Рак толстой кишки (РТК) является одной из наиболее распространенных форм онкопатологий с продолжающимся ростом заболеваемости и смертности. РТК служит четвертой причиной гибели от злокачественных новообразований (ЗНО) во всем мире и второй – в европейской популяции [1]. Данная онкопатология поражает около 10% мужчин и 9% женщин. Низкие показатели общей 5-летней выживаемости ассоциированы с тем, что у 15% пациентов с впервые диагностированным РТК наблюдается стадия Т4, а от 60% до 89% случаев сопровождаются осложнениями в виде острой кишечной непроходимости и перфораций кишечной стенки [2].
На ранних стадиях тактика лечения предполагает выполнение хирургической резекции, после которой определяется необходимость применения последующей адъювантной терапии, что дает хорошие результаты безрецидивной и общей выживаемости [3]. Тем не менее, метастатические формы заболевания характеризуются неблагоприятным прогнозом для пациентов и в 90% случаев являются причиной смерти. Вариативность ответов на терапию связана с различными молекулярными особенностями опухолей рака толстой кишки. В связи с этим актуальным представляется создание доклинических моделей, точно отражающих клинические проявления данного заболевания, с целью успешной разработки и продвижения в клиническую практику новых эффективных препаратов [4].
Ключевым инструментом в разработке новых фармакологических субстанций и проведении доклинических исследований (ДКИ) являются мышиные модели рака, позволяющие проводить оценку противоопухолевой эффективности in vivo [5].
Традиционные доклинические модели, созданные на основе клеточных линий рака человека, играют важную роль в формировании понимания механизмов действия новых терапевтических средств. Однако опухолевые клетки в процессе адаптации к росту на плоскости претерпевают изменения некоторых исходных биологических свойств, что можно описать как отсутствие морфологической и молекулярно-генетической гетерогенности [6].
Чтобы преодолеть эти ограничения и улучшить понимание биологии опухоли и механизмов лекарственного ответа, были разработаны ксенотрансплантаты, полученные путем прямой имплантации образцов опухоли пациентов иммунодефицитным мышам, – PDX (Patient-Derived Xenograft), ставшие превосходной альтернативой классическим доклиническим моделям. Образцы тканей пациентов могут быть имплантированы как гетеротопически (подкожно), так и ортотопически в гистологически соответствующий орган [7].
В 2013 г. R.L. Johnson и J.C. Fleet в работе «Animal Models of Colorectal Cancer» описали ключевые аспекты поддержания трансляционного потенциала мышиной модели рака толстой кишки, включающие ограниченность злокачественного процесса органом-мишенью, что позволяет исключать развитие сопутствующих заболеваний, сохранение гистологических и молекулярно-биологических особенностей, наблюдаемых у пациентов, а также способность отражать сложные межклеточные взаимодействия [8]. Хотя гетеротопические модели не полностью соответствуют описанным признакам в связи с отсутствием характерного опухолевого микроокружения (неоангиогенез, нарушение в регуляции клеточного цикла, отсутствие инвазивного роста, связанного с экспрессией матриксных металлопротеиназ, и секреция промоторов воспаления), они широко используются при проведении ДКИ благодаря относительной простоте процедуры создания и последующего мониторинга роста опухоли.
Ортотопические ксенотрансплантаты, в отличие от подкожных, способны воссоздать опухолевое микроокружение, необходимое для адекватного моделирования инвазивности и метастазирования [9]. Развитие метастазов у животных-носителей имеет решающее значение при моделировании РТК, так как 50% впервые диагностированных ЗНО толстого кишечника сопровождаются наличием метастазов. Но, несмотря на указанные преимущества, сложности оценки темпов и характера роста опухоли, предполагающие выполнение серии исследований с использованием специализированного оборудования для визуализации in vivo или проведения травматичной процедуры лапаротомии, ограничивают использование ортотопической PDX-модели [10].
Целями проведенного исследования явились создание гетеротопической и ортотопической PDX-модели рака толстой кишки человека, а также оценка приживления и динамики роста в зависимости от сайта имплантации.
Материал и методы исследования
Лабораторные животные
Исследование проводили на 40 интактных иммунодефицитных самках мышей линии Balb/c Nude с массой тела 18–24 г, возрастом 5–6 недель. Животные содержались в SPF-виварии Испытательного лабораторного центра ФГБУ «НМИЦ онкологии» Минздрава РФ в системе искусственно вентилируемых клеток с соблюдением светового режима день/ночь (12/12 часов) при температуре 22–26˚С и относительной влажности воздуха 50–60%.
Работа с животными осуществлялась в соответствии с «Правилами проведения работ с использованием экспериментальных животных» Хельсинской декларации. План исследования был одобрен биоэтической комиссией ФГБУ «НМИЦ онкологии» Министерства здравоохранения РФ.
Доноры опухолевого материала
Донорами опухолевого материала являлись пациентки с ЗНО толстого кишечника (стадии T3–T4), проходящие лечение в ФГБУ «НМИЦ онкологии» Министерства здравоохранения РФ. От каждого донора было получено добровольное письменное согласие на передачу биологического материала. Опухолевый материал от всех пациенток был получен в ходе хирургической резекции.
Наркотизация лабораторных животных
Животным выполняли премедикацию путем внутримышечного введения 1,5 мл/кг препарата «Ксила» (Interchemie werken «De Adelaar» B.V, Нидерланды). Через 15 минут проводили внутримышечную инъекцию препарата «Золетил 100» (Virbac, Франция) в дозе 50 мг/кг. Процедура наркотизации была проведена в соответствии с запатентованным ранее способом [10].
Процедура создания подкожной PDX-модели
Создание подкожной PDX-модели начинали с обработки паховой области 10%-ным раствором повидон-йода, после чего производили надрез длиной 10 мм. Через кожное отверстие вставляли прямой острый пинцет, сдвигая подкожную жировую клетчатку каудальнее, и имплантировали опухолевый фрагмент. Пинцет извлекали, удерживая фрагмент в ране. Края раны соединяли, накладывая простой узловой шов, с использованием материала пролен 4-0.
Процедура создания ортотопической PDX-модели
Создание ортотопической PDX-модели начинали с обработки брюшной поверхности животного 10%-ным раствором повидон-йода, после чего проводили послойное рассечение кожи и тканей брюшной стенки вдоль тела. Для удобства манипуляций толстую кишку животного выводили в операционную рану и формировали карман, в который погружали фрагмент опухоли, полученный от пациента. После процедуры имплантации затягивали лигатуру и помещали кишку в брюшную полость. Послойное ушивание стенки брюшной полости осуществляли с помощью шовного материала пролен 5-0.
Анализ роста подкожных и ортотопических ксенографтов, полученных от пациенток
С целью оценки успешности ксенотрансплантации и характера роста опухоли проводили замеры подкожных опухолевых узлов с помощью электронного штангенциркуля (ШЦЦ-I-150-0.01). Для оценки характера роста ортотопических ксенотрансплантатов проводили процедуру контрольной лапаротомии на 20-е, 50-е и 70-е сутки после имплантации.
Объемы опухолевых узлов определяли по формуле Шрека для эллипсоида:
V=а×в×с×p/6,
где а, в, с – измерения опухолевого узла в трех плоскостях.
Процедура эвтаназии
На 90-е сутки эксперимента проводили процедуру эвтаназии путем дислокации шейных позвонков. После эвтаназии выполняли выделение опухолевых узлов для дальнейших исследований.
Гистологический анализ
Свежеизолированный опухолевый материал помещали в 10%-ный раствор формалина на 24 часа, после чего образцы подвергали обезвоживанию и заключали в парафин. Серийные срезы окрашивали гематоксилином и эозином (Sigma). Изображения получали с помощью светового микроскопа (ZEISS).
Статистический анализ
Статистическую обработку данных осуществляли с помощью программы Statistica 10.0 (StatSoft. Inc., США). Анализ достоверности различий между изучаемыми группами проводили с помощью произвольных таблиц сопряженности с использованием критерия хи-квадрат.
Результаты исследования и их обсуждение
Для выполнения данной работы в результате процедуры хирургической резекции были получены образцы первичных опухолей от четырех пациенток, ранее не получавших химиотерапию. Свежерезецированный опухолевый материал транспортировали из операционной в виварий Испытательного лабораторного центра в питательной среде для культуры клеток с добавлением антибиотика. Образец от каждого пациента был разделен на равные фрагменты и имплантирован в подкожный (n=5) и ортотопический сайт (n=5), который был представлен дистальными отделами толстого кишечника (рис. 1).
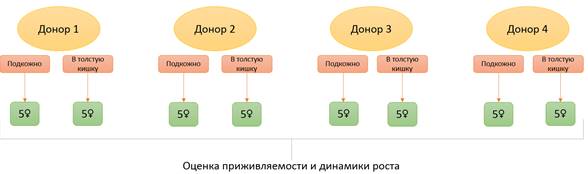
Рис. 1. Дизайн эксперимента
Приживление PDX считалось успешным, если пересаженные опухоли начинали расти в течение 3 месяцев.
Показатели приживления подкожных и ортотопических ксенотрансплантатов представлены в таблице.
Процент приживления опухолевого материала, полученного от пациенток
|
Номер пациента-донора |
Процент приживления |
|
|
|
Ортотопический сайт |
Гетеротопический сайт |
|
№ 1 |
40% (2/5) |
80% (4/5) |
|
№ 2 |
60% (3/5) |
40% (2/5) |
|
№ 3 |
40% (2/5) |
40% (2/5) |
|
№ 4 |
Опухолевый материал не прижился |
Опухолевый материал не прижился |
По результатам проведенного анализа статистически значимых отличий между факторным (сайт имплантации) и результативным (% приживления опухолевого материла) признаками обнаружено не было (p=7,81, р>0,05). Полученные результаты позволяют говорить о том, что успех приживления опухолевого материла не зависит от выбранного сайта имплантации и, возможно, детерминирован другими факторами. Из четырех процедур ксенотрансплантации три привели к формированию опухолевых узлов как в гетеротопическом, так и в ортотопическом сайтах; у животных, получивших биоматериал от донора № 4, не наблюдался опухолевый рост в обоих сайтах имплантации; таким образом, общий показатель результативности составил 75%.
Ксенотрансплантаты, созданные на основе опухолевых фрагментов, полученных от пациенток-доноров № 1, № 2 и № 3, продемонстрировали относительно непродолжительный латентный период, длящийся от 30 до 60 дней, после чего наблюдалась экспоненциальная фаза роста. Динамика роста представлена на рисунках 2, 3 и 4.
Наблюдаемая динамика роста подкожных ксенотрансплантатов, полученных от доноров № 1, № 2 и № 3, характеризовалась постепенным увеличением объемов опухолевых узлов как при гетеротопическом, так и при ортотопическом варианте имплантации.
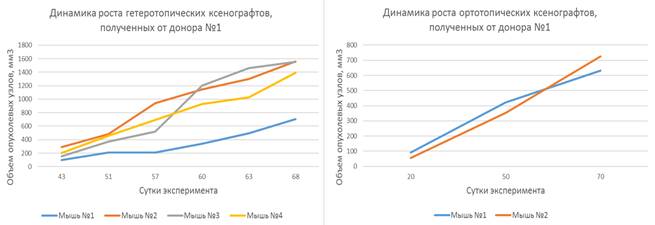
Рис. 2. Динамика роста гетеротопических и ортотопических ксенотрансплантатов, полученных от донора № 1
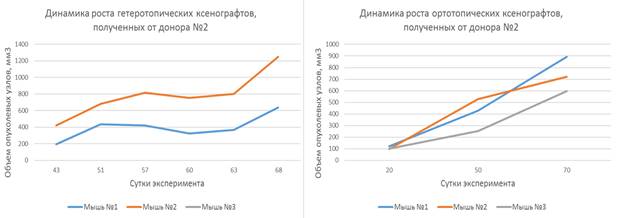
Рис. 3. Динамика роста гетеротопических и ортотопических ксенотрансплантатов, полученных от донора № 2
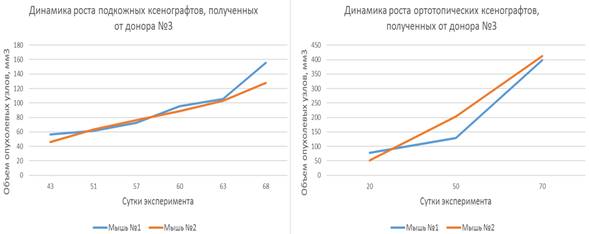
Рис. 4. Динамика роста гетеротопических и ортотопических ксенотрансплантатов, полученных от донора № 3
Результаты процедуры лапаротомии убедительно продемонстрировали экзофитный рост и выраженную сосудистую сеть на опухолевых узлах у всех ортотопических PDX-моделей, а также наличие метастатического поражения у некоторых животных (рис. 5). Объемы ортотопических ксенографтов были сопоставимы с таковыми у подкожных.
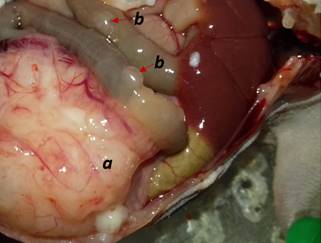
Рис. 5. Процедура лапаротомии (a – опухолевый узел, b – метастаз)
Результаты проведенного гистологического исследования продемонстрировали соответствие PDX-модели гистотипу и степени дифференцировки первичной опухоли пациента.
В настоящее время модели PDX являются востребованной экспериментальной модельной системой, способной воспроизвести важные биологические черты опухолей человека. В ходе данной работы были созданы как гетеротопические, так и ортотопические PDX-модели рака толстой кишки. Согласно исследованию Y. Koga и A. Ochiai (2019), создание гетеротопических (подкожных) PDX является наиболее распространенной процедурой, в 80% всех проанализированных авторами публикациях упоминается именно этот вариант ксенотрансплантации [11]. Тем не менее, ортотопический сайт считается более предпочтительным для нескольких типов рака, включая первичную или метастатическую опухоль головного мозга, рак молочной железы и рак почки [12]. Кроме того, ортотопическая имплантация может увеличить частоту метастазов во время роста ксенотрансплантата и должна рассматриваться как приоритетная, когда метастазирование опухоли является предметом исследования [13].
Однако в работе B. Rashidi с соавторами (2000) было продемонстрировано, что нередко создание ортотопической PDX-модели сопровождается непроходимостью и преждевременной гибелью животного-носителя, связанными с быстрым ростом опухоли человека в слизистой оболочке толстого кишечника мыши [14]. Но в ходе нашей работы описанный характер роста PDX-модели не наблюдался.
В результате эксперимента была проведена оценка приживления и динамики роста PDX рака толстой кишки человека при ортотопической и гетеротопической локализации. Зависимости показателей приживления ксенотрансплантатов, полученных от 4 пациенток с диагнозом «рак толстого кишечника», и скорости роста от используемых сайтов имплантации в данном эксперименте не наблюдалось.
В работе Н.А. Нефёдовой и П.Г. Малькова (2015) подчеркивается роль опухолевых стволовых клеток (ОСК) в канцерогенезе РТК. «Иерархическая» модель развития опухоли объясняет механизм регуляции пролиферативного потенциала путем выделения растворимых факторов роста мезенхимальными клетками [14].
На основании полученных результатов и анализа литературы можно сделать вывод о том, что процент приживления опухолевого материала не зависит от выбранного сайта имплантации, а определяется гетерогенностью свежеизолированных опухолевых фрагментов. Данная особенность могла стать причиной попадания различного количества ОСК в ксенотрансплантат.
Заключение
Проведенный эксперимент позволяет предположить, что успех имплантации и высокая приживляемость определяются клеточным составом имплантируемых фрагментов, таким образом, минимизируется роль сайта имплантации при создании PDX-модели. Гетерогенность опухолевого материала, полученного от пациентов, детерминирует различия пролиферативного потенциала опухолевых клеток, а также определяет вероятность метастатического поражения прилегающих тканей и локорегиональных лимфатических узлов. Перспективным представляется определение роли гетерогенности клеточного состава и количества ОСК в образцах опухолей, полученных от пациента, при создании как гетеротопических, так и ортотопических PDX-моделей рака толстого кишечника.



