Введение
Среди всех экстренных оперативных вмешательств доля аппендэктомии составляет по данным разных авторов от 20 до 85 % [1, 4, 6,7,9].
Продолжаются дискуссии о преимуществах лапароскопической или открытой аппендэктомии [3,4,10]. По сообщениям отечественных и зарубежных авторов, частота развития осложнений после лапароскопической аппендэктомии (ЛА) составляет 0,2–8,3 % [6,7,8, 9], а после открытой аппендэктомии 5,4–12,6 % [4, 6, 9,10].
Выполнение лапаротомии и оперативные вмешательства на органах брюшной полости всегда сопровождаются болевым синдромом в послеоперационном периоде, боль вызывает ряд физиологических изменений, которые способны влиять на функции большинства органов и систем [2,5,6]. Стандартным методом послеоперационной анальгезии является внутримышечное введение наркотических анальгетиков. Для данного обезболивания характерна высокая частота развития ряда побочных эффектов, которые способны значительно ухудшить послеоперационный период [2,6].
Одним из наиболее перспективных методов послеоперационной анальгезии в современной хирургической клинике является катетеризация операционной раны с введением растворов местных анестетиков [5,6]. Применение данной методики и описание результатов у больных после лапаротомии в доступной литературе единичны [2,5,6].
Все вышеизложенное указывает на актуальность совершенствования послеоперационного обезболивания и профилактики осложнений у пациентов с аппендикулярным перитонитом после лапаротомии и аппендэктомии [4, 10].
Целью нашего исследования явилось улучшение результатов хирургического лечения больных с аппендикулярным перитонитом после лапаротомии и аппендэктомии путем совершенствования преперитонеальной блокады.
Материал и методы исследования
В работе представлены результаты обследования и лечения 104 пациентов с диагнозом острый аппендицит, перитонит (местный и распространенный серозно-фибринозный), реактивная стадия, оперированных в хирургических отделениях ГУЗ Ульяновский областной центр специализированных видов медицинской помощи города Ульяновска в 2001–2013 гг.
В возрастном составе преобладали больные в возрасте от 18 до 40 лет, составляя 71,2 %.
Для решения поставленных задач были использованы клинико-лабораторные, рентгенологические, эндоскопические, УЗИ, гистологический, статистические методы исследования.
Для оценки интенсивности послеоперационной боли была использована визуально-аналоговая шкала (ВАШ).
Для выявления динамики изменений внутрибрюшного давления (ВБД) измерение проводили посредством непрямой интравезикальной тензометрии, начиная с 1-х суток после операции.
Оперативные вмешательства лапаротомия, аппендэктомия, санация и дренирование брюшной полости выполняли под эндотрахеальным наркозом с применением миорелаксантов и искусственной вентиляции лёгких аппаратом полинаркон всем пациентам.
Больные разделены на три группы в зависимости от способа обезболивания в послеоперационном периоде.
В 1-й группе (n=40) применялась только системная анальгезия (промедол внутримышечно 4 раза в сутки). В 1-й группе (n=40) исследование ретроспективное за период 2001–2007 гг. Согласно поставленным задачам в данной группе проведен анализ ранних послеоперационных осложнений. Количество ранних послеоперационных осложнений 1-й группе (n=40) было следующим: динамическая кишечная непроходимость в первой группе у 17 (42,5 %), продолженный перитонит у 2 (5 %) больных, серома или нагноение послеоперационной раны – у 9 (22,5 %). Летальных исходов не было.
Во второй группе (n=33) использовали катетеризацию предбрюшинного пространства с введением в послеоперационном периоде 0,5 % раствора новокаина. Для введения местного анестетика были использованы стандартные центральные венозные катетеры малого диаметра, которые укладывали предбрюшинное пространство перед ушиванием раны, по разработанной методике (автор Чарышкин А.Л., патент РФ на изобретение №2400259, приоритет от 17.02.2009 г.).
В 3-й группе (n=31) использовали катетеризацию предбрюшинного пространства с введением в послеоперационном периоде 0,5 % раствора новокаина и по 500 мг×2 раза в сутки (в виде 2,5 % раствора) Канамицин, по усовершенствованной методике. Все пациенты давали информированное добровольное согласие на медицинское вмешательство.
Способ осуществляют следующим образом (рисунок 1 (а, б) ).
Перед ушиванием лапаротомной раны 1, в предбрюшинном пространстве 2 слева и справа на расстоянии 1,5–2,0 см от краев лапаротомной раны 1 формируют туннели на всем протяжении лапаротомной раны 1. В туннеле слева и справа устанавливают пластмассовые катетеры 3, которые имеют несколько отверстий. Канюля 4 (наружное отверстие) катетера 3 выводится на переднюю брюшную стенку. Катетеры 3 фиксируют к брюшине 5 рассасывающим шовным материалом.
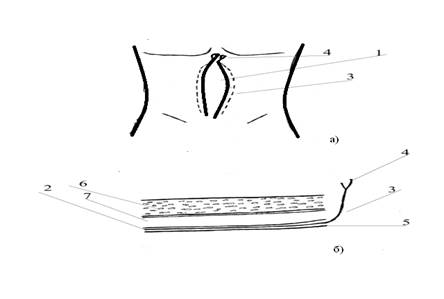
Рисунок 1. Преперитонеальная блокада (схема)
В послеоперационном периоде по катетеру 3 вводят местные анестетики для обезболивания каждые 4 часа на протяжении 5 суток, что обеспечивает сокращение сроков послеоперационного пареза кишечника, уменьшение количества осложнений. Первое введение новокаина в объеме 80 мл осуществляли при пробуждении пациента. В последующем новокаин у этих пациентов вводили болюсами по 80 мл каждые 4 ч. Способ преперитонеальной блокады показан для послеоперационного обезболивания больным с острым аппендицитом после нижнесрединной лапаротомии, доступа в правой подвздошной области по Мак-Бурнею – Волковичу – Дьяконову и аппендэктомии, противопоказан при аллергической реакции на анестетики.
Все больные давали информированное добровольное согласие на хирургическое вмешательство и проводимое в послеоперационном периоде лечение.
Для статистической оценки достоверности разницы показателей использовался t-тест Стьюдента, при этом достоверными считались результаты с p≤0,05.
Для статистической обработки результатов использовалась программа MicrosoftExcel 2007.
Результаты и обсуждение. При оценке эффективности преперитонеальной блокады была выявлена высокая степень обезболивания у пациентов во второй и третьей группах 3,3±0,4 и 3,4±0,2 балла соответственно (таб. 1).
Таблица 1
Оценка эффективности обезболивания с помощью визуально-аналоговой шкалы
|
Показатель эффективности |
Группы больных n-104 |
||
|
1-группа n-40 |
2-группа n-33 |
3-группа n-31 |
|
|
ВАШ, баллы |
6,9±0,4 |
3,3±0,4 ·1 |
3,4±0,2 ·1 |
Примечание: * – межгрупповые различия достоверны (p<0,05). Номер группы сравнения указан после значка.
Послеоперационная анестезия с помощью преперитонеальной блокады у больных после аппендэктомии в 2 раза уменьшает интенсивность (ВАШ) боли в сравнении с системной анальгезией.
Интраабдоминальная гипертензия была выявлена у 37 (35,6 %) пациентов в трех группах, начиная со 2-х суток послеоперационного периода (таб. 2).
Таблица 2
Распределение пациентов по степени интраабдоминальной гипертензии
|
Степень |
1-группа n-40 (100%) |
2-группа n-33 (100%) |
3-группа n-31 (100%) |
|
абс. (%) |
абс.(%) |
абс.(%) |
|
|
I |
7 (17,5 %) |
8 (24,2 %) |
7 (22,6 %) |
|
II |
9 (22,5 %) |
2 (6,1 %) |
1 (3,2 %) |
|
III |
3 (7,5 %) |
- |
- |
|
IV |
- |
- |
- |
|
Всего: |
19 (47,5 %) |
10 (30,3 %) |
8 (25,8 %) |
Распределение пациентов по степени интраабдоминальной гипертензии показало, что в первой группе общее число пациентов с ВБД – 19 (47,5 %), I степень ВБД имели 7 (17,5 %) пациентов, II степень – 9 (22,5 %), III степень – 3 (7,5 %) (таб. 2). Во второй группе общее число пациентов с ВБД – 10 (30,3 %), что значительно меньше, чем в первой группе, I степень ВБД имели большее количество пациентов 8 (24,2 %), II степень – 2 (6,1 %), III и IV степени не было. В третьей группе общее число пациентов с ВБД – 8 (25,8 %), что значительно меньше, чем в первой и второй группе, I степень ВБД имели большее количество пациентов 7 (22,6 %), чем в первой группе, II степень – 1 (3,2 %), III и IV степени не было.
В первой группе пациентов статистически значимое снижение уровня интраабдоминального давления с II, III степенями с 19,7±0,5 на 3-е сутки мм рт. ст. до 15,4±0,5 мм рт. ст. на 6-е сутки, с 22,1±0,4 на 3-е сутки мм рт. ст. до 17,5±0,4 мм рт. ст. на 7-е сутки (р<0,05) соответственно на фоне системной анальгезии.
При оценке уровня интраабдоминальной гипертензии во второй группе происходило снижение уровня интраабдоминального давления у пациентов с I и II степенями с 14,9±0,6 мм рт. ст. на 3-е сутки до 12,3±0,8 мм рт. ст. на 5-е сутки и с 19,3±0,7 на 3-е сутки мм рт. ст. до 15,2±0,5 мм рт. ст. на 5-е сутки (р<0,05) соответственно на фоне применения преперитонеальной блокады. В третьей группе снижение уровня интраабдоминального давления у пациентов с I и II степенями происходило с 14,8±0,5 мм рт. ст. на 3-е сутки до 12,1±0,6 мм рт. ст. на 5-е сутки и с 19,4±0,5 на 3-е сутки мм рт. ст. до 15,1±0,4 мм рт. ст. на 5-е сутки (р<0,05) соответственно на фоне применения преперитонеальной блокады.
Преперитонеальная блокада после аппендэктомии статистически значимо способствовала снижению интраабдоминальной гипертензии с I степенью на 2,6 мм рт. ст., со II степенью на 4,1 мм рт. ст. за 2-е суток.
Причинами развития синдрома интраабдоминальной гипертензии в первой группе пациентов явились: динамическая кишечная непроходимость у 17 (42,5 %), у 2 (5 %) больных продолженный перитонит, которым выполнена релапаротомия, санация и дренирование брюшной полости. Во второй группе наблюдали: динамическую кишечную непроходимость у 9 (27,3 %) пациентов, абсцесс брюшной полости у 1 (3 %). В третьей группе наблюдали только динамическую кишечную непроходимость у 8 (25,8 %) пациентов.
У больных в первой группе моторика кишечника восстанавливалась на 6,3±0,3 сутки, во второй и третьей на 4,4±0,3 и 4,2±0,3 сутки соответственно, что на 2 суток быстрее, чем в первой группе (р<0,05). Самостоятельный стул в первой группе был на 6,4±0,3 сутки, во второй и третьей на 4,5±0,4 и 4,3±0,2 сутки соответственно, что достоверно раньше.
Сроки восстановления моторики кишечника у больных во второй и третьей группах наблюдались значительно раньше, в среднем на 2 суток.
Количество ранних послеоперационных осложнений по группам было следующим: динамическая кишечная непроходимость в первой группе у 17 (42,5 %), во второй – у 9 (27,3 %), в третьей – 8 (25,8 %); продолженный перитонит был только в первой группе у 2 (5 %) больных; абсцесс брюшной полости был только во второй группе у 1 (3 %), серома или нагноение послеоперационной раны – в первой группе у 9 (22,5 %), во второй – у 4 (12,1 %), в третьей – 2 (6,4 %) (таб. 3). Летальных исходов не было.
Таблица 3
Структура ранних послеоперационных осложнений у исследуемых больных (n-104)
|
П/о осложнения |
Количество больных n-104 (%) |
||
|
1-группа n-40 |
2-группа n-33 |
3-группа n-31 |
|
|
Динамическая кишечная непроходимость |
17 (42,5 %) |
9 (27,3 %) |
8 (25,8 %) |
|
Продолженный перитонит |
2 (5 %) |
- |
- |
|
Абсцесс брюшной полости |
- |
1 (3 %) |
- |
|
Серома или нагноение послеоперационной раны |
9 (22,5 %) |
4 (12,1 %) |
2 (6,4 %) |
Анализ частоты развития ранних послеоперационных осложнений показал, что в первой группе осложнения развивались чаще, чем во второй и третьей группе, где использовали преперитонеальную блокаду. В третьей группе убедительно видно преимущество преперитонеальной блокады с сочетанным введением канамицина, нагноение послеоперационной раны в три раза меньше, чем в первой группе, и в два раза меньше, чем во второй.
Длительность стационарного лечения больных в третьей группе была меньше в среднем на 5 суток, чем в первой, и на 2 суток, чем во второй группах (таб. 4).
Таблица 4
Длительность госпитализации пациентов (сутки)
|
Группы |
Длительность госпитализации |
|
1-группа n-40 |
15,4 ± 0,5 |
|
2-группа n-33 |
12,3± 0,3*1 |
|
3-группа n-31 |
10,2 ± 0,4*1,2 |
Примечание: * – межгрупповые различия достоверны (p<0,05). Номер группы сравнения указан после значка.
Улучшение результатов лечения больных острым аппендицитом связано с высокой степенью послеоперационного обезболивания преперитонеальной блокады, что позволяет снизить количество больных с динамической кишечной непроходимостью, а также эффективностью местного введения канамицина, что обеспечивает профилактику развития гнойных осложнений со стороны послеоперационной раны.
Выводы
1. Способ модифицированной преперитонеальной блокады в сочетании с антибиотиком показан для послеоперационного обезболивания и профилактики нагноения послеоперационной раны у больных после лапаротомии и аппендэктомии, противопоказан при аллергической реакции на анестетики, антибиотики.
2. Послеоперационная анестезия с помощью преперитонеальной блокады после лапаротомии и аппендэктомии у больных с местным и распространенным аппендикулярным перитонитом в 2 раза уменьшает интенсивность (ВАШ) и продолжительность боли в сравнении с системной анальгезией.
3. Применение преперитонеальной блокады после лапаротомии и аппендэктомии у больных с местным и распространенным аппендикулярным перитонитом способствовало снижению интраабдоминальной гипертензии с I степенью на 2,6 мм рт. ст., со II степенью на 4,1 мм рт. ст. за 2-е суток.
Рецензенты:
Белый Л.Е., д.м.н., профессор кафедры госпитальной хирургии ФГБОУВПО «Ульяновский государственный университет», г. Ульяновск.
Островский В.К., д.м.н., профессор, заведующий кафедрой общей хирургии, с курсом топографической анатомии и оперативной хирургии, стоматологии ФГБОУ ВПО «Ульяновский государственный университет», г. Ульяновск.
Библиографическая ссылка
Чарышкин А.Л., Яковлев С.А. ПРЕПЕРИТОНЕАЛЬНАЯ БЛОКАДА В ПРОФИЛАКТИКЕ ПОСЛЕОПЕРАЦИОННЫХ ОСЛОЖНЕНИЙ У БОЛЬНЫХ С АППЕНДИКУЛЯРНЫМ ПЕРИТОНИТОМ // Современные проблемы науки и образования. 2014. № 1. ;URL: https://science-education.ru/ru/article/view?id=12261 (дата обращения: 08.02.2026).



