Множественная экзостозная хондродисплазия (МЭХД) – аутосомно-доминантное заболевание с распространенностью 1:50 000 человек в общей популяции. В структуре поражения скелета у детей и подростков при множественной экзостозной хондродисплазии патология тазобедренного сустава выявляется не менее чем у 30% больных [1], типичным также является расположение очагов патологической ткани в проксимальном отделе бедренной кости. В клинической картине определяется болевой синдром в области тазобедренного сустава, который может иррадиировать дистальнее вплоть до коленного сустава, больных беспокоят нарушение походки и ограничение движений. При клиническом осмотре пациента с МЭХД чаще всего выявляется ограничение приведения, внутренней ротации и флексии бедра. Конечность на стороне патологии нередко занимает положение с наружной ротацией, что при одностороннем поражении формирует более выраженное нарушение походки. Рентгенологически у пациентов с данной патологией определяются патологические очаги проксимального отдела бедра по медиальной поверхности (в том числе в комбинации с вентральной/дорсальной поверхностью), вальгусная деформация шейки бедренной кости, децентрация тазобедренного сустава различной степени выраженности, вторичные изменения компонентов тазобедренного сустава [2]. Данные патологические изменения способны прогрессировать с возрастом и иметь исходы в виде выраженного коксартроза, который проявляется болевым синдромом и ограничением движений тазобедренного сустава, что нарушает качество жизни и трудоспособность.
Традиционно у больных с МЭХД тазобедренному суставу ортопедами уделялось меньше внимания, чем анатомическим зонам конечностей с массивными очагами поражения, которые быстрее определяются самими пациентами и более выраженно проявляются при сборе жалоб и клиническом осмотре. Поэтому в спектре лечения данной патологии у детей наиболее часто выполняемой хирургической операцией является резекция очагов патологической ткани крупных размеров. Крупные очаги поражения характеризуются угрозой или сдавлением магистральных сосудисто-нервных путей, травматизацией контурирующегося экзостоза, укорочением одной из костей двухостного сегмента (предплечье, голень) с формированием деформации конечности и нестабильности сустава (например, локтевого сустава) [3]. Тем не менее, в последние десятилетия появился ряд публикаций, в которых подтверждены актуальность проблемы и необходимость поиска оптимальных решений при выявлении очагов экзостозной хондродисплазии области тазобедренного сустава. Особое внимание придается детскому возрасту, когда еще возможно ремоделирование формирующихся деформаций костно-суставных компонентов тазобедренного сустава. В перечне традиционных вмешательств при наличии патологических очагов в проксимальном отделе бедра безусловно лидирует корригирующая остеотомия бедренной кости [4], которая интраоперационно позволяет провести резекцию очагов патологической ткани по любому контуру проксимального фрагмента, используя его подвижность после остеотомии, включая медиальный контур с зоной наиболее частого импиджмента [5, 6]. Данный метод оперативного лечения дает возможность провести коррекцию шеечно-диафизарного угла и торсионного компонента бедренной кости при их наличии. К отрицательным моментам данного подхода можно отнести травматичность и осложнения, статистически характерные для корригирующих остеотомий длинных трубчатых костей в условиях накостного остеосинтеза. Альтернативой корригирующим остеотомиям ряд авторов считают хирургический вывих бедра с визуализацией проксимального отдела кости, включая внутрисуставные образования (головка бедренной кости, вертлужная впадина) [7], данный подход имеет негативную статистику по сохранению кровоснабжения головки бедренной кости, восстановлению амплитуды движений тазобедренного сустава.
Материалы и методы исследования
Авторами предложен альтернативный вариант лечения МЭХД с очагами в проксимальном отделе бедренной кости, формированием бедренно-седалищного, бедренно-вертлужного импиджментов, формированием вальгусной деформации шейки бедренной кости, латеропозиции и децентрации сустава при сохранном латеральном крае вертлужной впадины. Метод может быть эффективно использован у детей в возрасте 6–12 лет, у которых диагностирована данная патология. В предложенной методике выполняются следующие этапы: передний доступ к основанию шейки бедренной кости, выделение и резекция очагов патологической ткани в зоне передне-медиально-заднего края шейки бедренной кости, временный трансфизарный гемиэпифизиодез винтом проксимального отдела бедренной кости. Лечение проводится за одну хирургическую сессию, в положении пациента лежа на спине, с использованием С-дуги. Первый операционный доступ выполняется по линии проекции портняжной мышцы (m. sartorius) на уровне вертельной зоны бедренной кости длиной 50–100 мм в зависимости от конституции пациента и размеров очагов патологической ткани. Через ложе мышцы с сохранением латерального кожного нерва (n. cutaneus lateralis), в промежутке с напрягателем широкой фасции (m. tensor fascia lata), по краю прямой головки четырехглавой мышцы бедра (caput rectum m.quadriceps femoris) с отведением волокон промежуточной (m. intermedius) части осуществляется выход на вентральную поверхность проксимального отдела бедренной кости. Доступ может быть внутрисуставным при рассечении капсулы тазобедренного сустава. При использовании ротационных движений нижней конечности оказываются доступными передний и медиальный контур бедренной кости в зоне типичного расположения очагов формирования импиджментов. Очаги выделяются, резецируются, зона губчатой кости обрабатывается медицинским воском до достижения гемостаза. Удаленные фрагменты передаются для дальнейшего гистоморфологического исследования. Проверяется амплитуда пассивных движений тазобедренного сустава, уточняется восстановление объема внутренней ротации, флексии и приведения бедра. Следующим этапом операции (при наличии типичной вальгусной деформации шейки бедренной кости и децентрации) является проведение спицы Киршнера 1,5 мм из подвертельной области бедренной кости, транскутанно, в эпифиз головки бедренной кости. Точка входа в эпифиз располагается в медиальной трети головки, каудальнее от точки прикрепления собственной связки головки бедренной кости на прямой проекции, и центрально на боковой проекции – при нормальных показателях угла антеверсии. Далее по спице проводится сверловка кости канюлированным сверлом 4,5 мм. После уточнения длины канала от кортикального слоя подвертельной зоны кости до субхондрального уровня эпифизарной части головки бедренной кости, проводятся подбор и заведение канюлированного винта 6,5–7,0 мм из медицинской нержавеющей стали, с расположением не менее 4 витков резьбовой части винта в эпифизе. Операция завершается ушиванием ран послойно, наглухо. Назначается лечебная гимнастика для суставов нижних конечностей. Контрольные рентгенологические исследования тазобедренного сустава по снимкам таза в прямой проекции проводятся не реже чем 1 раз в 6 месяцев. Завершение временного гемиэпифизиодеза осуществляется в сроки от 12 до 24 месяцев после фиксации на контрольном снимке остановки прогрессии децентрации, восстановления угла Wiberg, увеличения угла НЕА. Положительно завершенным клиническим случаем считаются устранение порочного наружне-ротационного положения нижней конечности, восстановление амплитуды активных и пассивных движений внутренней ротации бедра, флексии бедра, приведения бедра, рентгенологически стабильный тазобедренный сустав.
Из-за немногочисленности выборки статья в целом носит описательный характер. Тем не менее, для основных наблюдаемых признаков удалось статистически значимо оценить изменения и их скорость. Для этого применены критерии Вилкоксона и t-тест для одной выборки. Критическим считался статистический уровень значимости критериев 0,05. В таблицах данные представлены в виде Медиана [Мин; Макс]. При расчетах использован статистический пакет STATISTICA 10.
Результаты исследования и их обсуждение
Проведен анализ результатов лечения шести детей с патологией тазобедренного сустава при наличии очагов МЭХД в проксимальном отделе бедренной кости, которым выполнялось лечение по представленной методике. Состав больных был представлен четырьмя мальчиками и двумя девочками. Средний возраст составил 9,7±1,5 года. Данные приведены в таблице 1.
Таблица 1
Сводная таблица пациентов, прошедших хирургическое лечение (с 2021 г. по 2023 г.) по разработанной методике
|
Пациент |
Возраст на момент операции |
Угол НЕА до операции справа/слева |
Угол НЕА после операции справа/слева |
Срок гемиэпифизиодеза, месяцев |
Скорость коррекции градусов в месяц |
Изменение угла Wiberg на стороне лечения |
|
1 |
8 |
0/14 |
27/24 |
24 |
1,1/1,0 |
Пр 28-34 Лев 28-31 |
|
2 |
9 |
3/0 |
3/8 |
18 |
0,44 |
Лев 30-38 |
|
3 |
9 |
4/17 |
14/16 |
16 |
0,62 |
Пр 25-42 |
|
4 |
9 |
11/13 |
21/12 |
18 |
0,55 |
Пр 30-34 |
|
5 |
10 |
14/14 |
19/14 |
12 |
0,4 |
Лев 29-31 |
|
6 |
11 |
19/19 |
24/18 |
12 |
0,4 |
Лев 31-34 |
Описательные статистики изменений по основным признакам приводятся в таблице 2, а также на рисунке 1.
Таблица 2
|
Признаки |
Med [Min; Max] |
p |
Критерий |
|
Изменение угла НЕА справа |
7,5 [ 0 ; 27 ] |
0,043 |
Вилкоксона |
|
Изменение угла НЕА слева |
-0,5 [ -1 ; 10 ] |
0,686 |
Вилкоксона |
|
Скорость коррекции градусов в месяц |
0,495 [ 0,4 ; 1,1 ] |
0,003 |
t-тест |
|
Изменение угла Wiberg на стороне лечения |
5 [ 2 ; 17 ] |
0,028 |
Вилкоксона |
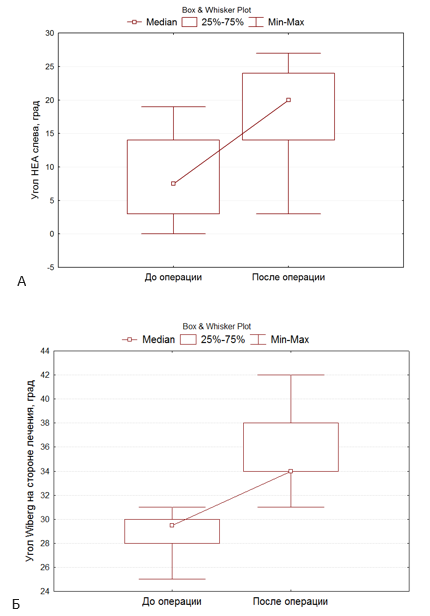
Рис. 1. Диаграммы признаков в динамике: А) угол НЕА справа, Б) угол Wiberg на стороне лечения
Средний срок фиксации составил 16,6 месяца, увеличение угла HEA – в среднем 0,6о в месяц, увеличение угла Wiberg составило в среднем 5±1,2о в сравнительных рентгенограммах до и после хирургического лечения. У всех пациентов достигнуты восстановление амплитуды движений в тазобедренном суставе, коррекция нарушения походки и устранение порочного наружно-ротационного положения нижней конечности.
Представлен клинический случай пациентки Е., девочки 9 лет. Пациентка поступила в отделение костной патологии ФГБУ «НМИЦ ДТО имени Г.И. Турнера» МЗ РФ (г. Санкт-Петербург) в августе 2021 года. Ранее оперировалась по поводу экзостозов дистального отдела бедренной кости. При поступлении – жалобы на порочное положение левой нижней конечности с ограничением движений в тазобедренном суставе, грубое нарушение походки. Из анамнеза известно, что пациентка больна с рождения, генеалогический анамнез не отягощен. Ортопедический статус на момент поступления: девочка нормостенического телосложения, ходит самостоятельно с наружно-ротационным положением левой нижней конечности, стереотип походки нарушен. Гипотрофия мягких тканей правой нижней конечности и укорочение на 2,5 см. Движения в тазобедренных суставах: слева сгибание до 80°, ограничение внутренней ротации 0°, избыточная наружная ротация 80°. Тест Томаса слева положительный. Выраженная клиника ишио-феморального, бедренно-ацетабулярного импиджмента. На всех длинных костях скелета определяются костно-хрящевые экзостозы. По результатам осмотра невролога: без очаговой неврологической симптоматики. Проведенная ЭНМГ – невропатии не выявлено.
На рентгенограммах тазобедренного сустава (рис. 2) в прямой проекции визуализирован массивный костно-хрящевой экзостоз проксимального отдела левой бедренной кости. Для оценки морфометрии тазобедренного сустава оценивали: угол вертлужной впадины Sharp – слева 12° , справа 23°, угол Wiberg –слева 31°, справа 37°. HEA слева 0°, справа 3°. Минимальное седалищно-бедренное расстояние было дополнительно измерено для исследования ишио-феморального импиджмента и наличия феморо-ацетабулярного импиджмента с использованием компьютерно-томографического исследования (КТ), 3D-визуализации (рис. 3). Слева расстояние составило 4,14 мм, справа – 17,55 мм, шеечно-диафизарный угол – 159° слева, контрлатерально справа – 148°. Рентгенологические показатели свидетельствуют о дефиците костного покрытия, формировании подвывиха бедра слева.
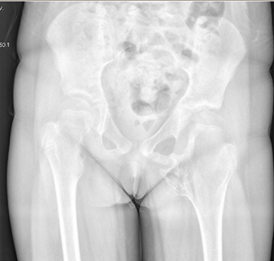
Рис. 2. Пациентка Е. 9 лет, МЭХД, контрактура и децентрация тазобедренного сустава слева, бедренно-седалищный импиджмент слева
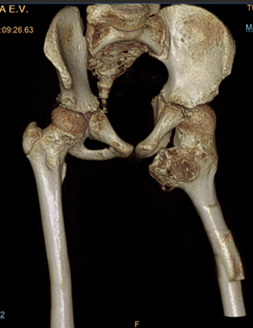
Рис. 3. Пациентка Е., 3D-реконструкция компьютерной томографии тазобедренных суставов
01.09.2021 г. была выполнена резекция костно-хрящевого экзостоза в проксимальном отделе бедренной кости с проведением трансфизарного винта в головку бедренной кости по разработанной авторами методике. В послеоперационном периоде пациентка получала антибактериальную терапию в течение трех дней, обезболивание, инфузионную терапию. Через 3 дня после операции ребенок вертикализирован. Пациентка выписана из стационара на 8-е сутки после операции под наблюдение ортопеда по месту жительства. Были даны рекомендации по ортопедическому режиму и упражнениям лечебной гимнастики для восстановления объема движений тазобедренного сустава на стороне проведенного лечения.
На контрольном осмотре через 12 месяцев после оперативного лечения ребенок жалоб не предъявлял. Ортопедический осмотр: ходит самостоятельно, хромоты нет. Функциональный перекос таза и нарушение осанки устранены. Нижние конечности: длина сегментов симметрична, движения в тазобедренных суставах – амплитуда значительно увеличена в сравнении с предоперационным периодом – сгибание 130°, наружная, внутренняя ротация бедра без ограничений, в полном объеме. Тест Томаса отрицательный. На консультации были выполнены контрольные рентгенограммы костей таза (рис. 4): шеечно-диафизарный угол – 149° слева, контрлатерально справа – 145°, угол вертлужной впадины Sharp – слева 27°, справа 29°, угол Wiberg – слева 41 ,справа 38°. HEA справа 3°, слева 8°.
,справа 38°. HEA справа 3°, слева 8°.
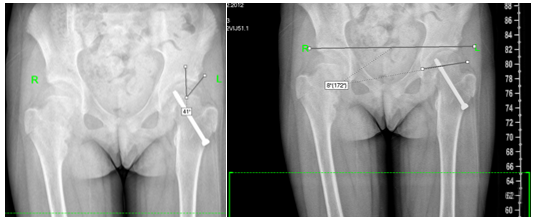
Рис. 4. Пациентка Е., 12 месяцев после хирургического вмешательства. Устранение перекоса таза, увеличение угла Wiberg с 30 до 41о, НЕА с 0 до 8о
Также пример двухстороннего лечения: пациент В., 8 лет, с МЭХД костей конечностей, при обследовании определена комбинированная контрактура тазобедренных суставов с ограничением сгибания, внутренней ротации и приведения бедер с двух сторон. Функциональные нарушения были грубее с левой стороны, на рентгенограммах и компьютерной томографии тазобедренных суставов определены бедренно-седалищный импиджмент, децентрация тазобедренных суставов. После проведенного лечения, на повторной госпитализации через 24 месяца определены устранение порочного положения левой нижней конечности, выраженное снижение комбинированных контрактур тазобедренных суставов, устранение функционального перекоса таза и улучшение осанки. На контрольных рентгенограммах определяется увеличение НЕА (с 0 до 27о справа, с 14 до 24о слева) и угла Wiberg (с 28 и 28о до 34 и 31о справа и слева), данные представлены на рисунке 5.
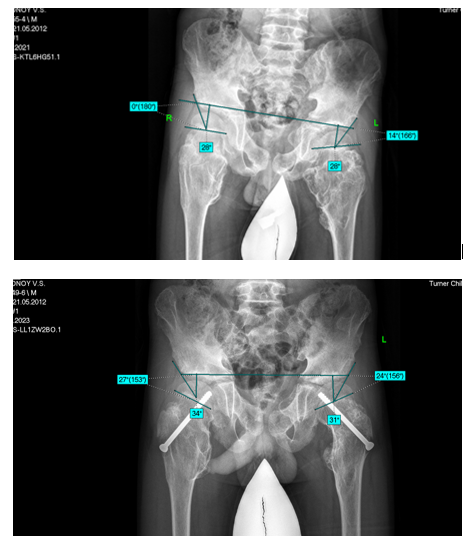
Рис. 5. Пациент В., 8 лет на момент операции по поводу множественной экзостозной хондродисплазии, децентрации тазобедренных суставов и комбинированной контрактуры грубее слева, с контрольной рентгенографией через два года (на момент удаления винтов)
Децентрация тазобедренного сустава при МЭХД имеет медленную динамику формирования в сравнении, например, со спастической децентрацией и нестабильностью тазобедренного сустава или дисплазией вертлужной впадины. Возраст формирования децентрации тазобедренного сустава при МЭХД, как правило, выше, чем при иных врожденных патологиях неврологического или диспластического генеза. Эти факторы дают время для своевременной диагностики и проведения варианта лечения, который требует значительного времени для получения результата, в сравнении с одномоментными коррекциями в виде остеотомий. Корригирующая остеотомия бедренной кости с резекцией патологических очагов и использованием современных имплантатов для стабильного остеосинтеза является рациональным и обоснованным вариантом лечения экзостозной хондродисплазии проксимального отдела бедренной кости с дисконгруэнтностью тазобедренного сустава, особенно это актуально для пациентов с завершенным ростом проксимального отдела бедренной кости и при децентрации тазобедренного сустава со значительной деформацией вертлужного компонента. Для пациентов в возрасте сохранного потенциала роста бедренной кости вариант постепенного ремоделирования суставной поверхности тазобедренного сустава является оптимальным в плане прогноза деформирующего артроза, менее травматичным. Один из основных факторов, который необходимо учитывать, – скорость коррекции наклона эпифиза обычно не превышает 0,5о в месяц, и метод требует активного роста кости в срок от 12 до 24 месяцев; более продолжительный срок фиксации возможен, если клинико-рентгенологическая картина требует этого, а потенциал роста кости позволяет получить коррекцию и дальше. Временный гемиэпифизиодез винтом для надежной фиксации требует не менее 4 витков резьбовой части винта в эпифизе, меньшее количество витков может вызвать преждевременный выход винта из эпифиза и прекращение коррекции. Данный вариант осложнения возможен, нами не наблюдался, но при появлении данного осложнения его можно исправить переустановкой винта.
Применение описанной методики в обследуемой группе продемонстрировало положительные клинические и рентгенологические результаты. За счет устранения седалищно-бедренного и бедренно-ацетабуларного импиджмента интраоперационно достигается восстановление амплитуды пассивных движений тазобедренного сустава посредством устранения компонентов костного соударения. Полученные данные гониометрии в послеоперационном периоде в сравнении демонстрируют значительный прирост, приближаясь к физиологическим. Кроме того, амплитуда активных движений нормализуется за счет восстановления взаимоотношений суставных поверхностей и восстановления мышечный силы и длины мышц-антагонистов области тазобедренного сустава, таза. За счет установленного трансфизарного винта через ростковую зону проксимального отдела бедренной кости, обеспечивающего временный эпифизиодез проксимальной зоны роста бедренной кости, в течение длительного срока (год и более) достигается рентгенологическое увеличение угла НЕА. Таким образом, достигается остановка прогрессии децентрации сустава и обеспечены условия для ремоделирования сустава с сохранением его стабильности.
Описанные явления наглядно иллюстрируются полученными в отдаленном послеоперационном периоде рентгенологическими данными, в частности увеличением угла Wiberg и приближением его значений к референтным, что свидетельствует об увеличении степени костного покрытия головки бедренной кости латеральным краем вертлужной впадины, что обеспечивает правильное распределение нагрузки на суставные поверхности и снижает риск развития отдаленных последствий нарушения биомеханики в виде остеоартрита тазобедренного сустава. Предлагаемый метод лечения позволяет существенно снизить время послеоперационной иммобилизации и постельного режима, тем самым обеспечивает раннюю послеоперационную мобилизацию пациента; обеспечивает нивелирование рисков развитий последствий деформации компонентов сустава; снижает риск развития гиподинамических послеоперационных осложнений. Данный метод имеет преимущества перед традиционно выполняемой подвертельной варьезирующей остеотомией бедренной кости, так как не подразумевает наличие рисков замедленной консолидации или несращения фрагментов бедренной кости. Второй этап (удаление конструкций) при предлагаемой операции также менее травматичен – установка и удаление винтов проводятся из минимального доступа до 10 мм, что позволяет существенно снизить продолжительность стационарного лечения пациента на обоих этапах лечения.
Заключение
В среднесрочном наблюдении от 12 до 24 месяцев у прооперированных исследуемым методом пациентов рентгенологические показатели угла HEA, показатели стабильности тазобедренного сустава (угол Wiberg), устранение порочного положения нижней конечности и комбинированной контрактуры тазобедренного сустава показывают эффективность лечения. При клиническом осмотре пациентов в отдаленном послеоперационном периоде значительно улучшились осанка и горизонтальное положение таза, устранено нарушение походки. При этом, несмотря на крайнюю малочисленность выборки, изменения большинства наблюдаемых показателей имеют не только клиническую, но и статистическую значимость. Предложенная авторами методика показывает свою эффективность в представленной выборке пациентов и может быть применена для коррекции состояний с аналогичной клинико-рентгенологической картиной МЭХД у детей.



