Основой современной концепции лечения пациентов с переломами вертлужной впадины являются принципы анатомичной репозиции и стабильной фиксации [1]. Факторами, влияющими на результат лечения, являются локализация и тип перелома, а также размер и степень смещения фрагментов [2]. Сроки, в которые проведено оперативное вмешательство, напрямую влияют на результат лечения. В исследовании Clegg T.E. (2010), доказано, что вправление вывиха головки бедренной кости у пациентов с переломом заднего края позднее чем через 6 часов с момента травмы приводит к прогрессированию аваскулярного некроза головки бедренной кости и развитию рецидивирующего вывиха [3]. Чем больший срок прошел с момента травмы, тем технически сложнее провести оперативное вмешательство вследствие необходимости удаления патологических рубцовых грануляций и обширной, зачастую затрудненной, мобилизации фрагментов. Данный вывод подтверждается работами Meena U.K., где авторам удалось получить хорошие и отличные функциональные результаты в 91% наблюдений, когда оперативные вмешательства были проведены в течение первых двух недель с момента травмы. В тех случаях, когда хирургическое лечение было выполнено по прошествии 14 дней и более, хорошие клинические результаты были получены только в 47,8% случаев [4]. Вследствие лечения, проведенного в отдаленном периоде либо в случаях, когда достичь стабильной фиксации и анатомичной репозиции отломков не удалось, увеличивается риск развития таких осложнений, как аваскулярный некроз головки бедренной кости и дегенеративное ишемическое повреждение внутрисуставного хряща. По данным отечественной литературы, у пациентов с последствиями переломов вертлужной впадины дегенеративно-дистрофические изменения тазобедренного сустава, требующие хирургического лечения, развиваются в 12-57% [5; 6]. В данной категории случаев методом выбора является тотальное эндопротезирование тазобедренного сустава [7]. При проведении операции эндопротезирования у данной категории пациентов возникает ряд сложностей. В первую очередь, это не только дефекты, но и неудовлетворительное качество костной ткани вертлужной впадины. Дефекты не всегда позволяют достичь прочной первичной фиксации стандартных вертлужных компонентов и зачастую требуют замещения костными трансплантатами либо титановыми аугментами. В тех случаях, когда перелом вертлужной впадины консолидирован, высока вероятность порочной консолидации отломков, что приводит к нарушению анатомических взаимоотношений в суставе и появлению деформаций. Посттравматическая деформация проявляется смещением стенок вертлужной впадины, нарушением ее сферичности и пространственным изменением центра ротации сустава.
Выбор хирургической тактики при оперативном вмешательстве на вертлужной впадине зависит от величины костного дефекта, локализации и степени деформации колонн вертлужной впадины, поскольку эти показатели определяют возможность обеспечения надежной фиксации и достаточной площади контакта ацетабулярного компонента эндопротеза с опороспособной костью [8]. Ранее в клинике ННИИТО было проведено исследование, в котором был проведен анализ результатов лечения пациентов с посттравматическим коксартрозом 3 стадии [9], в данной работе был охвачен период с 2012 по 2018 г. С 2018 г. в нашей клинике были внедрены новые методы предоперационного планирования и оперативной техники, направленной на тщательное восстановление механических параметров. В связи с этим было проведено настоящее исследование.
Цель исследования: оценить влияние предшествующего лечения (оперативного или консервативного) на результаты тотального эндопротезирования тазобедренного сустава у пациентов с последствиями переломов вертлужной впадины в сочетании с выраженным артрозом тазобедренного сустава, посттравматическими дефектами и деформациями вертлужной впадины.
Материалы и методы исследования. Для проведения анализа результатов лечения было выполнено ретроспективное одноцентровое нерандомизированное контролируемое исследование. За 2014-2022 гг. в ННИИТО было проведено тотальное эндопротезирование 873 пациентам с диагнозом «посттравматический коксартроз 3 ст.». Критериями включения в исследование были следующие параметры: наличие посттравматического коксартроза 3 стадии и дефекта вертлужной впадины I и обширнее по классификации AAOS [10], перелом вертлужной впадины в анамнезе. Критериями невключения являлись молодой возраст пациентов (младше 18 лет), а также наличие хронического инфекционного процесса в области пораженного тазобедренного сустава.
Исключению подверглись пациенты с последствиями переломов бедренной кости без повреждения вертлужной впадины. После оценки критериев включения и исключения в исследование было включено 236 пациентов с последствиями травм вертлужной впадины.
Распределение по группам было осуществлено следующим образом: в I группу включены 179 больных, которым либо проводилось консервативное лечение, либо суставная поверхность не была восстановлена, либо операция была выполнена в срок более 14 дней с момента травмы. Степень репозиции оценивали по архивным рентгенограммам и данным МСКТ, оценивали наличие остаточного смещения и восстановление анатомии суставной поверхности [11]. Анализ типа перелома, сроков и клинического и функционального результата лечения проводили по предоставленной пациентами архивной документации. В группу II включили пациентов, которым был проведен стабильный остеосинтез с анатомичным восстановлением суставной поверхности вертлужной впадины в срок до 14 дней с момента травмы. Численность группы II – 57 пациентов.
Оценку дефекта костной ткани проводили по классификации AAOS [10]. Анализировали тип и характер перелома по классификации АО/OTA [12], величину пространственного смещения центра ротации относительно параметров здорового контралатерального сустава, метод лечения перелома вертлужной впадины (была ли анатомично восстановлена суставная поверхность, был ли остеосинтез стабильным, в какие сроки было выполнено оперативное вмешательство), срок, прошедший с момента травмы до момента госпитализации в клинику эндопротезирования.
Половой состав групп был неоднороден, в обеих группах преобладали мужчины. Подобная картина соответствует общемировой тенденции, описанной в литературе (78% мужчин и 22% женщин) [13].
В I группе было 54 женщин и 125 мужчин, средний возраст составил 54,17±13,34 года (min 24, max 84, медиана 57), во II группе 14 женщин и 43 мужчины, средний возраст составил 52,47±12,82 года (min 24, max 79, медиана 55).
В структуре повреждений преобладали поперечные переломы типа B, а среди данного типа переломов преобладали юкстатектальные и транстектальные переломы (табл. 1).
Полученные результаты коррелируют с данными мировой и отечественной литературы, где описаны, как наиболее часто встречаемые, переломы типа B1 и B2 (l8-25%) [13; 14].
Следующим критерием сравнения групп была величина количественной деформации вертлужной впадины. Под термином «деформация» мы понимаем пластическую суставную деформацию, изменение механических параметров сустава, таких как пространственное изменение центра ротации и бедренный офсет. За точку отсчета при измерении принимали данные параметры здорового контралатерального сустава. Определяли вертикальное, горизонтальное, переднезаднее смещение центра ротации и бедренный офсет (табл. 2).
Таблица 1
Распределение пациентов в группах по типу перелома по шкале AO OTA
|
Тип перелома |
Группа I (n=179) |
Группа II (n=57) |
|
A1 |
29 (16.2%) |
7 (12.5%) |
|
A2 |
28 (15.6%) |
9 (16.1%) |
|
A3 |
23 (12.8%) |
8 (14.3%) |
|
B1 |
40 (22.3%) |
13 (23.2%) |
|
B2 |
23 (12.8%) |
7 (12.5%) |
|
B3 |
19 (10.6%) |
7 (12.5%) |
|
C1 |
5 (2.8%) |
2 (3.6%) |
|
C2 |
10 (5.6%) |
2 (3.6%) |
|
C3 |
2 (1.1%) |
1 (1.8%) |
Таблица 2
Показатели деформации вертлужной впадины в группах (M±SD, Ме, min-max)
|
Показатель, мм |
Группа I (n=179) |
Группа II (n=57) |
|
Вертикальное смещение центра ротации |
14.41±12.96 12 1 63 |
11.93±12.12 8 1 50 |
|
Горизонтальное смещение центра ротации |
12.07±10.62 8 1 70 |
9.7±7.65 8 1 41 |
|
Переднезаднее смещение центра ротации |
8.5±8.06 6 0 47 |
9.93±11.91 6 1 75 |
|
Бедренный офсет |
9.39±8.53 6 1 40 |
8.81±7.52 7 1 34 |
При проведении анализа по такому признаку, как тип посттравматического дефекта вертлужной впадины, было выявлено, что в обеих группах преобладали кавитарные и комбинированные дефекты. Однако в группе II дефектов, которые бы приводили к нарушению целостности тазового кольца, выявлено не было (табл. 3).
Предоперационное планирование в обеих группах выполнялось идентично [15].
Таблица 3
Распределение пациентов в группах по типу посттравматического дефекта
по классификации AAOS
|
Тип дефекта |
Группа I (n=179) |
Группа II (n=57) |
|
I |
20 (11.2%) |
10 (17.5%) |
|
II |
96 (53.6%) |
32 (56.1%) |
|
III |
59 (33%) |
15 (26.3%) |
|
IV |
3 (1.7%) |
0 (0%) |
|
V |
1 (0.6%) |
0 (0%) |
При проведении эндопротезирования основными учитываемыми параметрами являлись: локализация, тип дефекта, величина смещения центра ротации и офсет. Оценивая полученную информацию, определяли пространственное положение, тип покрытия и размер вертлужных компонентов, при необходимости – направление и длину винтов для фиксации ацетабулярного компонента. Все вмешательства были проведены из переднебокового доступа Хардинга одной хирургической бригадой.
Результаты исследования и их обсуждение. При анализе срока, прошедшего со времени получения травмы до обращения в клинику эндопротезирования, было выявлено, что развитие патологических изменений в тазобедренном суставе, потребовавших проведения тотального эндопротезирования, во группе II наступало статистически значимо позже, чем в группе I (табл. 4).
Полученные нами данные в группе исследования коррелируют с цифрами, полученными другими авторами. В предыдущем нашем исследовании, посвященном анализу литературных данных с 1995 по 2020 г., было установлено, что средний срок развития посттравматического артроза 3 стадии составил 8+2,7 года [16].
Таблица 4
Срок от момента травмы до проведения тотального эндопротезирования, лет (M±SD, Ме, min-max)
|
Группа I (n=179) |
Группа II (n=57) |
P |
|
3.18±4.32 2 0,6 35 |
8.94±8.21 6 1 38 |
<0.001* |
Примечание. * – результат статистически значим.
Процент осложнений в I группе составил 16,2% (29 пациентов), в группе II – 8,9% (5 пациентов) (рис. 1).
При анализе осложнений было выявлено, что наиболее распространенным осложнением были невропатии различных отделов седалищного нерва. В исследовании рассматривались в том числе и рецидивы существующих неврологических расстройств.
Следующим по частоте встречаемости осложнением был вывих головки эндопротеза.
Все случаи развития инфекционных осложнений относились к категории поздних (более 3 недель с момента операции), глубоких перипротезных инфекций. После проведения двухэтапного ревизионного эндопротезирования проявления инфекции были купированы. К разделу других осложнений отнесены осложнения, напрямую не связанные с методом оперативного лечения – венозные тромбозы конечностей (5 случаев), сенильный психоз у пациента старческого возраста (1 случай), перипротезные переломы (1 случай), произошедшие после выписки из стационара, и гетеротопическая оссификация в области оперированного сустава (1 случай). Данная структура осложнений отличается от описанной в мировой литературе.
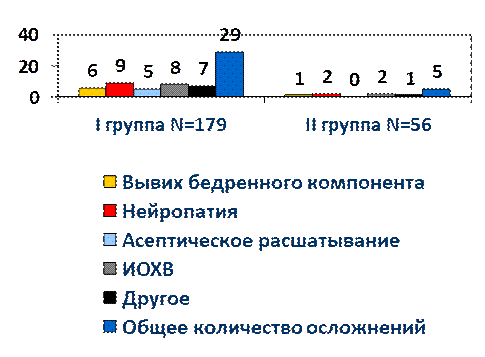
Рис. 1. Структура послеоперационных осложнений
Наиболее часто встречаемым осложнением, по данным метаанализа RD Stibolt Jr. [6], являлось образование гетеротопических оссификатов в параартикулярной области – от 28% до 40%. Столь большая разница может быть объяснена тем фактом, что в нашем исследовании во всех случаях был использован переднебоковой доступ, не затрагивающий рубцовые ткани после предшествующих оперативных вмешательств. В ходе проведения тотального эндопротезирования мы избегали агрессивной работы с мягкими тканями, стремились к малотравматичному воздействию, не использовали широкие миотомии.
Функциональные результаты оценивали, используя шкалы ВАШ и Harris Hip Score. Оценивали результаты до операции и через 6 месяцев после оперативного лечения. При анализе полученных данных было выявлено, что функция сустава до операции у пациентов первой группы была статистически значимо хуже. Дооперационный уровень болевого синдрома в обеих группах сопоставим, статистических отличий выявлено не было (табл. 5).
При анализе динамики изменений данных показателей также обращает внимание тот факт, что послеоперационные показатели были восстановлены в обеих группах, однако распределение показателей было разным (рис. 2, 3).
Таблица 5
Показатели функции сустава и болевого синдрома до проведения тотального эндопротезирования (M±SD, Ме, min-max)
|
Показатель |
Группа I (n=179) |
Группа II (n=57) |
P |
|
Harris Hip score (баллы) |
42.42±12.75 15 74 |
51.02±12.97 52 18 87 |
<0.001* |
|
ВАШ (баллы) |
7.69±0.99 8 4 9 |
7.73±0.86 8 5 9 |
0.905 |
* – результат статистически значим.
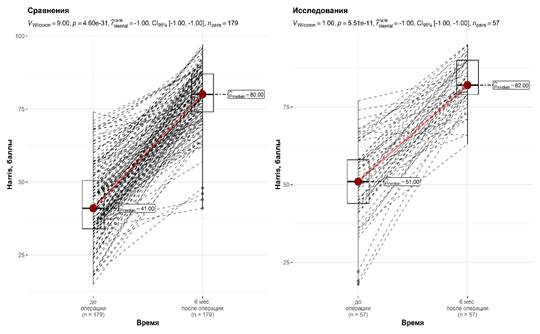
Рис. 2. Динамика изменения результатов в группах по функциональному параметру Harris Hip Score
Такая картина, на наш взгляд, объясняется тем, что в группе исследования восстановление анатомии вертлужной впадины позволило сохранить более высокий уровень функции сустава, несмотря на болевой синдром. В обеих группах тотальное эндопротезирование проводилось с применением одинаковых методик предоперационного планирования и хирургических техник, поэтому средние показатели функции сустава по шкале Harris Hip Score статистически не различались: 79.75±10.19 балла в группе I и 82.6±7.82 балла в группе II, что соответствует хорошим результатам.
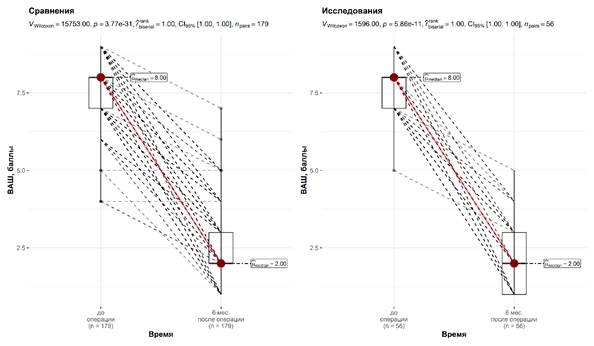
Рис. 3. Динамика изменения результатов в группах по функциональному параметру «уровень болевого синдрома по ВАШ»
Заключение. Оперативное восстановление суставной поверхности у пациентов с переломами вертлужной впадины с проведением стабильного остеосинтеза в первые две недели после травмы, даже в случае развития патологических дегенеративных изменений в тазобедренном суставе, позволяет достоверно замедлить скорость развития посттравматического коксартроза, требующего выполнения тотального эндопротезирования, и сохранить более высокий уровень функции пораженного сустава. Тотальное эндопротезирование у пациентов с наличием посттравматических дефектов и деформаций относится к категории сложных случаев и требует тщательного предоперационного планирования, включающего в себя оценку типа предшествующей травмы и проведенного ранее лечения.



