Анатомическая и физиологическая близость околоносовых пазух к глазнице и полости черепа определяет возможность развития риносинусогенных орбитальных и внутричерепных осложнений. Риносинусогенные орбитальные осложнения (РСОО) встречаются у 3–4% детей с острым риносинуситом и развиваются чаще, чем у взрослых; от 10 до 22% составляют гнойно-септические орбитальные процессы с возможным исходом в слепоту [1]. Они характеризуются различными клиническими проявлениями, такими как периорбитальный, орбитальный целлюлит, субпериостальные абсцессы, которые могут развиваться спереди или сзади от перегородки орбиты.Постсептальные осложнения особенно опасны, поскольку они могут привести к потере зрения и грозным осложнениям, таким как внутричерепный абсцесс и тромбоз кавернозного синуса. Из-за ишемии и неврита зрительного нерва РСОО считаются неотложными офтальмологическими заболеваниями, которые необходимо незамедлительно распознать и лечить в условиях неотложной помощи. В ряде случаев предиктором гнойно-воспалительных внутричерепных ЛОР-ассоциированных заболеваний является черепно-мозговая травма (3,2 %), которая становится фактором более тяжелого течения данной группы патологических состояний [2]. В Российской Федерации отмечается неблагоприятная тенденция к росту заболеваемости риногенными орбитальными осложнениями у детей – на 4,41% [3]. Несмотря на современные методы диагностики и лечения, по данным разных авторов, распространенность орбитальных и внутричерепных осложнений варьирует в последние годы от 0,8–1,5% до 34,8% [4, 5]. Для выявления данных осложнений необходимы опыт, своевременная диагностика с использованием высокотехнологичного оборудования и правильно определенная тактика оказания медицинской помощи [6, 7, 8]. Достижение лучших клинических результатов у детей с РСОО основано на междисциплинарном участии в лечении педиатров, отоларингологов, офтальмологов, рентгенологов, нейрохирургов, неврологов, клинических фармакологов и врачей-инфекционистов [9, 10].
Цель исследования. Анализ диагностики и лечения риносинусогенных осложнений на основе клинического случая пациента с осложненным течением воспалительного заболевания околоносовых пазух и травмой носа в анамнезе.
Материалы и методы исследования. Проведен ретроспективный анализ истории болезни ребенка 15 лет, находившегося на стационарном лечении в детском ЛОР-отделении ГБУЗ ТО «Областная клиническая больница № 2» с 09.01.2022 по 24.01.2022 с риногенными орбитальными и внутричерепными осложнениями. Было проведено клиническое, лабораторное, рентгенологическое и инструментальное исследование пациента. Выполнен осмотр оториноларингологом, педиатром, офтальмологом, нейрохирургом, проведена консультация клиническим фармакологом. В качестве маркера определения активности воспалительного процесса и нарушения иммунологической реактивности был выбран лейкоцитарный индекс ИСЛ [7]. Формула для расчета показателя по данным общего анализа крови (ОАК): ИСЛ = (эозинофилы + базофилы + миелоциты + метамиелоциты + палочкоядерные + сегментоядерные) / (моноциты + лимфоциты). Референсное значение ИСЛ составляет 1,96 ± 0,56. ИСЛ у данного пациента = (1+0+0+4+78)/(5+12) составил 4,8. Индекс ИСЛ выше 2,08 свидетельствует о наличии острого гнойного процесса и нарушении иммунологической реактивности [7].
Результаты исследования и их обсуждение. Пациент поступил с жалобами на головную боль, отек в области лба, повышение температуры до 38,0°С. Из анамнеза известно, что болеет около недели. Вначале появились жалобы на повышение температуры тела до 38,0°С, через пару дней присоединились головные боли, ощущение щелчка во лбу, насморк, выделения из носа. В течение последнего дня замечен нарастающий отек в области лба и сильная отечность век левого глаза, была вызвана бригада скорой медицинской помощи (СМП), больного доставили в приемное отделение детского стационара ГБУЗ ТО «ОКБ № 2». Из анамнеза жизни известно, что пациент рос и развивался соответственно возрасту. Из перенесенных заболеваний отмечает: травму в лобную область клюшкой около 6 лет назад; острые респираторные заболевания, хронические заболевания – гастрит, состоит на Д учете у гастроэнтеролога. Аллергии на лекарственные препараты, пищевой аллергии (аллергологический анамнез) не выявлено. Соматический статус. Рост 164 см, вес 56 кг. Индекс массы тела 20,82. При поступлении общее состояние средней степени тяжести. Сознание ясное, положение активное. Питание удовлетворительное. Нормостенический тип телосложения. Температура тела 38,00С. Кожные покровы розовые, чистые, тургор нормальный. Видимые слизистые оболочки розовые, чистые, влажные. Увеличения подчелюстных, надключичных, подключичных, подмышечных, локтевых, паховых лимфатических узлов не отмечено. Периферических отеков не наблюдается. Щитовидная железа обычных размеров. Частота дыхательных движений 20 в минуту. Сатурация 99%. Пальпация грудной клетки безболезненная. Голосовое дрожание нормальное. Дыхание везикулярное, хрипов нет. Частота сердечных сердцебиений 100 ударов в минуту. Пульс ритмичный. Артериальное давление на левой руке 120/60 мм рт. ст. Тоны сердца ясные, ритмичные, шумы сердца не выслушиваются. Язык влажный. Живот не вздут, безболезненный. Стул оформленный. Почки – перкуссия безболезненная. Мочеиспускание свободное (со слов пациента). Диурез адекватный. Локальный статус. Риноскопия: носовые ходы узкие, слизистая гиперемирована, носовая перегородка в срединном положении, носовое дыхание умеренно затруднено. Локально определяется отек кожи лобной области. Отоскопия: ушные раковины обычного размера и расположения, кожные покровы бледно-розового цвета, пальпаторно без особенностей. А/D, A/S: без патологических изменений, барабанная перепонка светло-серая, контуры четкие, световой конус сохранен, опознавательные знаки сохранены. Орофарингоскопия: зев симметричен. Слизистая задней стенки глотки катарально изменена, стекание слизи по задней стенке глотки, левая и правая миндалины обычной величины, нормальной консистенции, лакуны свободные. Офтальмологический статус. Vis 1.0/1.0. Движение глазных яблок в полном объеме. ОD: придаточный аппарат глаза не изменен, глаз спокоен, внутриглазное давлением пальпаторно в норме, передний отрезок без патологии, рефлекс с глазного дна розовый. OS: веки отечны, умеренно гиперемированы, мягкие, безболезненные при надавливании, положение глаза в орбите правильное, глаз спокоен, передний отрезок без патологии, рефлекс с глазного дна розовый. Глазное дно OU: ДЗН розовый, границы четкие, ход и соотношение сосудов не нарушены, макулярная зона не изменена, в макулярной зоне и периферии без патологии. По данным ОАК при поступлении (09.01.2022 г.) выявлены лейкоцитоз и сдвиг лейкоцитарной формулы влево: лейкоциты – 22,64 х109/л; палочкоядерные – 4%; сегментоядерные – 78,0%; эозинофилы – 1,0%; лимфоциты – 5,1%; моноциты – 12%; Hb – 171 г/л; эритроциты – 5,83х1012/л.; гематокрит – 50,1 %; тромбоциты – 214х109/л. По лейкоцитарной формуле рассчитан ИСЛ, который у данного пациента = (1+0+0+4+78)/(5+12) составил 4,8. Показатель ИСЛ выше 2,08 означает наличие острого гнойного процесса и нарушение иммунологической реактивности [7]. Биохимическое исследование крови от 09.01.2022 г.: АЛТ 8 Ед/л, АСТ 12 Ед/л, билирубин общий 16 мкмоль/л, щелочная фосфатаза 144 МЕ/л, креатинин 74 мкмоль/л, мочевина 4,2 ммоль/л, С-реактивный белок 294,32 мг/л. Кровь на сахар: глюкоза капиллярная 5,37 ммоль/л. Исследование длительности кровотечения по Дуке и исследование времени свертывания крови (по Мас-Магро): длительность кровотечения – 60 сек; время свертывания крови – 6 мин. Исследование резус-принадлежности и группы крови: Rh+ O(I). Коагулограмма: протромбиновое время 15,5 с; МНО – 1,11; АЧТВ – 42,7 с; концентрация фибриногена 7,55 г/л (повышен). На рентгенограмме придаточных пазух носа (ППН) в прямой проекции от 09.01.2022 г. пневматизация лобных, верхнечелюстных пазух, клеток решетчатой кости не изменена. Для уточнения диагноза была выполнена компьютерная томография (КТ) головы без контрастирования структур головного мозга: очаговых изменений плотности вещества головного мозга, КТ-признаков субарахноидального кровоизлияния на момент исследования не определяется. Отмечается снижение пневматизации верхнечелюстных пазух, клеток решетчатой кости, левой лобной пазухи за счет утолщения слизистой и содержимого. Интракраниально пузырьки воздуха в левой лобной области. Мягкие ткани лобной области утолщены с наличием пузырьков воздуха. Заключение: КТ-признаки пневмоцефалии, эмфиземы мягких тканей лобной области. Проведено дополнительное обследование нейрохирургом. Неврологический статус: в ясном сознании. Шкала комы Глазго (ШКГ) 15 баллов. Общемозговая симптоматика отрицательная. Менингеальная симптоматика отсутствует. Зрачки D=S, узкие, фотореакция прямая, содружественные живые. Нистагма, глазодвигательных нарушений нет. Лицо симметрично, язык по срединной линии. Парезов, параличей нет. Нарушений чувствительности не определяется. В позе Ромберга устойчив. Пальценосовую пробу выполняет удовлетворительно. Локальный статус: подкожная гематома в лобной области. Данных за ЧМТ нет, в госпитализации в нейрохирургическое отделение ГБУЗ ТО «ОКБ 2» не нуждается. Пациенту по клиническим данным и лабораторно-инструментальному, рентгенологическому обследованию выставлен диагноз: Острый гнойный пансинусит. Эмфизема мягких тканей лба. Пневмоцефалия. Реактивный отек верхнего века левого глаза. Госпитализирован по показаниям в детское оториноларингологическое отделение ГБУЗ ТО «ОКБ № 2».
Одним из ключевых моментов лечения пациентов с воспалительными заболеваниями околоносовых пазух является воздействие на первичный очаг воспаления. Оториноларингологами было принято решение о необходимости проведения хирургического вмешательства (выполнение фронтотомии) и назначения адекватной антибактериальной терапии с учетом активности противомикробных средств в отношении этиологически значимых микроорганизмов. Показаний к оперативному вмешательству офтальмолога и нейрохирурга выставлено не было. В день поступления пациенту под эндотрахеальным наркозом проведена фронтотомия слева. В послеоперационном периоде была назначена интенсивная антибактериальная, противовоспалительная, дезинтоксикационная, разгрузочная терапия: ампициллин+сульбактам по 1,5 г 4 раза в день в/в, ибупрофен 400 мг 3 раза в день перорально, натрия хлорид 0,9% по 400 мл 2 раза в день в/в, ксилометазолин 0,05% по 2 капли 3 раза в день назально, ципрофлоксацин 0,3% по 1 капле 3 раза в сутки эпибульбарно, гепарин по 1000 МЕ 5 раз в день в/в (с целью профилактики тромботических осложнений). На следующий день (10.01.2022 г.), учитывая сохранение жалоб на головную боль, фебрильную температуру до 38°С, с целью диагностики интракраниальных осложнений выполнена КТ головного мозга с внутривенным контрастированием Омнипак 350,50 мл. В лобной области слева определяется эпидуральная эмпиема толщиной до 6 мм, объем 1 мл, с пузырьком воздуха, прилежит к задней стенке левой лобной области (рис.), прилежащая твердая мозговая оболочка (ТМО) копит контрастное вещество. Очагов патологической КТ-плотности в веществе головного мозга не выявлено. Срединные структуры не смещены. Боковые желудочки не расширены. Третий желудочек не расширен. Субарахноидальное пространство не расширено. Базальные цистерны симметричные. Определяется снижение пневматизации лобных пазух, слева состояние после оперативного вмешательства, в области оперативного вмешательства мягкие ткани утолщены. Заключение: КТ признаки фронтита, эпидуральной эмпиэмы в лобной области слева, состояние после оперативного вмешательства.
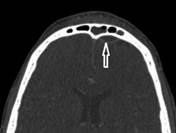
КТ-исследование головного мозга с контрастированием, аксиальный срез (белой стрелкой указана эмпиема)
Проведен консилиум в составе: заведующего ЛОР-отделением, лечащего врача-оториноларинголога, нейрохирурга, невролога, клинического фармаколога, офтальмолога. Заключение консилиума: Острый гнойный пансинусит. Гнойный фронтит. Субпериостальный абсцесс лобной пазухи. Реактивный отек век слева. Эпидуральная эмпиема слева. Пневмоцефалия. Состояние после фронтотомии слева. Показаний для госпитализации в нейрохирургическое отделение для оперативного вмешательства выявлено не было. В лечении с учетом активности в отношении возможных этиологически значимых возбудителей и проникновения через гематоэнцефалический барьер была выполнена смена антибактериальной терапии на цефепим в суточной дозе 6 г в/в в сочетании с метронидазолом 1,5 г/сутки в/в, назначена местная муколитическая терапия раствором флуимуцила 100 мг/мл по 1 мл 2 раза в день ингаляционно. По результатам микробиологического исследования отделяемого из носовых пазух были обнаружены Streptococcus pneumoniae (с чувствительностью к бета-лактамным антибиотикам) и Staphylococcus epidermidis (с чувствительностью к цефазолину), что позволило продолжить терапию цефепимом. Дальнейший осмотр невролога в динамике. Неврологический статус: на момент осмотра легкая болезненность в лобной области (место оперативного лечения), в этом месте наложена повязка. Менингеальные знаки отрицательные. Двигательная активность не ограничена. Легкая лицевая асимметрия за счет отека век слева. Глазные щели D> S, движения глазных яблок в полном объеме, безболезненные, нистагма нет. Тонус мышц физиологический, сила мышц не изменена. Патологических стопных знаков нет. В позе Ромберга устойчив, пальценосовую пробу выполняет уверенно. При отрицательной динамике рекомендовано проведение люмбальной пункции. В результате проведенного лечения у пациента отмечалась положительная динамика, самочувствие улучшилось: исчезли жалобы на головную боль, восстановилось носовое дыхание, снизилась температура тела до нормальной, были купированы реактивные осложнения со стороны левого глаза. По данным ОАК при выписке (18.01.2022 г.): лейкоциты – 8,77х109/л, базофилы 1,1%, нейтрофилы – 61,2%, эозинофилы – 1,8%, лимфоциты – 24,0%, моноциты – 11,9%, Hb – 152 г/л, эритроциты – 5,61х1012/л., гематокрит – 44,2 %, тромбоциты – 384х109/л. В результате проведенного лечения отмечается уменьшение показателя ИСЛ 1,78 (18.01.2022 г.). На 10-е сутки с момента поступления (18.01.2022 г.) проведен контроль КТ-исследования головного мозга с внутривенным контрастированием. Заключение: при сравнении с данными КТ-исследования от 10.01.2022 г. в лобной области слева сохраняется эпидуральная эмпиема толщиной до 2–3 мм, менее 0,5 мл (положительная динамика), прилежит к задней стенке левой лобной пазухи, интракраниального воздуха не выявлено; отмечается снижение пневматизации лобных пазух, преимущественно слева, за счет утолщения слизистой и содержимого. Лечение продолжено в полном объеме до 15 суток. Ребенок был выписан в удовлетворительном состоянии на 16-е сутки с момента поступления. Локальный статус (при выписке). Риноскопия: носовые ходы не сужены, слизистая розовая, носовая перегородка в срединном положении, носовое дыхание свободное, отделяемого нет. Отоскопия: А/D – слуховой проход широкий, перепонка серая, отделяемого нет. A/S – слуховой проход широкий, перепонка серая, отделяемого нет. Фарингоскопия – слизистая задней стенки глотки чистая, розовая, отделяемого по задней стенке глотки нет, левая и правая миндалины обычной величины, нормальной консистенции, лакуны свободные. Офтальмологический статус (при выписке). Vis 1.0/1.0. Движение глазных яблок в полном объеме. OS: веки спокойные, глазная щель не изменена, положение глаза в орбите правильное, глаз спокоен, передний и задний отрезок без патологии. Рекомендованы дальнейшее наблюдение ЛОР-врача, невролога, офтальмолога, контроль КТ с контрастом околоносовых пазух и головного мозга через 1 месяц по месту жительства.
Выводы
1. Данный клинический случай позволяет напомнить о связи орбитальных и внутричерепных риносинусогенных осложнений с перенесенной травмой околоносовых пазух в анамнезе.
2. Диагностическая ценность КТ-исследования с контрастом при риносинусогенных орбитальных и интракраниальных осложнениях на раннем этапе лечения более информативна по сравнению с обычными рентгенологическими исследованиями околоносовых пазух у детей.
3. Междисциплинарный подход в лечении гнойно-воспалительных орбитальных и интракраниальных осложнений риносинуситов у детей, ранняя хирургическая санация первичного гнойного очага, системная антибактериальная терапия с учетом активности препаратов при данной патологии и проникновения их через гематоэнцефалический барьер позволяют добиться стойкой положительной динамики в короткие сроки и полного выздоровления без неврологического дефицита.



