Риносинусогенные орбитальные осложнения достаточно распространены в настоящее время, несмотря на высокий уровень оказания медицинской помощи и высокотехнологичные методы диагностики. Такие тяжелые осложнения, как флегмона орбиты или тромбоз вен клетчатки орбиты, кавернозного синуса, встречаются значительно реже, а случаи их появления связаны с несвоевременным обращением за медицинской помощью либо недостаточным лечением [1]. В последние годы в литературе описываются лишь единичные случаи потери зрения в результате развития флегмоны орбиты. Частота серьезных осложнений достаточно низкая (от 6.25% до 78%, по данным разных литературных источников), однако такие осложнения связаны со значительной заболеваемостью, инвалидизацией и высокой смертностью [2; 3]. В доантибиотическую эпоху флегмона орбиты приводила к смерти от менингита в 17% случаев, к слепоте - в 20%. Однако в эпоху антибиотиков частота менингита составляет 1,9% у пациентов с флегмоной глазницы, несмотря на быстрое лечение системными антибиотиками и хирургическое вмешательство [2; 4].
Острые и хронические синуситы, а также воспалительные заболевания носа являются наиболее предрасполагающими факторами для развития флегмоны орбиты и других риносинусогенных осложнений. Чаще всего инфекция развивается именно в результате полисинусита, возникает на лице или веках после недавней травмы, одонтогенного абсцесса или путем гематогенного распространения из отдаленного источника [2].
По данным литературных источников, у детей практически во всех случаях развитию флегмоны орбиты предшествовали синуситы с множественным поражением пазух; данные результаты в нашей стране соответствуют результатам стран Запада [3; 5]. Реже флегмона глазниц становится причиной для развития дакриоцистита, стоматологической инфекции, эндофтальмита, этмоидального синусита [4]. Наиболее частой локализацией синусита является воспаление решетчатых и верхнечелюстных пазух. У детей в процесс вовлекаются преимущественно несколько пазух, тогда как у взрослых обычно только одна пазуха [6; 7].
Своевременная диагностика и оказание медицинской помощи остаются приоритетными в связи с возможностью летального исхода как при далеко зашедших формах орбитальных риносинусогенных осложнений (флегмоны орбиты, тромбоза вен клетчатки орбиты), так и при присоединении внутричерепных осложнений (абсцессов головного мозга, менингита, синустромбоза) [3; 5]. Своевременная качественная дифференциальная диагностика негнойных орбитальных осложнений с гнойными является определяющей для формирования дальнейшей тактики ведения таких пациентов [8]. Нужно не забывать об особенностях встречаемости клинических признаков риносинусогенных осложнений в детском возрасте. Так, например, офтальмоплегия и экзофтальм встречаются значительно чаще, чем снижение зрения или хемоз конъюнктивы. Тщательное офтальмологическое обследование необходимо проводить абсолютно всем пациентам с целью своевременной диагностики поражения зрительного нерва. Такие осложнения, как отек диска зрительного нерва (ДЗН) или неврит зрительного нерва, в связи с быстро прогрессирующей атрофией приводят к снижению зрения, слепоте и инвалидизации соответственно. Развитие воспалительного процесса может привести к иридоциклиту, септическому увеиту или хориоидиту с вовлечением стекловидного тела, вплоть до развития панофтальмита. Нужно учитывать, что изменения глазного дна встречаются не во всех случаях и не должны быть определяющими в постановке диагноза [9]. Более редким, но не менее опасным осложнением является глаукома, которая может проявляться снижением зрения, уменьшением полей зрения.
Наличие наружной офтальмоплегии, экзофтальма, снижение остроты зрения, повышение температуры, лейкоцитоз должны особенно насторожить врача при определении патологии орбиты. При подозрении на риносинусогенные орбитальные осложнения необходимо помнить о проведении дифференциальной диагностики с другими заболеваниями, такими как псевдоопухоль орбиты, ретинобластома, метастатическая карцинома, вторичный экзофтальм, аллергическая реакция на лекарственные препараты, системная гипопротеинемия, поднадкостничная гематома в связи с нераспознанной травмой или в результате изменений свертывающей системы крови [2; 4; 9]. Всем пациентам необходимо проводить тщательный сбор анамнеза и физикальное обследование, используя лабораторные и инструментальные методы диагностики.
Ключевая роль в диагностике отводится инструментальным методам исследования [9]. Самым доступным является проведение рентгеновского исследования придаточных пазух носа, по результатам которого можно увидеть уровень жидкости и воздуха в полости абсцесса, но абсцессы без уровня газа могут быть плохо заметны, что вызывает трудности в дальнейшей диагностике, приводит к неправильному диагнозу и, соответственно, несвоевременному лечению. В настоящее время у всех пациентов предпочтительным методом исследования для диагностики инфекции орбиты является компьютерная томография (КТ), хотя проведение магнитно-резонансной томографии (МРТ) может использоваться при наличии противопоказаний к компьютерной томографии [10]. Стоит отметить, что более эффективным методом для дифференциальной диагностики воспалительных процессов по сравнению с неопластическими является магнитно-резонансная томография [11]. Все перечисленные методы показывают уровень поражения и заинтересованности близлежащих органов и тканей, но, к сожалению, они неинформативны для определения выраженности реактивности организма при инфекции и этиологии заболевания (вирусная, бактериальная и другая) [12]. Одним из методов прогнозирования течения и оценки тяжести заболевания, активно использующимся офтальмологами, ЛОР-врачами, клиническими фармакологами, является наблюдение за показателями индексов периферической крови (сдвигом лейкоцитов крови и маркером вирусных инфекций) [13]. Простота и важность лейкоцитарных индексов в прогнозировании клинического течения риносинусогенных орбитальных осложнений при оказании специализированной медицинской помощи имеют достаточно весомые основания для применения в клинической практике, внедрения в алгоритмы профилактических и лечебных обследований. Риносинусогенные осложнения у детей на сегодняшний день остаются актуальными, особенно в условиях новой коронавирусной инфекции.
Цель исследования. Показать информативность индексов периферической крови в диагностике острого полисинусита с реактивным отеком век на фоне новой коронавирусной инфекции у пациентки младшего школьного возраста.
Материал и методы исследования. Пациентка 10 лет обратилась в приемное отделение детского стационара с жалобами на покраснение, отек век левого глаза, заложенность носа, насморк гнойного характера, повышение температуры тела до 38,5 °С. Из анамнеза известно, что болеет около недели. Сначала беспокоила только заложенность носа, затем появилось гнойное отделяемое, повысилась температура тела до субфебрильных цифр. В течение последних двух дней отмечается ухудшение общего состояния (головная боль, слабость, снижение аппетита), небольшой отек век левого глаза, постоянно увеличивающийся, появилась гиперемия век, повысилась температура тела до фебрильных цифр. Обследование ребенка проводилось с предварительным подписанием законными представителями добровольного информированного согласия, в соответствии с этическими принципами Хельсинкской декларации Всемирной медицинской ассоциации.
В приемном отделении проведено клинико-лабораторное и инструментальное обследование ребенка оториноларингологом, офтальмологом, педиатром, у пациентки взят общий анализ крови (ОАК) с лейкоформулой, выполнен рентген околоносовых пазух, после чего была рекомендована госпитализация в оториноларингологическое отделение по ургентным показаниям. В качестве маркера определения активности воспалительного процесса и нарушения иммунологической реактивности был выбран лейкоцитарный индекс ИСЛ [7].
Формула для расчета показателя по данным общего анализа крови (ОАК): ИСЛ = (эозинофилы + базофилы + миелоциты + метамиелоциты + палочкоядерные + сегментоядерные) / (моноциты + лимфоциты). Референсное значение ИСЛ составляет 1,96 ± 0,56. Маркер вирусных инфекций (МВИ) рассчитывался по формуле: МВИ = (лимфоциты %) / (моноциты %). При МВИ от 3,0 до 5,77 развивается острое течение заболевания вирусной этиологии [10].
Результаты исследования и их обсуждение. При поступлении состояние пациентки средней степени тяжести, температура тела 38,5 °С. Ребенок от 2 беременности, роды 1 самостоятельные, в срок. Вес при рождении 3650 г. Прививки по календарю. Ревакцинаций в последние два месяца не было. Росла и развивалась соответственно возрасту. Перенесенные заболевания: ОРЗ, ветряная оспа. Аллергологический анамнез не отягощен. Общее состояние (Objective status): средней степени тяжести. Сознание ясное. Питание пониженное. Слизистые чистые, влажные. Кожные покровы чистые, физиологической окраски. Лимфоузлы интактные. Периферических отеков нет. Частота дыхательных движений в минуту 22, ЧСС 84 в мин. Язык влажный. Зев - слизистые розовые, чистые. Живот не вздут. Стул оформленный. Мочеиспускание свободное, диурез достаточный. По результатам передней риноскопии носовые ходы узкие, слизистая гиперемирована, носовая перегородка в срединном положении, носовое дыхание затруднено, в полости носа серозно-гнойное отделяемое. Отоскопия: ушные раковины обычного размера и расположения, кожные покровы бледно-розового цвета, пальпаторно без особенностей. Область сосцевидного отростка без особенностей. A/S, A/D: барабанная перепонка светло-серая, контуры четкие, световой конус сохранен, опознавательные знаки сохранены. Орофарингоскопия: зев симметричен, слизистая его розовая, слизистая задней стенки ротоглотки катарально изменена, стекание слизи по задней стенке глотки. Миндалины обычной консистенции, нормальной величины. Лакуны свободны.
Офтальмологический статус. Острота зрения правого и левого глаз составила 1,0 и 1,0 соответственно. Движение глазных яблок в полном объеме. Конвергенция сохранена. Угол косоглазия по Гиршбергу составил 0° во всех отведениях. Правый глаз: придаточный аппарат глаза сформирован правильно, легкая отечность век, глазная щель обычного размера, при пальпации веки мягкие, безболезненные, кожа над ними не изменена, глаз спокоен, конъюнктива глазного яблока спокойна, отделяемого нет, передняя камера среднеглубокая, влага ее прозрачна, радужка спокойна, зрачок круглый, узкий, подвижный, реакция зрачка на свет живая, хрусталик, стекловидное тело прозрачны, рефлекс с глазного дна розовый, Тп N, цилиарной болезненности нет. Левый глаз: придаточный аппарат глаза сформирован правильно, отек и умеренная гиперемия век, глазная щель значительно сужена за счет отека, при пальпации веки мягкие, безболезненные, глаз слегка раздражен, конъюнктива глазного яблока отечна, гиперемирована, отделяемого нет, передняя камера среднеглубокая, влага ее прозрачна, радужка спокойна, зрачок круглый, узкий, подвижный, реакция зрачка на свет живая, хрусталик, стекловидное тело прозрачны, рефлекс с глазного дна розовый, Тп N, цилиарной болезненности нет. Глазное дно обоих глаз: ДЗН (диск зрительного нерва) бледно-розовый, границы чёткие, артерии сужены, вены умеренно полнокровны, макулярные рефлексы сохранены, на периферии без патологии. Выполнена рентгенография околоносовых пазух (субтотальное снижение пневматизации правой верхнечелюстной пазухи за счет утолщения слизистой оболочки, тотальное снижение пневматизации левой верхнечелюстной пазухи, отмечается снижение пневматизации обеих долей лобной пазухи за счет пристеночных наложений).
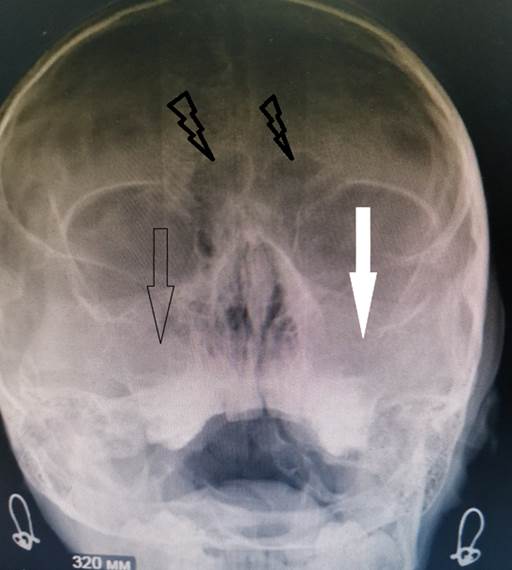
Рентгенограмма околоносовых пазух носа (черная стрелка - субтотальное снижение пневматизации правой верхнечелюстной пазухи за счет утолщения слизистой оболочки, белая стрелка - тотальное снижение пневматизации левой верхнечелюстной пазухи, молнии - снижение пневматизации обеих долей лобной пазухи за счет пристеночных наложений)
Пациентке был выставлен клинический диагноз: «Острый двухсторонний гнойный полисинусит. Реактивный отек век левого глаза».
По результатам ОАК с лейкоформулой (лейкоцитоз - 12,42х109/л; базофилы - 0%, эозинофилы - 2%, палочкоядерные - 2%, сегментоядерные - 62%, лимфоциты - 28%, моноциты - 6%) данной пациентке рассчитаны индексы периферической крови (ИСЛ = 1,94, МВИ – 4,67), которые показали наличие активного вирусного процесса в организме, с формированием реактивного отека век.
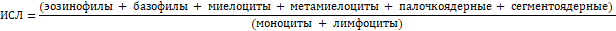
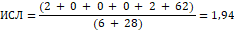

Особенно важным в лечении риносинусогенных орбитальных осложнений является воздействие на воспаленные околоносовые пазухи, т.е. на первичный очаг заболевания. Принято решение о необходимости раннего хирургического вмешательства и профилактики интраорбитальных и внутричерепных осложнений ЛОР-врачами, без привлечения хирургических вмешательств офтальмологами. На следующий день пациентке было проведено оперативное лечение (выполнена катетеризация верхнечелюстных пазух), начат курс интенсивной противовирусной и антибактериальной терапии системно и локально. Консервативное лечение также включало в себя гипосенсибилизирующие препараты, деконгестанты, мукоактивные препараты.
Доступность расчета индексов периферической крови (общий анализ крови входит в объем помощи по обязательному медицинскому страхованию), их информативность, возможность проведения при отсутствии дорогостоящих методов диагностики (КТ, МРТ) позволяет внести их в алгоритм диагностики риносинусогенных осложнений. В связи с определением РНК вируса SARS-CoV-2 (через сутки) в материале из верхних дыхательных путей (из носоглотки и ротоглотки) с помощью полимеразной цепной реакции для дальнейшего наблюдения и лечения под контролем оториноларинголога и офтальмолога ребенок был переведен в инфекционный моногоспиталь. Предварительно была осмотрена педиатром в условиях изолятора, выставлен диагноз: «Коронавирусная инфекция, вызванная вирусом COVID-19, средней степени тяжести». С целью дообследования назначена коагулограмма, к лечению добавлен гепарин. На фоне проводимой терапии в инфекционном моногоспитале отмечено выздоровление. Как показал опыт, грамотное и патогенетически обоснованное лечение больных в послеоперационном периоде имеет большое значение для профилактики осложнений, прогноза и скорейшего выздоровления.
Выводы. Данный клинический пример показывает, что расчет лейкоцитарного индекса ИСЛ позволяет прогнозировать развитие орбитальных осложнений (1,94 - возникновение реактивного отека век, без развития флегмоны орбиты), а маркер вирусных инфекций показывает высокую диагностическую значимость для определения вирусного поражения околоносовых пазух носа (4,67 - острый вирусный процесс). Таким образом, определение индексов периферической крови всеми специалистами, оказывающими медицинскую помощь при риносинусогенных осложнениях (педиатрами, офтальмологами, оториноларингологами, врачами общей практики), является особо актуальным при новой коронавирусной инфекции у детей.



