За последнее десятилетие как в Российской Федерации, так и в Красноярском крае достигнуты значительные успехи в борьбе с туберкулезом, о чем свидетельствует снижение заболеваемости с 85,1 на 100 тыс. населения в 2008 г. до 32,07 в 2020 г. в России и с 108,4 до 46,3 в Красноярском крае [1, 2]. В то же время, несмотря на столь положительную динамику заболеваемости туберкулезом, среди контингентов больных, состоящих на диспансерном учете в противотуберкулезных учреждениях, отмечается рост пациентов как с множественной (МЛУ) и широкой (ШЛУ) лекарственной устойчивостью микобактерий туберкулеза (МБТ) к противотуберкулезным препаратам, так и туберкулеза, ассоциированного с ВИЧ-инфекцией, что в целом негативно влияет на эпидемиологическую ситуацию в стране [3].
Согласно оценке ВОЗ, в 2019 г. Россия занимала третье место в мире (после Индии и Китая) по количеству больных с МЛУ туберкулезом (17 132 человека), что составляло около 10% от общего их числа во всем мире [1].
По данным ВОЗ (2021 г.), Россия вышла из числа 30 стран с высоким бременем туберкулеза, но по-прежнему остается в списке стран с высоким бременем туберкулеза, ассоциированного с ВИЧ-инфекцией, и стран с высоким уровнем МЛУ ТБ [4].
Для успешного решения проблемы туберкулеза с множественной и широкой лекарственной устойчивостью МБТ к противотуберкулезным препаратам, согласно глобальному плану ВОЗ «Остановить туберкулез», необходимо добиваться успешного излечения не менее 75% случаев туберкулеза с МЛУ/ШЛУ МБТ [5]. Для лечения этой категории пациентов доступны новые противотуберкулезные препараты, такие как бедаквилин, эффективность и экономическая целесообразность применения которого доказаны и на территории Российской Федерации [6-8].
Однако лечение туберкулеза с МЛУ/ШЛУ МБТ является сложной задачей. Это обусловлено ограниченностью набора противотуберкулезных препаратов из-за широкого спектра резистентности МБТ у данных больных, длительностью курса химиотерапии (не менее 20 месяцев), тяжестью клинического течения самого заболевания и часто низкой приверженностью данных пациентов к приему противотуберкулезных препаратов, склонностью к нарушению больничного режима, что связано с их негативным социальным статусом и медико-социальным неблагополучием [9-11].
Особенно сконцентрированы эти негативные явления у больных туберкулезом с МЛУ/ШЛУ МБТ, ассоциированным с ВИЧ-инфекцией. Кроме этого, у этих пациентов к вышеперечисленным проблемам добавляются еще сложности, связанные с иммунодефицитом и необходимостью проведения антиретровирусной терапии (АРТ) [12-14].
Поэтому анализ исходов лечения туберкулеза с МЛУ/ШЛУ МБТ, ассоциированного с ВИЧ-инфекцией, и выработка на основании этого организационных мероприятий по обеспечению их эффективного лечения является актуальным вопросом, так как успешное лечение данной категории больных позволит улучшить эпидемиологическую ситуацию.
Цель исследования: проанализировать исходы курса химиотерапии у больных туберкулезом органов дыхания с МЛУ/ШЛУ МБТ, ассоциированным с ВИЧ-инфекцией, находившихся на стационарном лечении в КГБУЗ ККПТД № 1, и выявить основные причины неэффективности лечения.
Материалы и методы исследования. Нами проведен ретроспективный когортный анализ эффективности лечения туберкулеза органов дыхания с множественной и широкой лекарственной устойчивостью микобактерий туберкулеза к противотуберкулезным препаратам в сочетании с ВИЧ-инфекцией у 198 больных с впервые выявленным туберкулезом органов дыхания, находившихся на стационарном лечении в КПТД № 1 с 2013 по 2018 гг. Источником информации служили истории болезни стационарного больного (форма № 003). Диагноз туберкулеза у пациентов был установлен на основании характерной клинико-рентгенологической картины и идентификации микобактерий туберкулеза в диагностическом материале микробиологическим и/или молекулярно-генетическим методом и утвержден на центральной врачебной комиссии КГБУЗ ККПТД № 1. Диагноз ВИЧ-инфекции устанавливался врачом-инфекционистом Центра СПИД путем комплексной оценки эпидемиологических данных, результатов клинического обследования и лабораторных исследований. Всем пациентам при поступлении в стационар проводилось комплексное обследование, которое включало в себя клиническое, лабораторное, иммунологическое (определение количества СD4+-лимфоцитов и вирусной нагрузки по количеству копий РНК ВИЧ в периферической крови) и лучевые исследования, включающие цифровую или аналоговую обзорную рентгенографию органов грудной клетки и мультиспиральную компьютерную томографию легких и органов средостения, по показаниям – ультразвуковое исследование внутренних органов. Для выявления и идентификации возбудителя туберкулеза всем больным при поступлении в противотуберкулезный диспансер проводилось исследование двух образцов диагностического материала, собранных до начала лечения, с применением следующих методов: люминесцентной микроскопии, молекулярно-генетических методов для обнаружения ДНК МБТ, посева на плотную питательную среду Левенштейна–Йенсена и жидкую питательную среду в системе с автоматическим учетом роста МБТ Bactec MGIT 960. Определение лекарственной чувствительности микобактерий туберкулеза к противотуберкулезным препаратам проводилось при помощи молекулярно-генетических методов и/или методом пропорций и абсолютных концентраций на плотной питательной среде Левенштейна–Йенсена и модифицированным методом пропорций на жидкой питательной среде в системе с автоматическим учетом роста МБТ Bactec MGIT 960.
В процессе лечения с целью контроля химиотерапии проводилось ежемесячное исследование двух образцов диагностического материала на МБТ методом люминесцентной микроскопии и посевов на плотные и жидкие питательные среды до получения отрицательных результатов посевов в течение 2 последовательных месяцев при IV режиме химиотерапии и 4 последовательных месяцев при V режиме химиотерапии. Данные представлялись в виде абсолютных, относительных и средних величин.
Результаты исследования и их обсуждение. Пациенты с туберкулезом органов дыхания с МЛУ/ШЛУ МБТ, ассоциированным с ВИЧ-инфекцией, составили 22,7% от всех впервые выявленных больных с МЛУ/ШЛУ туберкулезом, находившихся на лечении в КГБУЗ ККПТД № 1 за данный период. Возраст 198 больных, включенных в исследование, на момент выявления туберкулеза органов дыхания колебался от 18 до 64 лет (средний возраст составил 32,6 года). Большинство из них (179 человек, или 90,4%) были в возрасте от 25 до 44 лет. Преобладали мужчины – 140 (70,7%) человек, женщин было 58 (29,3%). Более половины из них были социально дезадаптированы – 135 человек (68,2%) нигде не работали; рабочие – 21 (10,6%), служащие – 16 (8,1%), инвалиды – 24 (12,1%), пенсионеры – 2 (1,0%). В подавляющем большинстве среди исследуемых пациентов были жители города – 166 (83,8%), жителей сельской местности – 32 (16,2%).
У большинства больных – 149 (75,3%) человек – туберкулез выявлен при обращении за медицинской помощью в лечебные учреждения первичной медико-санитарной помощи или СПИД-центр с симптомами острого воспалительного респираторного заболевания (кашель, одышка, лихорадка, повышенная потливость, потеря массы тела). Более половины из исследуемых больных (110 человек, или 55,6%) не проходили профилактическое флюорографическое обследование год и более. Деструкция легочной ткани рентгенологически определялась у 104 (52,5%). Бактериовыделение при поступлении в отделение выявлено у 145 больных (73,2%). При выявлении культуры микобактерий туберкулеза в мокроте всем пациентам проводился тест на лекарственную чувствительность к противотуберкулезным препаратам. Множественная лекарственная устойчивость выявлена у 73 (36,9%) больных, пред-широкая лекарственная устойчивость – у 87 (43,9%), широкая – у 38 (19,25). При этом у большинства из них – 67,2% (133 человека) – имелась устойчивость сразу к 6 и более противотуберкулезным препаратам (табл. 1).
Таблица 1
Количество препаратов, к которым определялась лекарственная устойчивость у одного больного
|
Количество препаратов |
Не более 3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
|
|
Количество пациентов |
Абс. число |
9 |
28 |
28 |
50 |
21 |
16 |
28 |
8 |
5 |
5 |
|
% |
4,6% |
14,2% |
14,2% |
25,2% |
10,6% |
8,0% |
14,2% |
4,0% |
2,5% |
2,5% |
|
Спектр выявленной лекарственной устойчивости МБТ к противотуберкулезным препаратам представлен в таблице 2. Несмотря на то что стрептомицин в лечении больных туберкулезом в Красноярском крае не применяется более 10 лет, устойчивость к данному препарату выявлена у 98,5% обследуемых. Также высокий уровень устойчивости выявлен к этамбутолу – 79,0% и протионамиду – 63,6%. Менее чем у половины больных отмечена устойчивость к канамицину – 46,1%, пиразинамиду – 44,3% и офлоксацину – 30,1%. Наиболее редко встречалась устойчивость к циклосерину – 2,7%, левофлоксацину – 6,25% и амикацину – 7,3%.
Таблица 2
Частота лекарственной устойчивости к отдельным противотуберкулезным препаратам у исследуемых больных
|
Препарат |
H+R |
S |
E |
Pto |
Km |
Z |
Fq |
PAS |
Cm |
Аm |
Lfx |
Cs |
|
Частота устойчивости % |
100% |
98,5% |
79% |
63,6% |
46,1% |
44.3% |
30,1% |
14,4% |
14% |
7,3% |
6,25% |
2,7% |
Сокращения: H – изониазид, R – рифампицин, S – стрептомицин, E – этамбутол, Pto – протионамид, Km – канамицин, Z – пиразинамид, Fq –офлоксацин, PAS – аминосалициловая кислота, Cm – капреомицин, Lfx – левофлоксацин, Am – амикацин, Cs – циклосерин.
По формам туберкулезного процесса преобладал диссеминированный туберкулез легких – 107 человек (54,0%) и инфильтративный – 82 человека (41,4%). У остальных 9 пациентов: у 5 (2,5%) – очаговый туберкулез, у 2 – туберкулез бронхов (1,05%) и по 1 случаю (0,55%) – фиброзно-кавернозный туберкулез легких и экссудативный плеврит туберкулезной этиологии. У 18 больных (9,1%) туберкулез органов дыхания сочетался с туберкулезным поражением других органов, т.е. носил полиорганный характер поражения: туберкулез гортани – 3; туберкулезный спондилит – 1; туберкулез периферических лимфатических узлов – 5; туберкулез мочеполовой системы – 4; туберкулезный хореоретинит – 1; туберкулез костей и суставов – 1; туберкулез кишечника – 2; туберкулезный менингоэнцефалит – 1.
Более чем у половины больных (117 человек, или 59,1%) ВИЧ-инфекция сочеталась с хроническими вирусными гепатитами В и С, а у 54 (27,3%) имелась зависимость от опиоидов.
На момент выявления туберкулеза 67,1% больных (133 человека) состояли на диспансерном учете по поводу ВИЧ-инфекции 4 года и более, у 33 человек (16,7%) ВИЧ-инфекция выявлена в противотуберкулезном диспансере (рисунок).
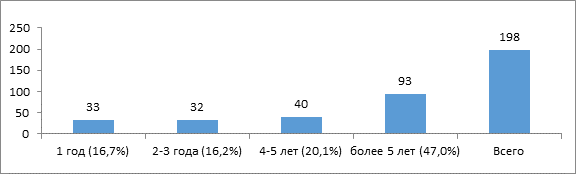
Длительность диспансерного учета по поводу ВИЧ-инфекции у исследуемых больных на момент выявления туберкулеза
Лечение пациентов проводилось совместно с врачом-инфекционистом центра СПИД. При поступлении в стационар после дообследования больных врачом-инфекционистом диагностирована ВИЧ-инфекция 4-й стадий – вторичных заболеваний: 4-Б у 139 человек (70,2%), у остальных 59 – 4-В (29,8%).
Количество CD4-лимфоцитов (табл. 3) при поступлении в стационар значительно варьировало. Как видно из таблицы 3, тяжелый иммунодефицит (CD4+ <200 кл/мкл) наблюдался более чем у половины больных (у 114 больных, или 57,6%), при этом у 52 из них уровень CD4+-лимфоцитов был ниже 50 кл/мкл. Нормальный иммунный статус имел место только у 30 человек, или 15,1% (содержание CD4+-лимфоцитов более 500 кл/мкл); умеренный иммунодефицит (содержание CD4+-лимфоцитов 350–499 кл/мкл) – 14 пациентов, или 7,1%; выраженный иммунодефицит (содержание CD4+-лимфоцитов 200–349 кл/мкл) – 40 больных, или 20,2%. Таким образом, из 198 больных, включенных в исследование, у 154 (77,8%) на момент поступления в стационар в результате прогрессирования ВИЧ-инфекции развился тяжелый или выраженный иммунодефицит.
Таблица 3
Уровень СD4+-лимфоцитов (кл/мкл) у ВИЧ-инфицированных больных при поступлении в отделение
|
CD4+-лимфоциты, клеток/мкл |
500 и более |
350–499 |
200–349 |
50–199 |
<50 |
Всего |
|
Кол-во пациентов |
30 |
14 |
40 |
62 |
52 |
198 |
|
% |
15,1% |
7,1% |
20,2% |
31,3% |
26,3% |
100% |
Всем пациентам после выявления МЛУ или ШЛУ решением ЦВКК назначался IV или V режим химиотерапии – интенсивная фаза в соответствии со спектром лекарственной чувствительности и федеральными клиническими рекомендациям по лечению туберкулеза органов дыхания. Лечение проводилось совместно с врачом-инфекционистом, который назначал антиретровирусную терапию. Всего антиретровирусную терапию получали 155 человек (78,3%).
Эффективность лечения оценивалась после выписки пациентов из отделения, она составила:
1) эффективный курс химиотерапии (пациент закончил интенсивную фазу химиотерапии – получил не менее 240 доз назначенных противотуберкулезных препаратов, в результате чего отмечена положительная клинико-рентгенологическая динамика и получено 2 (при МЛУ) или 4 (при ШЛУ) отрицательных посева мокроты на МБТ) – 60,1% (119 человек);
2) неэффективный курс химиотерапии (пациент закончил интенсивную фазу химиотерапии, в результате чего отмечена положительная клинико-рентгенологическая динамика, но не получено отрицательных посевов мокроты на МБТ) – 6,1% (12 человек);
3) прервал курс химиотерапии (выписан из отделения за нарушение больничного режима (37 человека) или отказ от лечения (8 человек)) – 22,7% (45 человек);
4) летальный исход – 11,1% (22 человека).
В то же время у пациентов, получивших весь курс интенсивной фазы химиотерапии (131 человек), эффективность лечения по критерию прекращения бактериовыделения составила 90,8%.
Высокая летальность связана с проблемой позднего выявления туберкулеза и ВИЧ-инфекции у пациентов из-за их негативного социального статуса и небрежного отношения к своему здоровью. У всех умерших имелось сочетание распространенного диссеминированного туберкулеза легких с ВИЧ-инфекцией на поздних стадиях с выраженным иммунодефицитом (уровень CD4+-лимфоцитов ниже 50 кл/мкл), что и стало непосредственной причиной летального исхода. Все 22 умерших были безработными, употребляли наркотики, длительно, более 1 года, не проходили профилактические осмотры.
Таким образом, эффективность лечения больных туберкулезом органов дыхания с МЛУ/ШЛУ МБТ, ассоциированным с ВИЧ-инфекцией, на стационарном этапе является недостаточной для успешного решения данной проблемы.
При анализе причин неудач лечения на первом месте стоит прерывание курса химиотерапии в результате нарушения больничного режима – 22,7%, на втором – летальность – 11,1%. Поэтому с целью повышения эффективности лечения данной категории пациентов необходимо усилить работу, направленную на своевременное выявление туберкулеза и ВИЧ-инфекции в группах риска и повышение приверженности данных больных к лечению. Для этого требуются усиление взаимодействия фтизиатрической и инфекционной служб, особенно на амбулаторном этапе, а также участие в лечебном процессе психолога.



