Синдром мальротации – это врожденная аномалия ротации и фиксации средней кишки, которая формируется в раннем периоде внутриутробного развития [1]. Она относится к порокам развития желудочно-кишечного тракта у детей раннего возраста, которые могут вызывать нарушение проходимости кишечника и создавать предпосылки для возникновения острой кишечной непроходимости.
Мальротация кишечника - актуальная проблема хирургической патологии детского возраста. По литературным данным, частота её встречаемости колеблется от 0,8 до 2 случаев на 1000 детей [2]. В зарубежной литературе упоминается, что бессимптомное течение мальротации наблюдается у 1 из 200 новорожденных [3], при этом в 1 случае на 6000 живорожденных имеется яркая клиническая картина острой кишечной непроходимости [4].
В 90% случаев осложнения, которые развиваются при мальротации, приходятся на первый год жизни, в 75% – на период новорожденности [5].
Диагностика мальротации должна быть полноценной и точной и способствовать своевременному началу лечения и благоприятному исходу.
Однако в настоящее время не существует единого алгоритма диагностики мальротации у детей раннего возраста. В мировой литературе имеются единичные, скупые данные о лучевых методах исследования, алгоритме диагностики и навигации пациентов с данной патологией.
Цель: определить роль и значение лучевых методов исследования (ультразвуковое исследование, рентгеновский метод исследования с применением контрастной методики визуализации толстой кишки - ирригографии) в диагностике мальротации кишечника у детей первого года жизни и отработать оптимальный диагностический алгоритм.
Материалы и методы исследования
Исследование проводилось на базе Перинатального центра ФГБУ «НМИЦ им В.А.Алмазова» Минздрава России. Был выполнен ретроспективный анализ архива историй болезни за 2015-2019 годы. В него входили 130 младенцев, данные которых соответствовали критериям включения в исследование: наличие ультразвукового исследования органов брюшной полости, ирригографии, клинической картины разной степени кишечной непроходимости. Из них было отобрано 29 случаев, где, по данным одного и/или двух методов лучевой диагностики, подозревался синдром мальротации. В группе обследуемых количество девочек – 5 (51,8%) и мальчиков – 14 (48,2%). Дети были подразделены на возрастные группы: 0-1 месяц (48,2%), 1-3 месяца (31,0%), 3-6 месяцев (13,7%), единичные случаи 6-12 месяцев (3,4%) и 3 года (3,4%).
Первичный этап лучевых методов обследования детей, с клиникой высокой кишечной непроходимости, включал в себя проведение ультразвукового исследования (УЗИ) органов брюшной полости. Исследование проводилось с использованием микроконвексного датчика от 6 до 10 МГц и линейного датчика от 7,5 до 10 МГц.
Вторым методом лучевой диагностики было рентгеновское исследование толстой кишки с применением контрастного препарата – ирригография, которое проводилось по двухэтапной методике. На первом этапе получали обзорный снимок органов брюшной полости, на втором этапе выполнялась серия рентгенограмм после введения контрастного препарата в прямую кишку.
Исследование проводилось на рентгено-диагностическом комплексе AXIOM Luminos DRF (SIEMENS). В качестве контрастного вещества использовали неионные водорастворимые контрастные препараты (омнипак-300), в сочетании с физиологическим раствором в пропорции 1:1, также в качестве контрастирующего препарата у 8 детей применяли взвесь сульфата бария. Контраст вводили до полного заполнения толстой кишки, его количество зависело от массы ребенка, в среднем 15-20 мл на 1 кг массы тела.
Доза облучения в среднем составляла 0,12 мзВ. Выполняли 6 снимков по 0,02 мЗв. Ограничивали створки окна диафрагмы до минимально допустимых так, чтобы рентгеновские лучи проходили только в область интереса – брюшная полость с захватом малого таза. Также зоны, не входящие в область исследования, накрывали накладками из просвинцованной резины.
При анализе данных был применен метод описательной статистики для качественных данных, в котором использовались проценты, как относительное долевое выражение числа объектов от общего числа объектов, равного 100.
Результаты исследования и их обсуждения
Первичный этап состоял из УЗИ органов брюшной полости с прицельным поиском заворота брыжейки, который сопровождается нарушением расположения брыжеечных сосудов в эпигастральной области.
По результатам исследования, у 29 из 130 проанализированных пациентов при УЗИ имелись эхо-признаки синдрома мальротации.
Эхо-признаками сформировавшегося заворота брыжейки считалась атипичная визуализация брыжеечных сосудов: «знак водоворота», когда верхняя брыжеечная вена оказывается вовлечена в заворот брыжейки и формирует собой сосудистое кольцо, и, атипичная локализация верхней брыжеечной артерии в центральной части сформировавшегося заворота брыжейки [6-8].
После УЗИ 29 детям с эхо-признаками атипичной визуализации брыжеечных сосудов проводилось двухэтапное рентгенологическое исследование.
На первом этапе исследования проводилась обзорная рентгенография органов брюшной полости в вертикальном положении. Рентгенологическими признаками, указывающими на вероятность мальротации у пациента на обзорном рентгенологическом снимке в прямой проекции, был увеличенный газовый пузырь желудка с уровнем жидкости (27%) и пониженное газонаполнение петель кишечника (73%). Некоторые исследования, в силу тяжелого состояния пациентов (13,8%), невозможно было провести в вертикальном положении, в таком случае рентгенологическое исследование проводили лежа на спине. Однако в таком положении невозможно было определить уровень жидкости в желудке.
После обзорных рентгенограмм приступали ко второму этапу – ирригографии. Введение контрастного препарата в прямую кишку производилось до тугого заполнения толстой кишки для её полноценной визуализации на всём протяжении. При анализе снимков отмечалось неправильное и крайне вариабельное расположение толстой кишки. Однако были выделены общие характерные признаки для синдрома мальротации: преимущественно левостороннее расположение толстой кишки, высокое расположение слепой кишки, под печенью, а в некоторых случаях слева от позвоночника, встречались отдельные случаи с преимущественным правосторонним расположением толстой кишки.
Поскольку общепринятой классификации мальротации не существует, разные авторы описывают различные формы и проявления данного порока. Рентгенологически не всегда можно дифференцировать все имеющиеся виды нарушения ротации и фиксации кишечника: неполная ротация, отсутствие ротации, обратная ротация, синдром Ледда, мезоколикопариетальная грыжа, заворот средней кишки, изолированный заворот тонкой кишки, патологическая фиксация тонкой кишки, отсутствие или недостаточная фиксация толстой кишки [9].
В своем исследовании мы определили два основных типа, выявляемых и дифференцируемых на рентгенограммах с контрастным усилением, основываясь на данных нарушения естественного течения эмбрионального развития: мальротация с одним поворотом средней кишки, мальротация с двумя поворотами.
При первом типе мальротации в процессе внутриутробного развития происходит только один поворот средней кишки, в результате чего тонкая и толстая кишка имеет одну брыжейку. При ирригографии характерно левостороннее расположение толстой кишки, при этом слепая кишка расположена спереди или слева от позвоночного столба (рис. 1).
Следующий тип мальротации характеризуется наличием только двух поворотов вместо естественных трех, горизонтальная часть двенадцатиперстной кишки вращается позади оси брыжеечных сосудов, короткий корень брыжейки не прикреплен, вследствие чего могут возникать связки Ледда. На ирригограмме слепая кишка и восходящий отдел толстой кишки расположены высоко, смещены несколько правее от позвоночного столба (рис. 2, 3).
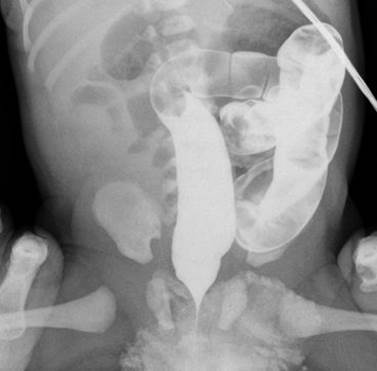
Рис. 1. Ирригограмма в прямой проекции. Отмечается расположение петель кишечника преимущественно в левом фланке брюшной полости
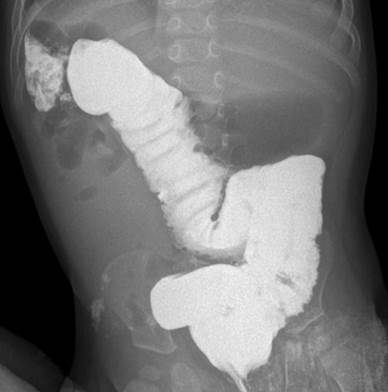
Рис. 2. Ирригограмма в прямой проекции. Отмечается атипичная топография толстой кишки. Слепая кишка расположена высоко в правом фланке брюшной полости, и восходящая часть ободочной кишки расположена вдоль позвоночного столба справа
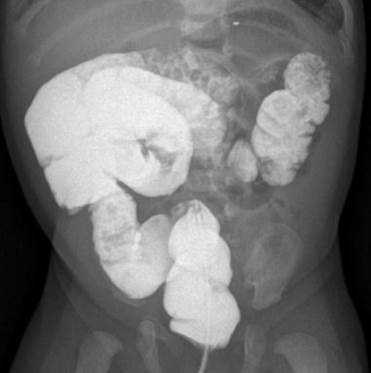
Рис. 3. Ирригограмма в прямой проекции. Отмечается расположение петель толстой кишки преимущественно в правом фланке брюшной полости
Однако данное разделение синдрома мальротации по анатомическому расположению брыжеечных сосудов и толстой кишки не несет диагностической значимости при описании патологии врачом-рентгенологом, так как не влияет на тактику лечения. Потому что основным критерием к отбору на оперативное вмешательство при мальротации является клиническая картина острой высокой кишечной непроходимости, а именно рвота, срыгивания с примесью желчи, приступообразные боли в животе, вздутие в эпигастральной области.
Было определено, что среди всех пациентов с подозрением на синдром мальротации по данным УЗИ рентгенологически порок подтвердился у 22 (75,9%) пациентов, а у остальных 7 (24,1%) - ирригография определила типичную топографию толстой кишки. В то же время, по данным литературы, отмечают различные варианты анатомических особенностей положения верхней брыжеечной артерии и вены, которые ошибочно можно принять за проявление синдрома мальротации [10]. Следовательно, результат УЗИ не должен выступать как определяющий в выявлении синдрома мальротации, необходим более точный метод диагностики, способный детально визуализировать топографию толстой кишки - ирригография.
Среди детей различных возрастных групп частота встречаемости пороков развития и фиксации средней кишки различается: 0-1 месяц 55%, 1-3 месяца 33%, по 5,5% пришлось на 6-12 месяцев и 3 года.
При первичном ретроспективном анализе также выяснилось, что, по данным пренатального ультразвукового скрининга, у 6 из 29 отобранных для детального анализа пациентов имелись признаки множественных врожденных пороков развития, и у 2 из них подтвердился синдром мальротации, по данным ирригографии в постнатальном периоде.
У тех детей (n=7, 24,1%), у которых наблюдались симптомы острой кишечной непроходимости и была диагностирована мальротация по данным лучевых методов исследования, сразу была проведена лапаротомия, ревизия органов брюшной полости и устранение спаечной непроходимости. Во всех этих случаях синдром мальротации был подтвержден.
Прогнозы при синдроме мальротации определяются также за счет наличия и тяжести сопутствующих пороков развития или заболеваний других органов и систем. В основном синдром мальротации диагностировался как сопутствующее заболевание при пороках сердечно-сосудистой системы. Лишь у 3 детей (10,3%) синдром мальротации выступал как основное заболевание.
К прогностическим критериям мальротации также относится своевременная и точная диагностика с целью предотвращения осложнений, связанных с длительностью постановки диагноза и отложенным хирургическим вмешательством.
Заключение
УЗИ является безопасным методом исследования, который позволяет заподозрить вероятность наличия синдрома мальротации. Однако, учитывая высокую зависимость метода УЗИ от квалификации специалиста и умеренную чувствительность в отношении диагностики мальротации, при наличии клинических проявлений и атипичного расположения верхней брыжеечной артерии и вены требуется подтверждение с помощью ирригографии. При помощи контрастного рентгенологического исследования толстой кишки можно достоверно оценить её топографию и определить показания к лечению.
Своевременная диагностика и оперативное вмешательство помогают предотвратить осложнения, связанные со стенозом верхней брыжеечной артерии, такие как высокая кишечная непроходимость, заворот кишки, приводящие к ишемии и некрозу кишки.



