Рак яичников является основной причиной смерти от гинекологических злокачественных опухолей в развитых странах и часто диагностируется на поздней стадии. Серозная аденокарцинома является наиболее распространенным подтипом рака яичников [1]. Современный стандарт лечения большинства пациентов с данной патологией включает циторедуктивную операцию и химиотерапию на основе платины [2]. У большинства больных раком яичников на поздней стадии опухолевые клетки устойчивы к химиотерапии. Поэтому необходимы альтернативные подходы к диагностике и лечению пациентов с серозной аденокарциномой. Целью этого обзора стал анализ последних достижений в молекулярной характеристике рака яичников и его подтипа серозной аденокарциномы.
Современное состояние скрининговых мероприятий по выявлению серозной аденокарциномы яичника
В настоящее время не существует утвержденного скринингового теста для данного подтипа рака яичников, что препятствует выявлению этого заболевания на ранней стадии. Анализ скрининговых мероприятий по выявлению рака яичников, проведенный в 1998 году в рамках Национальной программы здравоохранения по оценке технологий здравоохранения, основанный на обзоре 25 исследований по раку яичников, привел к заключению, что использование сывороточного теста на CA125 и трансвагинального ультразвукового исследования необоснованно [3]. Хотя ряд данных свидетельствует о том, что эти методы способны выявлять рак яичников на более ранней стадии у бессимптомных пациенток, рекомендации против подобного скрининга были основаны на отсутствии рандомизированных клинических исследований этого подхода. Недавно были опубликованы результаты большого британского исследования по раку яичников (UKCTOCS) [4]. В этом исследовании более 202 тыс. женщин в постменопаузе были распределены в соотношении 1: 1: 2 при скрининге рака яичников с использованием мультимодальной стратегии (MMS), включающей анализ CA125 и трансвагинальное ультразвуковое исследование, только трансвагинальное УЗИ и отсутствие скрининга [4]. Сравнение MMS и отсутствия скрининга показало тенденцию к снижению смертности в первой группе, появившейся после седьмого года наблюдения. В этом контексте стоит отметить, что понимание молекулярных характеристик онкогенеза рака яичника может повысить раннее выявление рака яичника с помощью различных подходов, таких как идентификация возможных предраковых поражений, а также других биомаркеров сыворотки (например, циркулирующая внеклеточной ДНК или микроРНК).
Молекулярная классификация и характеристика эпителиального рака яичников: значение для диагностики
В настоящее время в многочисленных исследованиях установлено, что рак яичников является гетерогенным заболеванием как на гистологическом, так и на молекулярном уровне [5]. Большинство опухолей яичников имеют эпителиальное происхождение. Гистологические подтипы эпителиального рака яичников включают серозные, эндометриоидные, светлоклеточные, муцинозные опухоли, опухоли Бреннера и опухоли смешанного типа, причем более двух третей случаев классифицированы как имеющие серозную гистологию (рис.) [6; 7].
Традиционно считалось, что серозная аденокарцинома высокой степени злокачественности, агрессивная форма рака яичников, возникает из хорошо дифференцированной серозной аденокарциномы низкой степени злокачественности [8; 9]. Однако успехи в молекулярной характеристике опухолей, связанные с данными клинико-патологических и молекулярных характеристик рака яичников, показали, что эпителиальный рак яичников состоит из двух различных групп, названных опухолями подтипа 1 и 2 (рис.) [10]. Эти исследования показали, что серозная аденокарцинома низкой степени злокачественности вряд ли является предшественником серозной карциномы высокой степени злокачественности; скорее это два отдельных заболевания с разным прогнозом, характеризующиеся различными изменениями в геноме [10]. Используя эту более новую парадигму, серозная аденокарцинома низкой степени злокачественности классифицируется как опухоль 1-го подтипа. Данным опухолям свойственно более благоприятное клиническое течение и относительно стабильный генетический профиль. Серозная аденокарцинома высокой степени злокачественности классифицируется как опухоль 2-го подтипа II и имеет более агрессивное клиническое течение. Эта классификационная схема не только способствует более точной характеристике данного заболевания, но также дает представление о механизмах, лежащих в основе развития эпителиального рака яичников [10].
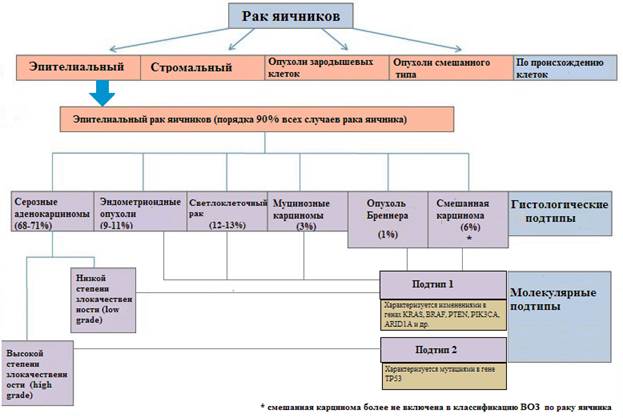
Гистологические и молекулярные подтипы эпителиального рака яичников
Молекулярные исследования выявили широкий спектр генетической нестабильности, характерной для различных гистологических подтипов эпителиального рака яичника [10]. Опухоли подтипа 1, за исключением светлоклеточной карциномы яичника, характеризуются мутациями в генах сигнального пути MAPK (например, KRAS [11-13] или BRAF [14; 15]), а также другими генетическими изменениями (табл. 1) [16; 17].
Таблица 1
Эпителиальный рак яичников подтипа 1: частота патогенных изменений в геноме
|
Гены |
Серозная аденокарцинома низкой степени злокачественности |
Светлоклеточная карцинома яичников |
Эндометриоидные опухоли |
Муцинозные опухоли |
|
Мутации |
||||
|
BRAF |
16-38% |
1% |
24% |
5-23% |
|
KRAS |
19-35%с |
7%е |
<1% |
50-68% |
|
PIK3CA |
11% |
25-33% |
12% е |
14%м |
|
PTEN |
20% |
5% |
14-31%е |
3% |
|
ARID1A |
- |
46-57% |
30%г |
9% |
|
CTNNB1 |
- |
3% |
24% |
5%м |
|
CDKN2A |
- |
- |
- |
19% |
|
TP53 |
- |
- |
- |
57%л |
|
Изменение копийности генов |
||||
|
ERBB2 (HER2; амплификация) |
- |
14% |
- |
12-19% |
В дополнение к активирующим мутациям в генах KRAS [11-13] или BRAF [14; 15], особенно в серозных, эндометриоидных и муцинозных опухолях, были также изменены гены CTNNB1, CDKN2A, PIK3CA и PTEN [16; 17]. В муцинозных карциномах также часто встречаются мутации в гене TP53 (табл. 1) [18; 19]. Хотя рак яичников подтипа 1 был не так хорошо охарактеризован исследованиями с использованием секвенирования следующего поколения (NGS) по сравнению с опухолями подтипа 2, результаты этих исследований подтвердили существование генетической гетерогенности между гистологическими подтипами рака яичника и внутри них. Например, ряд исследований выявил высокую частоту инактивирующих мутаций в ARID1A (гене-супрессоре опухоли, участвующем в ремоделировании хроматина) в светлоклеточных опухолях яичников [13; 14] и амплификации (увеличение копийности гена – вид генетического полиморфизма [20]) ERBB2 (ген, кодирующий HER2) в 19% и 14% муцинозных и светлоклеточных опухолей соответственно [11; 19]. Результаты недавних исследований по секвенированию ДНК показали наличие соматических и герминальных мутаций в генах, регулирующих гомологичную рекомбинацию при несерозных опухолях яичников, включая соматические мутации в BRCA1, BRCA2, CHEK2, ATM и герминальные мутации в BRCA1, BRCA2, RAD51D, CHEK2 и BRIP1. Напротив, NGS-исследования клинически более агрессивных опухолей подтипа 2 выявили высокую частоту мутаций в TP53 (табл. 2) [8-10]. Кроме того, высокий уровень соматических и герминальных геномных дефектов в BRCA1/2 и других генах гомологичной рекомбинации, в том числе и изменение копийности генов [Кутилин], был зарегистрирован при серозном раке яичников высокой степени злокачественности (табл. 2) [21].
Таблица 2
Геномные изменения и их частота при серозном раке яичников высокой злокачественности (данные из TCGA)
|
Ген |
Частота мутаций |
Частота изменения копийности гена |
|
TP53 |
96% |
0,9% |
|
BRCA1 c |
12% |
0,6% |
|
BRCA2 |
11% |
2% |
|
MECOM |
0,6% |
22% |
|
CCNE1 |
0% |
20% |
|
PRKCI |
0,6% |
19% |
|
EIF5A2 |
0% |
18% |
|
PIK3CA |
0,6% |
17% |
|
NOTCH3 |
0,9% |
11% |
|
KRAS |
0,6% |
11% |
|
RAB25 |
0% |
7% |
|
AKT2 |
0% |
6% |
|
AURKA |
0% |
3% |
|
PIK3R1 |
0,3% |
2% д |
|
AKT1 |
0% |
3% |
|
ERBB2 |
0,9% |
2% |
|
FGF1 |
0% |
1% |
|
EGFR |
2% |
0,4% |
|
BRAF |
0,6% |
5% |
|
PTEN |
0,6% |
6% д |
|
RB1 |
2% |
7% д |
|
NF1 |
4% |
6% д |
|
ETV4 |
0% |
0,5% |
|
FOXM1 |
0% |
5% |
|
LSR |
0% |
8% |
|
CD9 |
0,3% |
6% |
|
RAB11FIP4 |
0% |
3% д |
|
FGFRL1 |
0% |
3% |
Хотя отнесение эпителиальных опухолей яичников к подтипу I или II в настоящее время осуществляется на основе гистологии опухоли, можно ожидать, что развивающиеся молекулярные подходы, которые стали возможными благодаря NGS, смогут обеспечить более точную основу для классификации опухолей в будущем и дополнительно уточнить классификацию рака яичников в соответствии с молекулярными характеристиками, что приведет к созданию более детальных моделей заболевания. Например, геномное профилирование, вероятно, будет очень полезно для дальнейшей классификации опухолей яичников. Более того, передовые технологии молекулярного профилирования, вероятно, послужат основой для валидации интраэпителиальных карцином (STIC), возникающих в маточных трубах [5; 10].
Меж- и внутриопухолевая гетерогенность при раке яичников
Как было описано выше, молекулярная характеристика выявила широкий спектр гетерогенности опухолей эпителиального рака яичника. Эти исследования также продемонстрировали существование внутриопухолевой гетерогенности на уровне отдельного пациента [22]. Синхронные опухоли яичников, которые разделены в пространстве (первичные и метастатические поражения) и имеют четкие молекулярные профили, представляют пространственную межопухолевую гетерогенность. Внутриопухолевая гетерогенность является еще одним примером пространственной гетерогенности и, вероятно, является результатом субклональной эволюции опухоли. Также может возникнуть и временная гетерогенность в молекулярных профилях опухолей яичников. Например, изменения в молекулярных профилях опухолей яичников могут происходить во времени: при постановке диагноза или рецидиве, в ответ на определенные схемы лечения [23].
NGS исследования [23; 24] позволили построить филогенетические деревья для оценки разнообразия субклональных популяций в опухолях яичников, как подвергнутых терапевтическому воздействию, так и не получавших его. Результаты этих исследований демонстрируют значительное изменение генома между различными областями одной и той же опухоли и между синхронными первичными и метастатическими опухолями, даже у нелеченых пациентов [23; 24]. Кроме того, высокая степень пространственной гетерогенности наблюдалась также при опухолях яичников подтипа 1 [21]. Что касается временной гетерогенности, некоторые исследования серозного рака яичников высокой степени злокачественности показывают, что большинство клональных признаков, проявляющихся при рецидивирующем или метастатическом заболевании, присутствуют в виде субклональных популяций в первичной опухоли [24]. В этом контексте можно предположить, что анализ внеклеточной ДНК позволит обнаруживать рак яичников на ранней стадии, предоставляя одновременно геномную информацию о множественных очагах опухоли и выявляя продолжающиеся изменения в геномных характеристиках опухоли, которые происходят после операции и последующей терапии, тем самым обходя многие ограничения, имеющиеся при использовании биопсии [25].
Помимо секвенирования ДНК, молекулярная характеристика эпителиальных опухолей яичников на уровне экспрессии мРНК имеет потенциал для идентификации и количественного определения специфических транскриптов, экспрессируемых в образце опухоли в данный момент времени, и для обеспечения более глубокого понимания эволюции опухоли на молекулярном уровне. Исследования профиля экспрессии генов, проведенные в течение последнего десятилетия, были сосредоточены на выяснении дифференциальной экспрессии генов между эпителиальным раком яичника и нормальной тканью яичника с использованием РНК-микрочипов. Эти исследования предоставили доказательства существования нескольких различных молекулярных подтипов рака яичников высокой степени злокачественности, которые коррелируют с клиническим исходом [26]. Аналогичный анализ был использован для того, чтобы показать, возможно ли обнаружить более одного молекулярного подтипа, когда опухоль локализуется в разных анатомических областях (т.е. метастазах в правом и левом яичнике, сальнике и брюшной полости, в мочевом пузыре или матке) у отдельных пациентов с химиотерапией [27]. Большинство подтипов опухоли были генетически неизменными при различных анатомических локализациях, однако первичные опухоли, классифицируемые как пролиферативный подтип, показали значительную гетерогенность в нескольких разных анатомических локализациях. Одним из ограничений подобных исследований является то, что они обеспечивают только косвенное определение последовательности комплементарных ДНК (кДНК) и не могут обнаружить новые гены и их изоформы. Совсем недавно был опубликован систематический анализ транскриптомов большого числа образцов серозных опухолей яичников высокой степени злокачественности, полученных с помощью секвенирования РНК (RNA-seq). Было обнаружено, что данные опухоли характеризовались повышенной экспрессией ETV4 , FOXM1 , LSR , CD9 , RAB11, FIP4 и FGFRL [28].
Молекулярные особенности хеморезистентного эпителиального рака яичников
Геномная гетерогенность может возникать в результате селективного давления определенного фактора (например, химиотерапии), которое вызывает изменения в молекулярном ландшафте эпителиальных опухолей яичников. Полногеномное секвенирование пациентов с хеморезистентным серозным раком яичников высокой степени злокачественности [29] обеспечило более полное понимание геномной гетерогенности, развившейся под избирательным влиянием терапевтического подхода. Результаты этого исследования показали, что приобретенная устойчивость к химиотерапии связана с инактивирующими мутациями в генах-супрессорах опухолей (RB1, NF1, RAD51B и PTEN), и с относительно высокой частотой амплификации гена CCNE1, а также потерей гиперметилирования промотора BRCA1. Кроме того, ген ABCB1, кодирующий мультирезистентный белок 1 (MDR1), был активирован в результате транслокации и слияния промотора в 8% исследованных образцов. Результаты ряда других исследований, в которых используется технология NGS, свидетельствуют о том, что приобретение новых геномных изменений может быть связано с развитием химиорезистентности у пациентов с рецидивирующим серозным раком яичников высокой степени злокачественности [24; 29].
Таргетная терапия и молекулярные характеристики эпителиального рака яичников
Одной из основных целей молекулярной классификации эпителиального рака яичника, отражающей патогенез заболевания, является содействие при выборе тактики персонифицированной терапии. Однако, несмотря на неоднородность рака яичников, существующий в настоящее время стандарт медицинской помощи для этого заболевания лишь минимально зависит от гистологического подтипа, и химиотерапия на основе платины в настоящее время рекомендуется в качестве первичной терапии для большинства пациентов с серозной аденокарциномой яичников [2]. Рекомендации по лечению, особенно в отношении рака яичников подтипа 1, часто основаны на ограниченных доказательствах эффективности. Использование парадигмы дихотомической классификации (то есть по подтипам 1 и 2), основанной частично на геномной характеристике рака яичников, предоставило возможное патофизиологическое объяснение первичной химиорезистентности [9; 10]. Так, серозный рак яичников высокой степени злокачественности, классифицируемый как генетически нестабильный подтип 2 [9; 10], часто рецидивирует после первоначального ответа на химиотерапию, и, как обсуждалось выше, некоторые молекулярные изменения, связанные с этим типом химиорезистентности, были недавно обнаружены с использованием технологии NGS [24; 29].
Таргетная молекулярная терапия требует знания о наличии одной или нескольких мутаций, которые изменяют функцию ограниченного числа клеточных сигнальных путей. Кроме того, выбор такой терапии основан на предпосылке, что эти геномные изменения являются драйверными, т.е. имеют значение для специфической терапии. В настоящее время только ограниченная часть молекулярной информации, доступной благодаря молекулярной характеристике рака яичников с помощью NGS, преобразована в таргетные терапевтические подходы [5]. Более того, возможно, что наличие субклональной эволюции опухоли может способствовать снижению эффективности конкретной таргетной терапии, если по крайней мере некоторые из субклонов имеют дополнительные геномные изменения, которые регулируют онкогенез. Так как давление отбора, оказываемое лечением, может изменить относительные пропорции субклональных популяций, что в конечном итоге приведет к устойчивости к лечению [30], то терапевтический подход, включающий последовательно изменяемые комбинации таргетных препаратов, выбранных в ответ на динамические молекулярные изменения, происходящие в опухоли, может быть более логичной стратегией при лечении рецидивирующего или химиорезистентного эпителиального рака яичника. Другой подход к лечению может включать терапию, направленную против мишеней, которые менее подвержены влиянию клональной эволюции и встречаются более часто в этих опухолях. В настоящее время только два таргетных препарата получили разрешение для лечения рака яичников со стороны Управления по контролю за продуктами и лекарствами США и Европейского агентства по лекарственным препаратам. Это ингибитор поли(АДФ-рибоза)полимеразы (PARP) олапариб и антиангиогенный агент бевацизумаб, оба одобрены для пациентов, предварительно получавших химиотерапию [31; 32].
Молекулярные мишени для терапии рака яичников
В настоящее время исследуется множество потенциальных методов лечения рака яичников, направленных против специфических молекулярных изменений, но вполне вероятно, что они будут полезны только в определенных подгруппах пациентов. Некоторые молекулярные мишени и связанные с ними виды таргетной терапии перечислены ниже.
Мутации BRCA1/2. Установлено, что ингибирование PARP приводит к накоплению двухцепочных разрывов ДНК, и особенно эффективно у больных раком яичников с мутацией в генах-супрессорах опухолей BRCA1 или BRCA2. Кроме того, есть доказательства того, что комбинация ингибитора PARP с платиновым агентом, который также повреждает ДНК и препятствует ее восстановлению, может обеспечить высокий уровень синергизма [33]. Применение олапариба для лечения распространенного рака яичников основано на результатах нерандомизированного исследования II фазы с участием 298 пациентов с солидными опухолями и герминальными мутациями линии BRCA1/2, включая 193 пациентки с рецидивирующим раком яичников [34]. Другие ингибиторы PARP, находящиеся в стадии разработки для лечения больных раком яичников, включают велипариб, нирапариб и рукапариб [35]. Также стоит отметить данные недавно опубликованного исследования OVA-301 фазы III, в котором изучалось применение пегилированного липосомального доксорубицина с трабектином у пациентов с рецидивирующим раком яичников. В этом анализе частота ответа для подгруппы пациентов с мутациями BRCA1, получавших трабектин, была значительно выше по сравнению с подгруппой пациентов, получавших только доксорубицин [36].
Сигнальный путь VEGF. Обоснование применения антиангиогенной терапии основано на результатах исследований, показывающих, что повышенные уровни фактора роста эндотелия сосудов (VEGF) при раке яичников были связаны с повышенной резистентностью к химиотерапии и худшим прогнозом. Было показано, что бевацизумаб (анти-VEGF-A антитело) в сочетании с химиотерапией увеличивает выживаемость у пациентов в сравнении с применением только химиотерапии [37]. Недостатком использования антиангиогенной терапии является отсутствие молекулярного маркера для выявления пациентов, которые с наибольшей вероятностью получат пользу от такого подхода. Недавние исследования, изучающие реакцию на бевацизумаб в подгруппах женщин с молекулярно охарактеризованным раком яичников, обеспечили основу такого молекулярно ориентированного подхода. Например, оценка профилей экспрессии генов пациенток с серозным раком яичников высокой степени злокачественности, включенных в исследование III фазы ICON7, получающих химиотерапию первой линии с или без бевацизумаба, показала, что подгруппа пациенток, которые получали бевацизумаб, имели худшие показатели выживаемости по сравнению с теми, кто получал химиотерапию, при этом опухоли характеризовались репрессией ангиогенных генов и гиперэкспрессией генов иммунного ответа [38].
Сигнальный путь PI3K / Akt / mTOR. Изменения, связанные с генами, кодирующими компоненты сигнальной пути PI3K/Akt/mTOR (например, PIK3CA и PTEN), были идентифицированы в опухолях подтипа 1 и 2 (табл. 1, 2) [12; 18]. Терапия, направленная против определенных компонентов в пределах этого сигнального пути, может прервать в нем конститутивную передачу сигналов [39]. Например, ингибирование mTOR темсиролимусом показало умеренную активность при эпителиальном раке яичников. Тем не менее геномные маркеры, предсказывающие ответ на ингибиторы пути mTOR при раке, только начинают появляться [40]. В клинической разработке для лечения рака яичников находятся ингибиторы PI3K и Akt, находящиеся в сигнальном пути перед mTOR. Результаты I фазы исследования перифозина (ингибитора Akt), вводимого в комбинации с доцетакселом, показали наличие клинической активности с хорошим профилем безопасности у пациентов с устойчивым к платине или рефрактерным эпителиальным раком яичников. В качестве стратегии преодоления устойчивости к ингибированию PARP положительно показало себя применение в комбинации AZD5363 (ингибитора Akt) и олапариба. Результаты этого исследования предполагают, что мутации в BRCA не является единственным определяющим фактором ответа для пациентов, получающих эту комбинацию, и подчеркивают важность оценки новых таргетных подходов к лечению в контексте клинического испытания [41].
Мутации TP53. Опухолевый супрессор p53 участвует в реализации ответа на стрессовые факторы, включая дефицит кислорода, активацию онкогенов и повреждение ДНК посредством контроля сигнальных путей, участвующих в запрограммированной гибели клеток и старении. Большое число мутаций в гене ТР53, наблюдаемое при серозной аденокарциноме высокой степени злокачественности, делает это геномное изменение очень привлекательной терапевтической мишенью (табл. 1) [42].
Исследование I фазы AZD1775 (ингибитор киназы Wee1 G2) продемонстрировало частичные ответы у пациенток с рефрактерными солидными опухолями, включая пациентку с BRCA1/2-мутированным раком яичника. Два рандомизированных клинических испытания фазы II, в которых изучалось применение AZD1775 в сочетании с химиотерапией у пациенток с эпителиальным раком яичника и мутациями в гене TP53, показали перспективную противоопухолевую активность этой комбинации [43]. p53 и Wee1 играют важную роль в контрольных точках повреждения ДНК G1 и G2 соответственно. Опухолевые клетки с нарушениями в контрольной точке G1 могут быть более уязвимыми для AZD1775, особенно в сочетании с химиотерапией. Другой метод таргетной терапии мутаций TP53 включает ингибирование белка теплового шока Hsp 90, который образует стабильный комплекс с мутантным белком p53, предотвращая деградацию последнего, тем самым приводя к его накоплению [43]. В настоящее время продолжается многоцентровое клиническое исследование, в котором оценивают ганетеспиб (ингибитор Hsp 90) как в качестве единственного средства, так и в комбинации с паклитакселом у пациенток с серозным, эндометриоидным или недифференцированным эпителиальным раком.
Сигнальный путь RAS / RAF / MEK / ERK. Хотя подходы к таргетной терапии компонентов сигнального пути RAS/RAF/MEK/ERK при эпителиальном раке яичников в значительной степени не изучены, они могут быть особенно актуальны для лечения опухолей подтипа 1, учитывая высокую частоту мутаций KRAS и BRAF в этих опухолях (табл. 1). Результаты исследования фазы II селеметиниба (ингибитора MEK) у 52 пациенток с рецидивирующей серозной аденокарциномой яичника низкой степени злокачественности показали либо объективный ответ (15,4%), либо стабильное течение заболевания (65%) [44]. Результаты скринингового анализа показали, что мутационный статус BRAF и KRAS опухолей не коррелирует с реакцией на селеметиниб [44].
Другие сигнальные пути. В последнее время расширилось представление о роли экспрессии HER2 при эпителиальном раке яичников [45]. Частота объективного ответа в клинических испытаниях по монотерапии трастузумабом, пертузумабом или лапатинибом у пациенток с прогрессирующим рефрактерным раком яичников была не большой, и не наблюдалось значительных изменений в выживаемости. Однако данные исследования II фазы показывают, что комбинация пертузумаба с гемцитабином у пациентов с платинорезистентным заболеванием оказывает позитивное действие. Высокие частоты амплификации в ERBB2 в светлоклеточных и муцинозных опухолях яичника позволяют предположить, что анти-HER2-таргетная терапия может быть более полезной в этих подгруппах (табл. 1, 2) [45].
МикроРНК. МикроРНК (миРНК) представляют собой короткие некодирующие РНК, которые функционируют в качестве посттранскрипционных регуляторов генов, либо подавляя, либо стимулируя рост опухоли. Дифференциальная экспрессия микроРНК, наблюдаемая при некоторых видах рака, включая рак яичников, по сравнению с нормальной тканью, привела к предположению, что эти молекулы могут способствовать онкогенезу [46]. Данные по экспрессии РНК из TCGA были использованы для изучения корреляции между экспрессией специфических микроРНК и мРНК при раке яичников с целью выявления потенциальных мРНК-мишеней микроРНК. Специфические сети взаимодействий, основанные на миРНК, были идентифицированы при эпителиальном раке яичников, характеризующемся плохим прогнозом, и могут служить прогностическими маркерами как на ранних, так и на поздних стадиях заболевания. Кроме того, у женщин, больных раком яичников, наблюдались отличающиеся характеристики по уровню циркулирующих миРНК по сравнению со здоровыми донорами, что позволяет предположить, что циркулирующие миРНК могут быть полезны в качестве маркеров для раннего выявления, а также для прогнозирования заболевания [47]. В настоящее время предложены терапевтические стратегии, включающие либо замену, либо подавление специфических микроРНК, хотя они ещё не прошли клинических испытаний.
PD/ PD-L1 сигнальный путь. Концепция нацеливания иммунной системы на опухолевые клетки достаточно давно появилась в качестве многообещающего нового пути лечения рака яичников. Иммунные клетки могут распознавать и разрушать аберрантно пролиферирующие клетки, и эта активность модулируется иммунными контрольными точками, экспрессируемыми на Т-клетках [48]. Повышенная экспрессия ингибирующих иммунных контрольных точек в микроокружении опухоли может сдерживать иммунологические реакции, позволяя опухолевым клеткам уклоняться от атаки со стороны иммунной системы, тем самым способствуя безудержному росту клеток [48]. Недавно были опубликованы данные исследования II фазы, посвященного изучению безопасности и эффективности ниволумаба, антитела против иммунной контрольной точки запрограммированной гибели клеток-1 (PD-1), у 20 пациенток с устойчивым к платине раком яичников. Связанные с лечением серьезные нежелательные явления имели место у 40% пациентов. У 15% процентов пациентов наблюдался объективный ответ, уровень контроля заболевания составлял 45%, а средний показатель общей выживаемости 20 месяцев. Образцы опухолей от большинства (80%) пациентов, включенных в исследование, демонстрировали высокую экспрессию лиганда PD-L1, который при связывании с PD-1 препятствует активации Т-клеток. Однако 87,5% пациентов с высокими уровнями экспрессии PD-L1 не реагировали на ниволумаб, что указывает на то, что высокая экспрессия PD-L1 не может являться достаточно чувствительным предиктором ответа на PD-1 ингибиторы. Исследования показали, что наличие инфильтрирующих опухоль лимфоцитов, высокая мутационная нагрузка в геноме опухоли или дефекты системы репарации могут быть дополнительными факторами, помогающими в прогнозировании ответа на ингибиторы иммунных контрольных точек [49]. Другие ингибиторы иммунных контрольных точек, включая антитела против цитотоксического опухолевого лимфоцитарного антигена 4 (CTLA4), также оцениваются для лечения больных раком яичников [48].
В разработке находятся альтернативные иммунологические подходы для лечения рака яичников, которые включают вакцины, цитокины и адаптивную Т-клеточную терапию [50].
По мере появления дополнительной информации о подгруппах генов, участвующих в регуляции функций иммунной системы, становится понятно, что секвенирование следующего поколения будет играть все более важную роль при отборе пациенток, больных раком яичников, для терапии, нацеленной на иммунную систему.
Заключение
Высокая степень гетерогенности эпителиального рака яичников долгое время препятствовала его эффективной характеристике и оптимизации лечения пациенток. Однако молекулярная характеристика различных гистологических подтипов эпителиального рака яичников, включая результаты последних исследований, использующих технологию NGS, способствовала разработке более унифицированного подхода к классификации этих опухолей. Эта технология, вероятно, будет фундаментальной для выявления эволюционных паттернов, связанных с этиологией онкогенеза при эпителиальном раке яичника, в частности с молекулярными процессами, лежащими в основе патогенеза серозного рака яичника высокой степени злокачественности. Ограниченная эффективность большинства подходов таргетной терапии с использованием одного препарата и отсутствие стандарта медицинской помощи пациентам с запущенным эпителиальным раком яичника, резистентным к химиотерапии на основе платины, представляют собой основные актуальные проблемы этого раздела онкологии. Несмотря на то что достигнут успех в раскрытии молекулярных особенностей эпителиального рака яичников, их клиническое значение только начинают понимать.



