Острый стенозирующий ларинготрахеит (СЛТ, круп, обструктивный ларингит) является одной из насущных и не до конца решенных проблем в педиатрии [1; 2]. На сегодняшний день синдром крупа характеризуется высокой распространенностью в детском возрасте, выраженным динамизмом клинических симптомов, возможностью быстрого развития тяжелых бактериальных осложнений и летального исхода, а также увеличением процентного соотношения в пользу рецидивирующих форм обструктивного ларингита [3-5]. Первичный СЛТ развивается на втором-третьем году жизни, реже – в более старшем возрасте. Более чем у 30% больных с обструктивным ларингитом отмечаются рецидивы в ближайшие 2 года после первого эпизода стеноза гортани, нередко сопровождаясь признаками бронхиальной обструкции. По настоящий день ведется дискуссия о влиянии различных факторов на развитие рецидивирующего стенозирующего ларинготрахеита, однако единой точки зрения в публикациях исследователей выявить не удается [6]. В зарубежной и отечественной литературе можно встретить критерии высокого риска по развитию рецидивирующего СЛТ у детей, к которым относятся: сопутствующая аллергопатология, иммунологическая дисфункция, наличие гастроэзофагеального рефлюкса, возникновение первого эпизода крупа до 6 месяцев [7; 8]. Известно, что преморбидный фон и коморбидные состояния в определенной степени накладывают свой отпечаток на течение острых, в особенности рецидивирующих и хронических респираторных заболеваний. В частности, существуют работы, в которых рассматривалось влияние микобактерий туберкулеза (МТБ) на течение бронхиальной астмы [9; 10]. Несмотря на это, данных о влиянии первичного инфицирования микобактериями туберкулеза на развитие обструктивного ларингита и наличии локальных форм туберкулеза у детей с синдромом крупа в научной литературе мы не встретили. В России эпидемическая обстановка остается напряженной по настоящий день и связана с ранним инфицированием микобактериями туберкулеза более 75% детей в дошкольном возрасте [11; 12]. Особенностью современной эпидемиологической ситуации по туберкулезу у детей, согласно официальным статистическим данным Минздрава РФ, является рост числа инфицированных микобактериями туберкулеза. За последнее десятилетие более чем в 2 раза увеличилось количество впервые инфицированных микобактериями туберкулеза детей, при этом их ежегодный прирост достигает 2% [12]. Исходя из того что существует определенное взаимовлияние сочетанной патологии органов дыхания, особую актуальность приобретает своевременная диагностика инфицирования микобактериями туберкулеза и оценка связи данного процесса с особенностями течения острых и рецидивирующих респираторных заболеваний.
Цель исследования. Оценить роль туберкулезной инфекции в развитии острого обструктивного ларингита и его рецидивов у детей.
Материалы и методы. На основании ретроспективного исследования первичной медицинской документации изучены особенности инфицирования микобактериями туберкулеза у 270 детей в возрасте от 6 месяцев до 10 лет, состоявших на учете в противотуберкулезной поликлинике г. Ярославля в 2002-2018 гг. Все дети были разделены на 3 группы: I группа - 90 человек - дети с одним эпизодом крупа (ОСЛТ), II группа - 90 человек – дети с рецидивирующим стенозирующим ларинготрахеитом (РСЛТ), III группа – 90 детей с острой респираторной инфекцией (ОРВИ) без проявлений синдрома крупа (контрольная группа). У детей каждой группы оценивались кожные пробы с туберкулином (реакция Манту с 2ТЕ и диаскинтест (ДСТ)) в динамике, наличие контакта с туберкулезными больными и его виды, виды первичного инфицирования, эффективность вакцинации, наличие параспецифических реакций, диагностированные формы туберкулеза у больных с крупом, проведенное противотуберкулезное лечение, социальный статус семей пациентов. Обработка представленных в работе данных была выполнена при помощи программы NanoStat 1,6. Для малых выборок использован точный критерий Фишера. Критическим уровнем статистической значимости принимался р<0,05.
Результаты и их обсуждение. На основании динамики туберкулиновых проб изучен возраст инфицирования детей микобактериями туберкулеза (рис. 1). Установлено, что у детей в I и II группах с синдромом крупа инфицирование МБТ произошло до 4 лет: в 94% и 96% случаев соответственно. В группе детей с ОРВИ, в анамнезе которых не было ни единого эпизода крупа (контрольная III группа), в 91% случаев инфицирование МБТ наблюдалось в возрасте старше 5 лет (p<0,01; р=0,000). Среди вариантов первичного инфицирования в I группе (ОСЛТ) преобладали варианты: увеличение пробы Манту с 2ТЕ на 6 мм и более на фоне поствакцинальной аллергии (37%) и классический «вираж» - смена отрицательной пробы Манту с 2ТЕ на положительную (37%), во II группе (РСЛТ) – преобладал вариант классического «виража» (38%), в то время как в III контрольной группе детей с ОРВИ первичное инфицирование произошло по стабилизации туберкулиновых проб на фоне поствакцинальной аллергии на уровне средней чувствительности к туберкулину в 66% случаев. При оценке эффективности вакцинации по рубчику после проведенной БЦЖ и по динамике проб Манту было выявлено, что в I и II группах с синдромом крупа вакцинация БЦЖ оказалась эффективна у 76% и 32% детей соответственно, в то время как в контрольной группе (III) она составила 91%. Регулярность туберкулинодиагностики по данным проб Манту в I и II группах с синдромом крупа составила лишь 25% и 20% соответственно, что можно объяснить медицинскими отводами по поводу частых реккурентных эпизодов ОРВИ, тогда как в контрольной группе ежегодной туберкулинодиагностике подвергались 87% детей. При оценке пробы Манту в год возникновения первого эпизода обструктивного ларингита выявлено, что она являлась гиперэргической только во II группе (РСЛТ) у 14% больных, а также в группах с синдромом крупа I (ОСЛТ): выраженной в 10% и 8% случаев соответственно, средней интенсивности в 52% и 20%, слабоположительной у 24% и 48% детей, сомнительной у 12% и 10% пациентов. ДСТ был проведен 80% больным во всех группах, включая контрольную, и лишь у 10% давал положительный результат. У всех детей II группы (РСЛТ) с положительным результатом ДСТ были выявлены локальные формы туберкулеза.

Рис. 1. Возраст первичного инфицирования микобактериями туберкулеза
При изучении сроков первичного инфицирования МБТ с возрастом развития первого эпизода стенозирующего ларинготрахеита установлено, что инфицирование МБТ у детей I и II групп с синдромом крупа в 94% и 96% соответственно совпадало с возрастом развития первого эпизода стенозирующего ларинготрахеита (р=0,000).
Тесные контакты с больными туберкулезом были выявлены в группах ОСЛТ и РСЛТ в 14% и 36% случаев, по сравнению с контрольной группой (ОРВИ) – 7% (рис. 2). Из них: территориальный контакт БК+ был выявлен в контрольной группе (ОРВИ) у 7% детей, в I группе (ОСЛТ) у 11% детей и во II группе (РСЛТ) у 4%; семейный БК – в 1% случаев и производственный БК - в 3% случаев только в I группе (ОСЛТ); семейный БК+ у 26%, родственный БК+ у 1%, производств БК+ у 5% был выявлен только во II группе (РСЛТ). Наблюдение по контактам у фтизиатра осуществлялось только в 86,2% случаев.
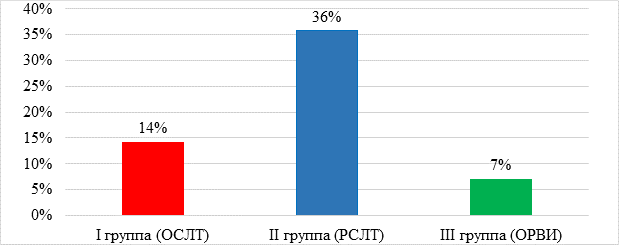
Рис. 2. Наличие контакта с больными туберкулезом
Локальные формы туберкулеза, преимущественно в виде одностороннего туберкулезного поражения внутригрудных лимфатических узлов бронхопульмольных, паратрахеальных, бифуркационных групп, диаметром поражения до 1 см, были выявлены лишь у 27% детей II группы (РСЛТ), в редких случаях осложненные очагами отсева и туберкулезом верхнедолевого бронха (рис. 3). Химиопрофилактика и лечение локальных форм туберкулеза были проведены у 11% детей в группе ОСЛТ, и у 40% в группе РСЛТ. При лечении назначались препараты: изониазид, пиразинамид, фтизоактив, как правило, на 6 месяцев. При оценке проб Манту после проведенного лечения и химиопрофилактики отметилось снижение чувствительности к туберкулину. После проведенного противотуберкулезного лечения эпизоды крупа больше не отмечались у 82% детей I и II групп (ОСЛТ и РСЛТ) (p=0,08; p=0,443). При оценке социального статуса семей в группах ОСЛТ и РСЛТ процент неблагополучных семей (наркомания, алкоголизм, больные ВИЧ, мигранты) составил 10% и 30% соответственно, что оказалось в 2 раза выше по сравнению с контрольной группой (6%).
Синдром бронхиальной обструкции у детей III группы с локальными формами туберкулеза нельзя рассматривать как результат осложненного течения туберкулеза и сдавления бронхов увеличенными лимфатическими узлами. У всех наблюдаемых нами детей были малые формы туберкулеза с размерами пораженных лимфатических узлов до 1 см. В таком случае бронхообструктивный синдром можно рассматривать как параспецифическую реакцию на туберкулезную инфекцию с участием вегетативной нервной системы. Параспецифические реакции на туберкулез развиваются в основном при первичной туберкулезной инфекции и морфологически представляют собой токсико-аллергическую реакцию организма в ответ на размножение микобактерий туберкулеза и реакции вегетативной нервной системы. При этом в органах и тканях возникают лимфогистиоцитарные инфильтраты, в том числе в вегетативных ганглиях, без микобактерий туберкулеза, что обусловливает многообразие клинических проявлений параспецифических реакций при первичном туберкулезе. Могут развиваться узловатая эритема, гепатоспленомегалия, рецидивирующий кератоконъюнктивит, синусит, частые ОРВИ, миокардит, обструктивный синдром. В ходе нашего исследования мы также обнаружили наличие других параспецифических реакций, в виде реактивного артрита у 2% детей в группе РСЛТ.
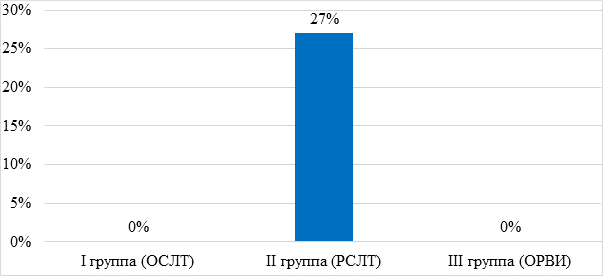
Рис. 3. Локальные формы туберкулеза у детей с крупом
В качестве иллюстрации к полученным результатам приводим клиническое наблюдение.
Девочка А., 5 лет (2013 г.р.). От 2 беременности, протекавшей с ОРВИ в 10 недель, 2-х срочных родов; масса при рождении - 3580 г, длина – 55 см. Наследственность не отягощена. Привита в роддоме БЦЖ-М. Рубчик в 1 год - 2 мм. Динамика проб Манту: 2014 год - папула 10 мм, 2015 год - 9 мм, 2016 год - 7 мм, 2017 год – 6 мм, 2018 год - 13 мм. У ребенка с 2-летнего возраста отмечаются острые респираторные инфекции. В возрасте 2,5 лет девочка начала посещать детский сад. В феврале 2018 г. у ребенка возник первый эпизод крупа. 06.09.2018 г. после очередной постановки пробы Манту и ее оценки ребенок был направлен педиатром ДШО к фтизиатру на консультацию и для дальнейшего обследования ввиду выявления «виража» туберкулиновых проб. 07.09.2018 ребенок был осмотрен фтизиатром и сделан диаскинтест. Однако на повторный прием для проверки диаскинтеста прийти не смогли ввиду повторного эпизода ОСЛТ. 09.09.2018 участковый педиатр при осмотре ребенка оценил диаскинтест, как отрицательный. Последний эпизод ОРВИ с ОСЛТ имел затяжное течение, в связи с чем ребенок был направлен на долечивание в дневной стационар. Рентгенограмма органов грудной клетки от 16.09.18 – без патологии.
Данное наблюдение демонстрирует, что у ребёнка инфицирование микобактериями туберкулеза произошло в возрасте 5 лет, что совпало с первым эпизодом острого стенозирующего ларинготрахеита. Вследствие того что у девочки отсутствуют факторы, предрасполагающие к возникновению синдрома крупа: атопический фон, анатомо-физиологические особенности, присущие более раннему возрасту, наличие гастроэзофагеального рефлюкса, можно предположить, что инфицирование микобактериями туберкулеза явилось триггером данного состояния, что в свою очередь, подтверждает связь между двумя рассматриваемыми явлениями.
Заключение. Инфицирование МБТ у детей с синдромом крупа происходило в 94-96% случаев в возрасте до 4 лет, при этом первый эпизод крупа в 94-96% случаев совпадал с ранним периодом инфицирования МБТ. Полученные данные позволяют предположить наличие тесной взаимосвязи между двумя рассматриваемыми факторами. Установлен высокий удельный вес тесных контактов с взрослыми больными туберкулезом, который составил 50% среди всех детей с крупами и достиг 36% при наиболее тяжелом рецидивирующем течении крупа. Данный факт свидетельствует о влиянии туберкулезной инфекции на развитие и высокую вероятность рецидивов стенозирующих ларинготрахеитов. Выявление локальных форм туберкулеза у 27% детей при рецидивирующем течении крупа происходило более чем в 2000 раз чаще, чем среди всех детей (менее 0,01% при заболеваемости 9,7 на 100 000 детей от 0 до 14 лет). Высокая заболеваемость детей туберкулезом среди детей с синдромом крупа также указывает на тесную взаимосвязь активной туберкулезной инфекции и рецидивирующих стенозирующих ларинготрахеитов. Прекращение эпизодов стенозов на фоне противотуберкулезной терапии у 82% больных также подтверждает факт влияния туберкулезной инфекции на развитие и рецидивирующее течение крупа у детей.
Таким образом, установлено, что раннее инфицирование микобактериями туберкулеза детей в возрасте до 4 лет определяет высокий риск развития стенозирующих ларинготрахеитов. Дети с крупом, особенно при рецидивирующем течении, составляют группу высокого риска по развитию локальных форм туберкулеза и требуют углубленного обследования у фтизиатра.



