Воспалительные заболевания органов малого таза (острые и хронические) на протяжении десятилетий остаются наиболее распространенными гинекологическими заболеваниями, которые чаще всего обусловливают репродуктивные нарушения у женщин. В последние годы зафиксировано довольно значительное увеличение числа воспалительных заболеваний женских половых органов – на 13–25% [1]. Особое медико-социальное значение такая динамика приобретает вследствие того, что средний возраст заболевших гнойными формами воспалительных заболеваний органов малого таза составляет 34,7 года, т.е. тот период, когда репродуктивная функция у многих современных женщин еще не завершена [2]. Последствия воспалительных заболеваний мочеполовой системы достаточно серьезны: у 43% женщин регистрируются эпизоды обострения воспалительного процесса, у 1–5% – эктопическая беременность, у 10–40% – бесплодие, у 24–30% развивается синдром хронической тазовой боли [2 – 4], существенно снижающий качество жизни. Одновременно отмечается снижение в 5 раз частоты диффузного перитонита, обусловленного гнойным поражением придатков матки, в результате использования современной антибактериальной терапии [1].
Развитие воспалительных заболеваний органов малого таза традиционно и преимущественно связывают с возбудителями инфекций, передаваемых половым путем (ИППП), чаще с Chlamydia trachomatis [4–6]. Диагностический поиск направлен в основном на исключение инфицированности половых путей Neisseria gonorrhoeae и Chlamydia trachomatis, при этом выявление облигатных анаэробов проводится крайне редко, даже в рамках клинических исследований [5, 7]. В последние годы отмечено снижение частоты их выявления (менее 50%) в биообразцах женщин при воспалительных заболеваниях органов малого таза [8]. Показано усиление роли условно-патогенных бактерий, колонизирующих мочеполовые пути женщин, чаще выделяются облигатные анаэробы, доминирующие во влагалищном биотопе при бактериальных вагинозах (БВ) [5–9]. Выявлено, что в образцах биопсийного материала эндометрия у пациенток с острым эндометритом преобладают грамотрицательные облигатные анаэробы (31,7%); Gardnerella vaginalis выделена в 30,5% случаев, в 22% случаев полученные образцы контаминированы облигатными аэробами [1, 4, 7, 9].
Характеризуя особенности этиологической структуры воспалительных заболеваний органов малого таза на современном этапе, многие авторы подчеркивают, что в 1981–1988 гг. основное значение имела моноинфекция, а возбудителями были стафилококк (66,7%) и кишечная палочка (14,8%) [1, 2]. Частота бактериальных ассоциаций, представленных 2–3 возбудителями (стафилококки, стрептококки, протей), не превышала 18,5%. В период с 1989 по 1996 гг. стафилококк выявлялся в ассоциациях реже (11,2% случаев), в то время как частота микст-инфекций (до 2–5 возбудителей) продолжала в этот период значительно возрастать (до 38,8%). Одновременно следует отметить увеличение роли стрептококковой инфекции, которую обнаруживали в 22,4% случаев. В этот же период зарегистрировали ранее не встречавшиеся микробные ассоциации в составе, например, Klebsiella pneumoniae, Corynebacterium, Gardnerella vaginalis. В 15,5% случаев (преимущественно при деструктивных формах заболевания) выявлена анаэробная микрофлора, а в 2,6% случаев обнаружены актиномицеты [1, 2, 5, 10].
Важность изучения микробиоты нижних отделов половых путей при воспалительных заболеваниях органов малого таза обусловлена необходимостью своевременного назначения этиотропной и патогенетической терапии [1, 2], разработкой новых эффективных антибактериальных и антипротозойных препаратов. Обе задачи особенно актуальны ввиду большой вариабельности микрофлоры, постоянных возникновений бактериальных штаммов, характеризующихся резистентностью к антибиотикам.
Цель исследования – изучить качественный и количественный состав микробиоты нижних отделов половых путей у женщин с воспалительными заболеваниями органов малого таза фертильного возраста в современных условиях.
Материал и методы исследования
В исследование включены 188 женщин в возрасте от 18 до 49 лет с воспалительными заболеваниями органов малого таза (средний возраст 32,1±5,6 лет), обратившихся в медицинский центр «Эколого-гигиенические и медицинские исследования, Сибирь» в период 2016–2018 гг. В зависимости от клинической формы заболеваний были сформированы 3 группы больных: 1-я группа (n=17, средний возраст 29,4±3,8 года) – острая форма воспалительных заболеваний органов малого таза (продолжительность менее 30 дней), 2-я группа (n=69, средний возраст 33,7±4,6 лет) – подострая (субклиническая) форма, 3-я группа (n=102, средний возраст 36,6±5,7 лет) – хроническая форма (продолжительность более 30 дней). Все исследования проведены с разрешения Комитета по биомедицинской этике ФИЦ ФТМ; обследуемые женщины были ознакомлены с этапами исследования и подписали информированное добровольное согласие на медицинское вмешательство.
Каждой пациентке проведено клинико-лабораторное и инструментальное обследование с целью уточнения диагноза, которое включало изучение жалоб, сбор анамнеза, физикальный осмотр, лабораторные исследования, а также ультразвуковое сканирование органов малого таза. Лабораторные методы включали бактериоскопическое исследование отделяемого цервикального канала, влагалища, уретры в соответствии с рекомендациями ВОЗ. ПЦР использовали для идентификации Chlamydia trachomatis, Neisseria gonorrhoeae, Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma urealyticum, вируса папилломы человека (ВПЧ) (21 тип), вируса простого герпеса (ВПГ) 1-го и 2-го типов; ИФА – для исключения сифилитической инфекции, вирусных гепатитов В и С, ВИЧ с использованием соответствующих тест-систем по стандартным методикам. Для детекции Trihomonas vaginalis использовали микроскопическое исследование нативного препарата и культуральное исследование. Кроме того, для изучения условно-патогенной флоры применен бактериологический метод с определением чувствительности к антибиотикам.
Результаты исследования и их обсуждение
По результатам обследования у всех женщин 1-й группы диагностировано впервые возникшее воспалительное заболевание органов малого таза с выраженными симптомами (высокой температурой тела, интоксикацией, болевой реакцией, изменениями крови), которое развилось на фоне того или иного воспалительного заболевания нижнего отдела урогенитального тракта. Пациентки предъявляли жалобы на слабость, недомогание, повышение температуры тела в среднем до 37,9°С, выделения из половых путей (чаще слизисто-гнойного или пенистого характера), зуд в промежности, чувство жара в области промежности, таза, интенсивные боли в низу живота (чаще билатерально), диспареунию, дизурические расстройства.
В анамнезе у многих женщин отмечены: частая смена половых партнеров, появление нового полового партнера в предшествующие 3 месяца, незащищенные сомнительные половые контакты (74%), введение или удаление внутриматочного контрацептива в предшествующие 6 недель (5,9%), прерывание беременности (29%). При осмотре наружных половых органов отмечали гиперемию и отек слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрацию стенок уретры, слизистые, слизисто-гнойные выделения из уретры, часто после массажа (у 29,4 % пациенток). При гинекологическом осмотре у всех женщин выявлены признаки инфекционно-воспалительного процесса: гиперемия и отек влагалища и влагалищной части шейки матки, контактная кровоточивость эпителия шейки матки, слизистые или слизисто-гнойные выделения из цервикального канала, серые или серо-желтые, жидкие, пенистые в заднем своде. При бимануальном влагалищно-абдоминальном исследовании выявлены такие объективные симптомы, как болезненность при тракциях за шейку матки, в области придатков, при пальпации и давлении на матку.
Ультразвуковое исследование органов малого таза (трансабдоминальное и трансвагинальное сканирование) подтверждало наличие воспалительных заболеваний органов малого таза: утолщенные, наполненные жидкостным содержимым маточные трубы в 88,2% случаев со свободной жидкостью в брюшине. Лабораторные индикаторы у большинства пациенток демонстрировали характерные изменения: лейкоцитоз в общем анализе крови, повышение скорости оседания эритроцитов, увеличение уровня С-реактивного белка в крови, наличие большого числа лейкоцитов при микроскопии мазков из цервикального канала, влагалища, уретры (при уретрите).
При молекулярно-генетическом исследовании материала с помощью ПЦР в 41,1% случаев выявлены Chlamydia trachomatis, в 5,9% – Neisseria gonorrhoeae, в 23,5% – Mycoplasma genitalium, в 11,8% – Mycoplasma hominis, в 58,8% – Ureaplasma spp., в 23,5% – Gardnerella vaginalis, в 29,4% – Trihomonas vaginalis, в 11,8% случаев – вирус папилломы человека (таблица). Проведенные исследования показали, что этиологическая структура воспалительных заболеваний органов малого таза в 1-й группе имела смешанный характер (за исключением случая с гонококковой инфекцией). Чаще (в 64,7% наблюдений) обнаруживались ассоциации, включающие 2–4 микроорганизма (рисунок). Среди ассоциантов в 29,4% случаев определялись Staphylococcus haemolyticus, в 23,5% – Streptococcus agalactiae, в 17,6% – Enterococcus faecalis, в 11,8% – Escherichia coli, в 5,9% – Klebsiella pneumoniae и Klebsiella oxytoca. Характеризуя этиологический состав патологической микробиоты пациенток 1-й группы, следует отметить, что чаще других встречались ассоциации, включающие в себя по 2 (41,2%) и по 3 (35,3%) ассоцианта. В 11,8% случаев эти комбинации были представлены Chlamydia trachomatis и Enterococcus faecalis.
Сравнительная характеристика патологической микробиоты у пациенток с разными клиническими формами воспалительных заболеваний органов малого таза
|
Возбудитель |
1-я группа (n=17) |
2-я группа (n=69) |
3-я группа (n=102) |
|||
|
абс. |
% |
абс. |
% |
абс. |
% |
|
|
Neisseria gonorrhoeae |
1 |
5,9 |
– |
– |
– |
– |
|
Chlamydia trachomatis |
7 |
41,1 |
4 |
5,8 |
7 |
6,9 |
|
Trihomonas vaginalis |
5 |
29,4 |
5 |
7,2 |
8 |
7,8 |
|
Mycoplasma genitalium |
4 |
23,5 |
19 |
27,5 |
33 |
32,4 |
|
Mycoplasma hominis |
2 |
11,8 |
17 |
24,6 |
39 |
38,3 |
|
Ureaplasma spp. |
10 |
58,8 |
24 |
34,8 |
54 |
52,9 |
|
Gardnerella vaginalis |
4 |
23,5 |
20 |
28,9 |
41 |
40,2 |
|
Вирус папилломы человека (высокого и среднего онкогенного риска) |
2 |
11,8 |
6 |
8,7 |
4 |
3,9 |
|
Вирус простого герпеса 1-го, 2-го типов |
– |
– |
5 |
7,2 |
12 |
11,8 |
|
5 |
29,4 |
37 |
53,6 |
87 |
85,3 |
|
|
4 |
23,5 |
21 |
30,4 |
79 |
77,5 |
|
|
Enterococcus faecalis |
3 |
17,6 |
19 |
27,3 |
81 |
79,4 |
|
Escherichia coli |
2 |
11,8 |
28 |
40,6 |
53 |
51,9 |
|
Klebsiella pneumoniae |
1 |
5,9 |
23 |
33,3 |
65 |
63,7 |
|
Klebsiella oxytoca |
1 |
5,9 |
16 |
23,2 |
49 |
48,0 |
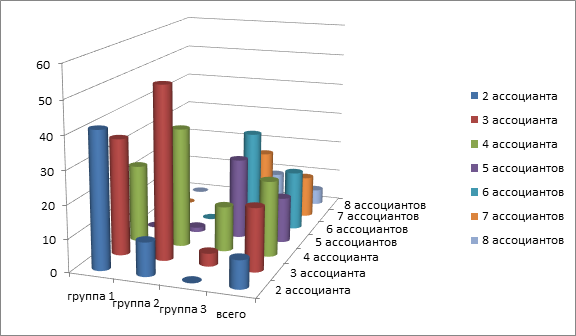
Количество ассоциантов патологической микробиоты у пациенток с разными клиническими формами воспалительных заболеваний органов малого таза
У всех женщин 2-й группы диагностировано впервые возникшее воспалительное заболевание органов малого таза с умеренно выраженными симптомами (субфебрильной температурой тела, отсутствием выраженной интоксикации, небольшой болевой реакцией, невысоким лейкоцитозом, часто без него, и умеренно повышенной СОЭ в общем анализе крови). Все пациентки предъявляли жалобы на повышение температуры тела в среднем до 37,4°С, небольшую болевую реакцию (боли в нижних отделах живота, чаще билатериально). Диспареуния отмечалась в 30,4% случаев, дизурические расстройства – в 13,1%.
В анамнезе у многих женщин отмечались: частая смена половых партнеров, появление нового полового партнера в предшествующие 3 месяца, незащищенные сомнительные половые контакты (42,1%), прерывание беременности (14,5%), введение или удаление внутриматочного контрацептива в предшествующие 6 недель (8,7%), у 15,9% пациенток не удалось выявить никаких компрометирующих факторов. При осмотре наружных половых органов отмечали легкую гиперемию и/или отек слизистой оболочки наружного отверстия мочеиспускательного канала, инфильтрацию стенок уретры, слизистые, слизисто-гнойные выделения из уретры после массажа (у пациенток с уретритом).
При гинекологическом осмотре у всех женщин обнаружены признаки инфекционно-воспалительного процесса: контактная кровоточивость эпителия шейки матки, слизистые или слизисто-гнойные выделения из цервикального канала, серые, иногда серо-желтые, жидкие, пенистые в заднем своде. При бимануальном исследовании выявлена умеренная болезненность в области придатков, при тракциях за шейку матки, при пальпации матки, придатков, при пальпации и давлении на матку.
При ультразвуковом исследовании органов малого таза выявлены признаки воспалительного процесса (утолщенные, наполненные жидкостным содержимым маточные трубы со свободной жидкостью в брюшине, тубоовариальные образования). У большинства пациенток был увеличен уровень С-реактивного белка в крови, в мазках из цервикального канала, влагалища, уретры (при уретрите) регистрировалось большое количество лейкоцитов.
При молекулярно-генетическом исследовании материала в 5,8% случаев выявлены Chlamydia trachomatis, в 27,5% – Mycoplasma genitalium, в 24,6% – Mycoplasma hominis, в 34,8% – Ureaplasma spp., в 28,9% – Gardnerella vaginalis, в 8,7% – ВПЧ (16- ,18-, 31- ,33-го типов), в 7,2% – ВПГ 1-го и 2-го типов, в 7,2% случаев – Trihomonas vaginalis (см. таблицу). Бактериологическое исследование показало, что неспецифическая флора присутствовала во всех случаях. Обнаруживались ассоциации, включающие 3–4 микроорганизма (соответственно 52,2 и 36,2% случаев) (см. рисунок). Чаще других встречались Staphylococcus haemolyticus, Escherichia coli, Klebsiella pneumoniae, Streptococcus agalactiae. В 11,6% случаев выявлены комбинации Ureaplasma spp., Escherichia coli и Klebsiella pneumoniae.
У всех женщин 3-й группы хронические воспалительные заболевания органов малого таза были следствием предшествующего острого воспаления (в 39,5% случаев) или имели первично хронический характер (60,5%), протекали волнообразно с чередованием периодов обострения и ремиссии. Обострения характеризовались умеренно выраженными симптомами (субфебрильной температурой тела, отсутствием выраженной интоксикации, небольшой болевой реакцией, невысоким лейкоцитозом, часто без него, и умеренно повышенной СОЭ в общем анализе крови). Пациентки предъявляли жалобы на небольшие выделения из половых путей, чаще слизисто-гнойного характера, иногда жидкие серые, небольшую болевую реакцию (боли внизу живота, иррадиирующие в промежность, поясничный и крестцовый отделы позвоночника), диспареунию и дизурические расстройства. У 26,4% женщин наблюдались аномальные маточные кровотечения, у 34,3% диагностировано бесплодие.
В анамнезе у многих женщин отмечены: частая смена половых партнеров, незащищенные сомнительные половые контакты (18,6%), введение или удаление внутриматочного контрацептива (20,6%), прерывание беременности (32,2%), инвазивные диагностические гинекологические операции (35,3%), перенесенные ИППП (42,2%). У 28,4% пациенток не выявлены никакие компрометирующие факторы.
При осмотре наружных половых органов отмечали легкую гиперемию и/или отечность слизистой оболочки наружного отверстия мочеиспускательного канала (38,2%), инфильтрацию стенок уретры (42,2%), слизистые, слизисто-гнойные выделения из уретры после массажа (у 29,4% пациенток). При гинекологическом осмотре у всех женщин выявлены контактная кровоточивость эпителия шейки матки, слизистые или слизисто-гнойные выделения из цервикального канала, серые, иногда серо-желтые, жидкие в заднем своде. При бимануальном исследовании выявлялась умеренная болезненность в области придатков, при тракциях за шейку матки, при пальпации матки.
При ультразвуковом исследовании органов малого таза наблюдались утолщенные, иногда наполненные жидкостным содержимым маточные трубы со свободной жидкостью в брюшине, тубоовариальные образования, косвенные признаки спаечного процесса в малом тазу. У большинства пациенток отмечено увеличение уровня С-реактивного белка в крови, наличие большого числа лейкоцитов при микроскопии мазков из цервикального канала, влагалища, уретры (при уретрите).
По данным молекулярно-генетического анализа биообразцов в 6,9% случаев выявлены Chlamydia trachomatis, в 32,4% – Mycoplasma genitalium, в 38,3% – Mycoplasma hominis, в 52,9% – Ureaplasma spp., в 40,2% – Gardnerella vaginalis, в 3,9% – ВПЧ (16-го, 18-го типов), в 11,8% – ВПГ 1-го и 2-го типов, в 7,8% случаев – Trihomonas vaginalis (см. таблицу). Бактериологическое исследование показало, что неспецифическая флора (3–7 ассоциантов) присутствовала во всех случаях. Чаще других встречались Staphylococcus haemolyticus, Enterococcus faecalis, Streptococcus agalactiae, Klebsiella pneumoniae, Escherichia coli, Klebsiella oxytoca. Чаще других наблюдались микробиоты, включающие по 6 (29,4%) и 5 (19,6%) ассоциантов (см. рисунок). Комбинации микробов были разнообразными, устойчивых сочетаний не обнаружено.
Среди обследованных нами пациенток преобладали женщины с хроническими (54,3%) и подострыми (36,7%) формами воспалительных заболеваний мочеполовых органов. Жалобы, клиническая картина у большинства носили стертый характер. По мере трансформации воспалительного процесса в хронический появлялись такие осложнения, как аномальные маточные кровотечения, бесплодие (34% от обследованных в 3-й группе). В анамнезе были указания уже не только на частую смену половых партнеров, незащищенные сомнительные половые контакты, но и на введение или удаление внутриматочных контрацептивов, прерывание беременности, инвазивные диагностические гинекологические операции, перенесенные в прошлом ИППП.
Большинство исследователей полагают, что воспалительные заболевания органов малого таза возникают в результате восходящего распространения инфекции [2, 5]. Распространение инфектов через цервикальный канал в эндометрий, маточные трубы, яичники, тазовую брюшину, которому способствуют факторы патогенности, вызывает развитие воспалительных реакций разной степени тяжести [1, 10, 11]. Повреждение клеток и тканевых структур в органах выделительной и репродуктивной систем во многом обусловлено эндотоксинами, образующимися в результате лизиса грамотрицательных бактерий. Длительное и многократное инфицирование может приводить к снижению иммунологических реакций, хронизации воспалительных процессов, что сопровождается развитием значительных деструктивных процессов, выраженным ремоделированием тканей, их фиброзированием, образованием спаек и деформацией органов [1, 9].
По данным ряда исследователей, в 85% случаев и более воспалительные заболевания органов малого таза обусловлены возбудителями ИППП или БВ-ассоциированными микроорганизмами, в 15% – респираторными или кишечными бактериями [1, 5, 12–14]. Анализ качественно-количественного состава патогенной микробиоты в нашем исследовании позволяет заключить, что по мере «хронизации» воспалительных заболеваний органов малого таза возбудители ИППП постепенно «уступали» место условно-патогенным микроорганизмам, число ассоциантов возрастало (от 2–4 до 3–7). Такие возбудители ИППП, как Chlamydia trachomatis, Trihomonas vaginalis, у пациенток 1-й группы встречались соответственно в 41,1 и 29,2% случаев, во 2-й группе – соответственно в 5,8 и 7,2%, в 3-й группе – соответственно в 6,9 и 7,8% случаев. Гонорейно-трихомонадная инфекция обнаружена только у одной пациентки из 1-й группы. Mycoplasma genitalium, Ureaplasma spp. выделены соответственно в 25 и 50% случаев во всех группах. Gardnerella vaginalis выявляли в 2 раза чаще в 3-й группе, чем в 1-й. Условно-патогенная микрофлора чаще всего высевалась у пациенток 3-й группы (с хроническими формами воспаления). Среди высеваемых микроорганизмов преобладали Staphylococcus haemolyticus, Enterococcus faecalis, Streptococcus agalactiae, Klebsiella pneumoniae.
Полученные нами данные совпадают с результатами других исследователей, которые отмечают, что в современных условиях в большинстве случаев воспалительные заболевания мочеполовых органов обусловлены комплексом биотических и абиотических патогенных факторов [1]. При этом биотическим факторам отдается ведущая роль. В частности, установлено, что в более чем 50% случаев в биообразцах заболевших выявляются бактериальные ассоциации, включающие от 3 до 7 микроорганизмов [15]: энтеробактерии (в 18,7% случаев), стрептококки (16,6%), коринебактерии (10,1%), уреаплазмы (9,35%), реже (от 2 до 6%) – облигатные анаэробы и микоплазмы. По данным некоторых авторов, сохраняется значительная роль хламидийной инфекции (около 19% случаев) [16] при уменьшении роли гонококков (около 6% случаев) и резком увеличении частоты сопутствующих воспалительным заболеваниям малого таза дисбиотических состояний влагалища (до 72,8% случаев) [1, 15–17].
Заключение
В современных условиях этиологическая структура воспалительных заболеваний органов малого таза носит преимущественно смешанный характер. Наиболее часто при хронических формах воспаления (в 92,5% случаев) встречаются ассоциации патогенов, включающие от 3 до 7 микроорганизмов. Такие возбудители ИППП, как Chlamydia trachomatis, Trihomonas vaginalis, выявляются в основном при острых формах воспалительных заболеваний органов малого таза (соответственно в 41,1 и 29,2% случаев). При хронических формах в составе ассоциаций в большинстве случаев выявлены Staphylococcus haemolyticus (68,6%), Streptococcus agalactiae (55,3%), Enterococcus faecalis (54,8%), Klebsiella pneumonia (47,3%), Ureaplasma spp. (46,8%), Escherichia coli (44,1%). Примерно у трети обследованных в состав ассоциаций входили Gardnerella vaginalis и Klebsiella oxytoca (по 35% случаев), Mycoplasma hominis (30,9%), Mycoplasma genitalium (29,8%). Вирусы в составе ассоциатов встречались реже (ВПГ 1-го, 2-го типов в 9,0% случаев, ВПЧ – в 6,4%). Роль хламидийной инфекции в развитии воспалительных заболеваний мочеполовых органов значительно снижается (9,6% наблюдений в нашем исследовании). Уменьшилось число случаев обнаружения гонококков (0,5% случаев) и Trihomonas vaginalis (9,6% случаев).
К факторам, повышающим риск развития воспалительных заболеваний органов малого таза, относятся особенности сексуального поведения, репродуктивный возраст, различные внутриматочные вмешательства, нарушающие целостность цервикального барьера (диагностическое выскабливание, прерывание беременности, введение или удаление внутриматочного контрацептива, гистеросальпингография, экстракорпоральное оплодотворение).
Полученные результаты свидетельствуют о важности изучения патогенной микробиоты нижних отделов половых путей при воспалительных заболеваниях для назначения эффективной этиотропной терапии и разработки профилактических мероприятий.



