Нейроэндокринные неоплазии (НЭН) – это гетерогенная группа новообразований, в основе которых лежит трансформация специализированных зрелых или мультипотентных стволовых клеток, дающих начало эндокринным и экзокринным клеткам, что обуславливает своеобразные клинические симптомы и синдромы [1]. К основным типам НЭН относят эпителиальные новообразования, которые происходят из клеток диффузной эндокринной системы органов дыхания и пищеварения. НЭН пищеварительной системы относятся к числу довольно редких новообразований [2]. Однако согласно данным базы SEER (Surveillance Epidemiology and Endpoint Results – Эпидемиологического надзора и целевых результатов), заболеваемость и частота НЭН желудочно-кишечного тракта (ЖКТ) и поджелудочной железы (ПЖ) постоянно увеличиваются (в течение последних 30 лет в 5 раз при ежегодном процентном увеличении на 5,8%). Регрессионный анализ указывает на дальнейшее увеличение распространенности данной группы заболеваний, которая через 2–3 года составит 8 случаев на 100 000 населения. Данная тенденция показывает, что НЭН встречаются чаще, чем обычно принято было считать, а это является достаточно серьезным прогнозом для заболевания, раннее считавшегося редким [3-5]. Одной из главных причин увеличения частоты обнаружения НЭН является прогрессивное внедрение в клиническую практику эффективных методов лабораторной, лучевой, эндоскопической диагностики и морфологической верификации данной категории новообразований. Современные диагностические подходы направлены на определение локализации и характеристики первичной опухоли, наличия или отсутствия функциональной активности, степени ее злокачественности и наличия метастазов.
НЭН ЖКТ составляют менее 2% всех опухолей этой локализации. Их распространённость составляет 2,4 на 100 000 населения, однако реальные показатели заболеваемости не в полной мере соответствуют действительности, так как при исследовании аутопсийного материала карциноиды брюшной полости встречаются с частотой 8,4 на 100000 человек [6]. Распределение НЭН в зависимости от локализации в пределах ЖКТ следующее: аппендикс – 35%, слепая кишка – 17%, подвздошная кишка – 15%, прямая кишка – 10%, поджелудочная железа – 5%, желудок – 5%; восходящая ободочная кишка – 4%; нисходящая ободочной кишка – 3%; 12-перстная кишка – 3%; тощая кишка – 2%, пищевод – 1% [7].
НЭН ЖКТ в большинстве случаев являются редкими и медленно растущими новообразованиями, при которых существенное ухудшение качества жизни пациентов даже при наличии множественных метастазов происходит на поздней стадии болезни. В случае наличия функционирующий опухоли развиваются эндокринные синдромы, угрожающие жизни пациентов, однако чаще всего НЭН бывают клинически нефункционирующими, что вызывает значительные трудности в диагностике данной группы новообразований и обуславливает несвоевременное их выявление и рост распространенности в популяции. НЭН часто диагностируются на распространенной стадии: по данным SEER, 50% больных на момент установления диагноза уже имеют локорегиональные или отдаленные метастазы [8; 9]. Проблему раннего распознавания заболевания обуславливают многие факторы. К примеру, до сих пор во многих клиниках больные с данной патологией не выявляются в связи с отсутствием возможности определения специфических биохимических маркеров (хромогранина А, панкреатического полипептида, серотонина и др.) и проведения других современных методов определения нейроэндокринной природы опухолей. К тому же врачи различных специальностей часто не придают должного значения НЭН ввиду недостаточности знаний о данном заболевании [10].
Поэтому определение особенностей клиники, которые могли бы помочь любому врачу заподозрить НЭН ЖКТ при отсутствии больших диагностических возможностей, так актуально для современных врачей.
Цель исследования. Проведение анализа клинических данных у пациентов с НЭН толстой кишки с целью выявления возможных особенностей симптоматики в зависимости от локализации опухоли.
Материалы и методы исследования. Нами было проведено ретроспективное исследование 34 историй болезни пациентов, находившихся на лечении в хирургическом отделении клиники Ростовского государственного медицинского университета за период с 2005 по 2014 год с диагнозом: НЭН толстой кишки. Диагноз подтверждался данными гистологического исследования опухоли. Количественные параметры оценивались с помощью среднего значения и среднеквадратичного отклонения. Сравнение средних величин осуществлялось с помощью t-теста Стьюдента. Для сравнения качественных величин использован критерий χ2 Пирсона. Средний возраст пациентов выборки составил 61,4±10,3 (p>0,05). Распределение по гендерным различиям: 14 мужчин и 20 женщин. Существенных отличий между группами и подгруппами по полу и возрасту не было (p>0,05). Пациенты были распределены на 8 групп в соответствии с локализацией опухолевого процесса. Обработка данных осуществлялась в программах Statistica 6.0 и Microsoft Excel 2016.
Результаты исследования и их обсуждение. Статистически значимых различий среди гендерных групп не было обнаружено.
Распределение по локализации патологического процесса в пределах ЖКТ: сигмовидная кишка (29%), прямая кишка (29%), слепая кишка (12%), сочетанное поражение слепой и поперечно-ободочной кишок (6%), ободочная кишка (диффузное поражение) – 6%, восходящая ободочная кишка (6%), печеночный изгиб ободочной кишки (6%), поперечно-ободочная кишка (6%) (p>0,05) (диаграмма 1).
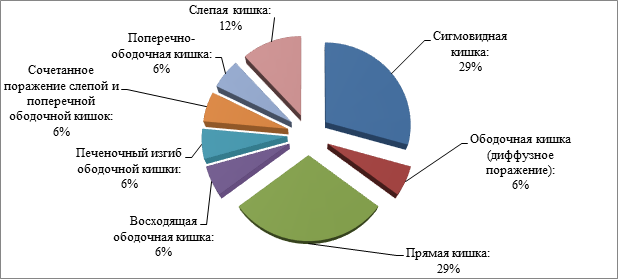
Диаграмма 1. Локализация нейроэндокринных новообразований кишечника
Также наблюдались различия в распределении новообразований по системе TNM: чаще всего встречалась опухоль T4N1M0 (23%), а также T2N0M0 (17%), T4N1M1 (12%), T3N1M0 (12%) и T2N0M0 (12%). Менее распространёнными стали сочетания T3N0M1 (6%), T3N0M0 (6%), T4N2M1 (6%) и T4N2M0 (6%) (p>0,05) (диаграмма 2).
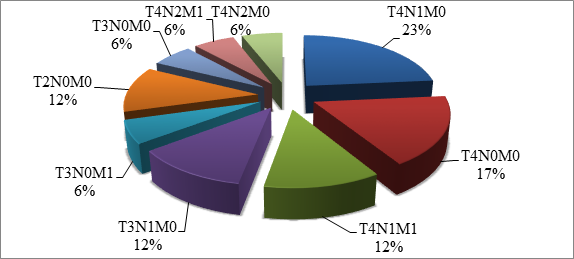
Диаграмма 2. Распределение по TNM
Были проанализированы клиническая картина и жалобы пациентов. В жалобах на боль прослеживаются следующие закономерности: боли не наблюдались у 29% пациентов. Боли в левой подвздошной области испытывали 23% больных. У 12% пациентов возникали жалобы на боль в гипогастрии, а у 6% больных отмечалось усиление болевых ощущений в гипогастрии до и после акта дефекации. Боли в правом подреберье испытывали 6% больных, также 6% жаловались на болезненные ощущения в правой подвздошной области и мезогастрии справа. Изолированные боли в правой подвздошной области испытывали 6% пациентов, 6% отмечали ноющие боли в сочетании с ощущением тяжести в эпигастрии, у 6% пациентов боли носили разлитой характер (p>0,05). Более наглядно данный клинический параметр отображен в диаграмме 3.
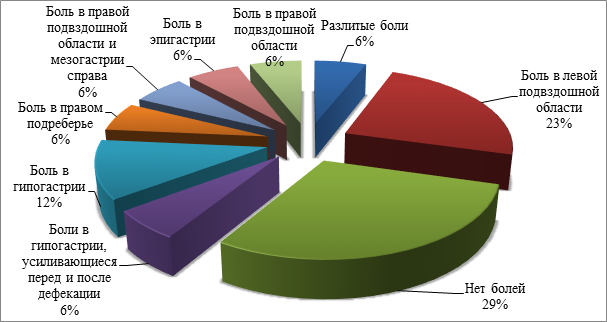
Диаграмма 3. Распределение локализация боли при НЭН толстой кишки
Примечательно, что при локализации нейроэндокринной опухоли в прямой кишке боли в 60% случаев не наблюдались, а в 40% отмечались больными в гипогастрии (p>0,05). При локализации опухоли в слепой кишке боли отмечались в правой подвздошной области, а при распространении процесса выше по кишке миграция боли наблюдалась соответственно анатомической локализации опухоли (диаграмма 4).
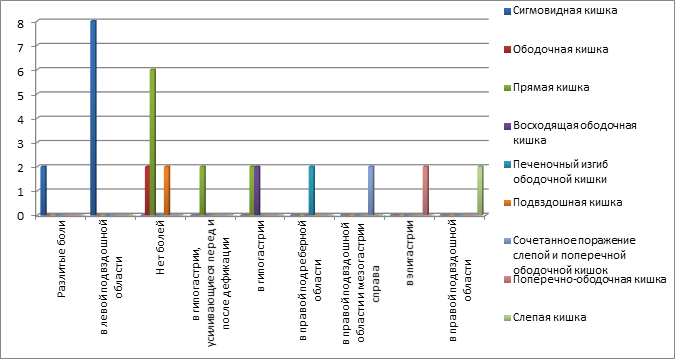
Диаграмма 4. Локализация боли
Жалобы на задержку стула и газов наблюдались у 71% пациентов. Комбинированная задержка стула и газов (12%) чаще отмечалась при локализации новообразований в сигмовидной и прямой кишках. На метеоризм в большинстве случаев (24%) жаловались пациенты с НЭН в прямой, поперечно-ободочной и слепой кишках. Только задержку стула отмечали 29% пациентов, в большинстве случаев с локализацией процесса в прямой кишке. Пациенты с опухолями восходящей ободочной кишки не предъявляли жалобы на задержку стула и газов (диаграмма 5).
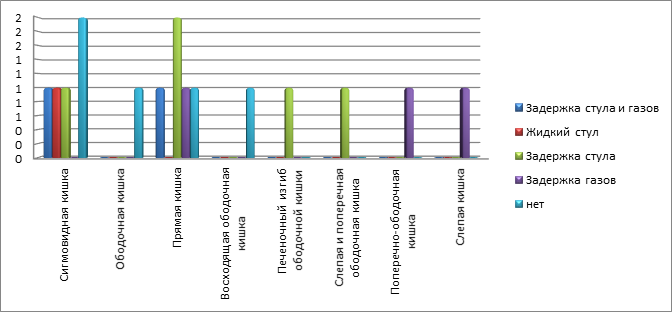
Диаграмма 5. Задержка стула и газов
Жалобы на немотивированное снижение массы тела на 5 и более килограммов за последние 1-2 года жизни зарегистрированы у 53% пациентов, чаще всего при локализации опухоли в прямой (12%) и сигмовидной (11%) кишках. Диспепсию отметили лишь 8% пациентов. Чаще всего тошноту отмечали больные с новообразованиями подвздошной и сигмовидной кишок (6%). На снижение аппетита, изменение вкусовых ощущений жаловались пациенты (3%) с НЭН прямой кишки (p>0,05).
Выраженная общая слабость наблюдалась в анамнезе у 47% всех пациентов вне зависимости от локализации опухолевого процесса, однако чаще встречалась при новообразованиях прямой кишки (p>0,05).
Примесь крови и слизи в каловых массах наблюдалась у 30% больных, в большинстве случаев при опухолях прямой и сигмовидной кишок, причем у пациентов с НЭН прямой кишки отмечалось одновременное выделение крови и слизи, а у пациентов с новообразованиями сигмовидной кишки – только выделение крови.
Выводы. В результате исследования обнаружено, что самыми распространенными локализациями нейроэндокринных опухолей в данной выборке стали сигмовидная и прямая кишка (по 29% пациентов). Также выявлено, что большинство опухолей было диагностировано на поздних стадиях (T4N1M0). Наиболее часто встречающимися жалобами у больных с НЭН были боли (79%), задержка стула и газов (71%), снижение массы тела (53%), слабость (47%), кровь и слизь в кале (30%) и диспепсия (8%). Однако при детальном анализе кинической картины и жалоб пациентов не было выявлено особенностей, резко отличающих НЭН от других опухолей толстой кишки. Результаты исследования указывают на необходимость углубленного расспроса пациента при поступлении и более тщательного сбора анамнеза заболевания, что в дальнейшем может послужить для улучшения качества диагностики пациентов.



