Урогенитальная хламидийная инфекция – одна из наиболее распространенных форм инфекций, передаваемых половым путем, которая вызывается первичным патогеном человека – Chlamydia trachomatis. Заболевание привлекает внимание не только дерматовенерологов, но и акушеров-гинекологов. Объясняется это тем, что хламидии относятся к одной из самых частых причин уретритов и эндоцервицитов у женщин, восходящих воспалительных процессов мочеполовых органов, перигепатитов, поражения прямой кишки и других патологических состояний.
По данным литературы, частота обнаружения C. trachomatis среди женщин репродуктивного возраста в среднем составляет 2-11% [1; 2]. В Европе на сегодняшний день она является самой частой бактериальной инфекцией, передающейся половым путем [3]. По данным ВОЗ, частота обнаружения C. trachomatis у беременных колеблется в пределах от 2% до 37%, в среднем составляя 7%, и достигает 70% у пациенток с хроническими воспалительными заболеваниями органов малого таза [1; 2; 4].
Последние исследования, включающие скрининг экстрагенитальных участков беременных, являются новой практикой во многих странах [4; 5]. Подобная практика, подчеркивая распространенность хламидийной инфекции в ротоглотке и прямой кишке женщин, позволяет судить о гораздо большем количестве беременных, зараженных данной инфекцией. При этом у беременных женщин, которые занимаются оральным и анальным сексом, ротоглотка и прямая кишка служат скрытыми резервуарами для передачи инфекции [5].
Данные о влиянии Chlamydia trachomatis на течение и исход беременности противоречивы. Результаты некоторых рандомизированных контролируемых исследований (РКИ) указывают на то, что наличие урогенитальной хламидийной инфекции половых путей у матери может приводить к повышению частоты случаев невынашивания беременности, мертворождений, неонатальной пневмонии, преждевременных родов, преждевременного разрыва плодных оболочек, к развитию эндометрита и сальпингита в послеродовом периоде, а также к рождению детей с низкой массой тела [1; 2]. В других исследованиях связь хламидийной инфекции с неблагоприятными исходами беременности не была доказана [3].
Учитывая высокую частоту инфицирования C. trachomatis у беременных и значение данного патогена в развитии возможных осложнений у матери и плода, целесообразность антибактериальной терапии хламидийной инфекции в период беременности в настоящее время не вызывает сомнений.
Лечение беременных, больных урогенитальной хламидийной инфекцией, осуществляется акушерами-гинекологами (или дерматовенерологами при участии акушеров-гинекологов) на любом сроке беременности антибактериальными препаратами с учетом их влияния на плод. Однако вопросы, связанные со сложным выбором препаратов в терапии данного контингента больных, продолжают привлекать внимание научных исследователей, оставаясь важной медико-социальной проблемой [6; 7].
Европейское агентство по оценке лекарственных средств (англ. European Medicines Agency (EMEA)) в настоящее время наметило конкретные требования к критериям отбора лекарственных средств, для которых необходим активный эпидемиологический надзор во время беременности, руководство по мониторингу случайного или предполагаемого воздействия лекарственных препаратов во время беременности и конкретные требования к отчетности и представлению данных о неблагоприятных исходах их воздействия во время беременности [8].
В России подобных требований нет, напротив, различные стандарты лечения и клинические рекомендации порой противоречат не только зарубежным руководствам, но и друг другу. Так, например, в последних отечественных клинических рекомендациях дерматовенерологов (2015) есть ряд нарушений в разделе лечения хламидийной инфекции, которые не соответствуют мировым стандартам [9].
В связи с вышеизложенным считаем важным выяснить, какой из препаратов по факту сегодня чаще всего назначают в лечении хламидийной инфекции беременных практикующие акушеры-гинекологи, каких рекомендаций придерживаются и оправдан ли их выбор.
Цель исследования
Проанализировать обоснованность выбора акушерами-гинекологами отдельных антибактериальных препаратов в терапии урогенитальной хламидийной инфекции у беременных женщин.
Материалы и методы исследования
Нами был проведен ретроспективный анализ 210 историй болезней (родов) беременных женщин с сопутствующим диагнозом: урогенитальная хламидийная инфекция. Все женщины в течение последних трёх лет находились на стационарном лечении в отделениях патологии беременности краевого клинического перинатального центра и различных других государственных медицинских учреждений г. Ставрополя.
Большинство женщин относилось к возрастной группе от 22 до 35 лет.
Во всех случаях (согласно медицинской документации) диагноз хламидийной инфекции был установлен женщинам на основании лабораторной диагностики. При этиологическом обследовании использовались ПЦР, ПЦР Real Time. Проводились и культуральные исследования для определения Tr. vaginalis и N. gonorrhoeae.
Контрольная ПЦР-диагностика проводилась спустя месяц после окончания терапии.
Статистическую обработку результатов проводили на персональном компьютере с помощью пакета прикладных программ StatSoft Statistica v10 Russian Portable 10.0.1011.0x86.
Результаты и обсуждение
Согласно проведённому анализу медицинской документации у 83 беременных (39,5%) отмечалось отсутствие субъективных симптомов заболевания, в то время как в остальных 127 случаях (60,5%) пациентки предъявляли жалобы на выделения из влагалища, зуд, жжение и дискомфорт в области наружных половых органов.
Из 127 женщин с жалобами на выделения хламидийный цервицит был описан у 103 (81,1%), при этом его клиническая картина чаще была представлена в виде незначительных выделений слизистого характера из канала шейки матки, иногда слизисто-гнойных, сопровождаемых умеренными выделениями из влагалища. Шейка матки у всех была гиперемирована, отечна. У 78 (61,4%) беременных цервицит сочетался с уретритом, поражением парауретральных желез или дизурией. У части женщин наблюдалось обострение процесса: повышалась температура тела до 38-39 °С, наступал озноб.
Во всех случаях терапия, направленная на лечение урогенитальной хламидийной инфекции, была проведена женщинам на сроках беременности больше 12 недель. Международные наименования оригинальных антибактериальных препаратов в зависимости от частоты их назначаемости акушерами-гинекологами отражены на рисунке 1.
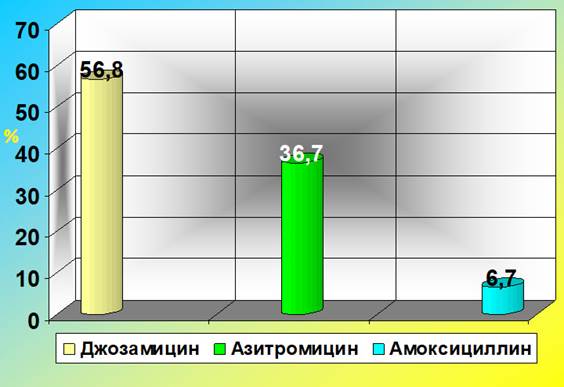
Рис. 1. Выбор акушерами-гинекологами препаратов для лечения хламидийной инфекции у беременных (2015-2017 гг.)
Как видно из рисунка, в 119 из 210 случаев (56,8%) терапия урогенитальной хламидийной инфекции у беременных проводилась джозамицином. Его назначали в дозировке 500 мг 3 раза в день в течение 10 дней. В 77 случаях (36,7%) препаратом выбора стал азитромицин в дозировке 1 г на однократный приём. В остальных 14 случаях (6,7%) терапия проводилась амоксициллином в дозировке 500 мг 3 раза в день 10 дней (при непереносимости макролидов).
Таким образом, по факту назначения беременным, больным урогенитальной хламидийной инфекцией, в отделениях патологии беременности на первое место вышел джозамицин. Однако оправдан ли такой выбор врачей и есть ли доказательная база данного препарата в лечении беременных с данной патологией? Мы считаем, что нет.
При назначении препарата важно учитывать силу рекомендаций (A-D) (рис. 2). Кроме того, следует помнить, что в лечении беременных рейтинг препаратов должен снижаться на одну ступень.
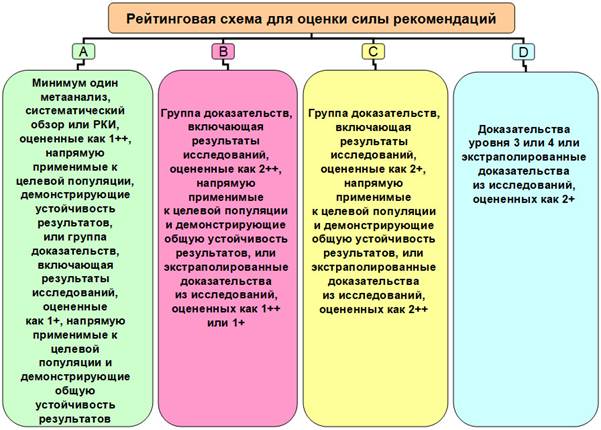
Рис. 2. Рейтинговая схема для оценки силы рекомендаций (A-D)
Согласно Европейским рекомендациям по диагностике и лечению инфекций, вызываемых Chlamydia trachomatis (2013), однократное назначение азитромицина и семидневный курс доксициклина обладают одинаковой эффективностью (класс рекомендаций А, уровень обоснованности I). Метаанализ, в который вошли 587 беременных, показал, что азитромицин, эритромицин и амоксициллин обладают одинаковой эффективностью [10]. Однако в группе, получавшей азитромицин, побочные эффекты встречались гораздо реже [10]. Следовательно, препаратом выбора при лечении урогенитальной хламидийной инфекции у беременных является азитромицин, допустимо назначение амоксициллина. Эритромицин для лечения беременных не рекомендуется. А что касается джозамицина, то он не был включен в Европейские рекомендации (2013) ни в схему выбора, ни даже в альтернативную схему лечения беременных.
Подтверждает это и Европейское руководство по борьбе с хламидийной инфекцией (2015), где азитромицин указан препаратом выбора, в то время как джозамицин также отсутствует в схемах лечения беременных [11].
Согласно руководству по лечению заболеваний, передаваемых половым путем (2015), центров по контролю и профилактике заболеваний США (Centers for Disease Control and Prevention, CDC) единственным препаратом выбора при лечении урогенитальной хламидийной инфекции у беременных является азитромицин, который считается наиболее безопасным и эффективным средством. Доксициклин не включен в схему лечения, так как, по данным этого же руководства, он противопоказан во втором и третьем триместрах беременности. К альтернативным препаратам отнесен амоксициллин, а джозамицин в США вообще не зарегистрирован [12].
Теперь обратимся к отечественным клиническим рекомендациям дерматовенерологов (2015) [13]. Согласно им при лечении беременных больных хламидийной инфекцией следует назначать: джозамицин 500 мг перорально 3 раза в сутки в течение 7 дней (B) или азитромицин 1,0 г перорально однократно (A) [13, с. 764]. При этом отсутствует альтернативный препарат при непереносимости макролидов – амоксициллин. Неверно отражен и рейтинг препаратов (согласно рейтинговой схеме для оценки силы рекомендаций: А, В, С, Д). Он должен быть снижен при лечении беременных на ступень. Другими словами, он должен стать у азитромицина «В», у джозамицина – «С», а препарат класса «С» не может быть внесен в схему выбора лечения беременных.
Тем не менее, если учесть, что акушеры-гинекологи назначают чаще именно джозамицин – их выбор больше всего соответствуют отечественным клиническим рекомендациям дерматовенерологов (2015). Возможно, отчасти это связано с тем, что раздел лечения урогенитальной хламидийной инфекции из этих рекомендаций целиком опубликован на различных сайтах для специалистов в сфере здравоохранения, а также в научных журналах из Перечня ВАК для акушеров-гинекологов, причем в рубрике «Клинические протоколы» [14, с. 57].
Выводы
1. Наиболее часто акушеры-гинекологи при лечении беременных, больных урогенитальной хламидийной инфекцией, назначают джозамицин (56,8%), на второе место по частоте назначения ими выходит азитромицин (36,7%), на третье – амоксициллин (6,7%). Вероятнее всего, это связано с тем, что у большинства практикующих врачей отсутствует осведомленность о рейтинговой схеме для оценки силы рекомендаций: А, В, С, Д, а также представление о стандартах лечения хламидийной инфекции у беременных в развитых странах.
2. Назначения препаратов акушерами-гинекологами больше всего соответствуют отечественным клиническим рекомендациям дерматовенерологов (2015). И хотя клинические рекомендации не обладают юридической силой, оставаясь лишь рекомендациями, практикующие врачи часто доверяют им, забывая, что любые возможные неблагоприятные исходы назначения тех или иных лекарственных средств будут возлагаться именно на назначающих их врачей.
3. Несмотря на то что джозамицин в терапии беременных не включен в схемы лечения ведущих зарубежных руководств, протоколов и рекомендаций – в российских клинических рекомендациях дерматовенерологов (2015) он отражен как препарат выбора в лечении хламидийной инфекции и рекомендован для терапии беременных. При этом в последних нарушена рейтинговая схема для оценки силы рекомендаций (A-D): джозамицин, имеющий класс рекомендаций «В», без доказательной базы рекомендуется беременным, хотя его рейтинг должен снижаться на одну ступень (как и для всех препаратов, назначаемых беременным) и относиться к классу «С». Препараты класса «С» могут быть внесены лишь в альтернативную схему лечения беременных.



