Лечение больных с псевдокистами поджелудочной железы (ППЖ) продолжает оставаться одной из актуальных проблем современной панкреатологии в связи с возрастающей заболеваемостью острым и хроническим панкреатитом. [7]. Результаты лечения данной группы больных по настоящий день трудно признать удовлетворительными: частота послеоперационных осложнений и рецидива кисты может достигать 50 % [6]. Это обусловливает показания к повторным операциям, которые отличают травматичность, высокие показатели частоты послеоперационных осложнений и летальности [1, 5]. В отдаленном периоде более половины оперированных страдают от болевого синдрома, связанного с прогрессированием хронического панкреатита (ХП) [4, 8]. Главной причиной неудовлетворительных результатов лечения считается неадекватный выбор первичной операции, не учитывающий патологические изменения паренхимы поджелудочной железы (ПЖ) и главного панкреатического протока (ГПП) [2, 9]. Одним из наиболее дискутабельных является вопрос выбора метода хирургического вмешательства, при этом крайне мало внимания уделяется вопросам периоперационного ведения больных с ППЖ [3].
Цель исследования: оптимизировать тактику лечения больных с ППЖ с применением индивидуализированного комплексного подхода к ведению всех этапов периоперационного периода.
Материал и методы
Исследованы результаты лечения 207 пациентов с ППЖ по материалам ГБУЗ НО «ГКБ №40» и ГБУЗ НО «ГКБ №13» г. Нижний Новгород за период с 2003 по 2014 г. Мужчин было 162 (78,3 %), женщин – 45 (21,7 %). У 52 больных (28,5 %) зарегистрированы 72 осложнения, среди которых преобладали нагноение (n=39) и перфорация кист (n=16). Реже регистрировались синдромы пилородуоденального стеноза (n=7), механической желтухи (n=4), кровотечения (n=3), асцит-перитонит (n=3). Группу исследования составили 82 пациента, проходивших лечение в I хирургическом отделении ГБУЗ НО «ГКБ № 40», при лечении которых применен комплексный подход, включающий тактические, хирургические и реабилитационные моменты. Группу сравнения составили 125 больных, получавших лечение в других отделениях больниц, где, соответственно, данный подход не применялся. Группы исследования и сравнения были репрезентативны по полу, возрасту, частоте и характеру осложнений и сопутствующей патологии (p>0,05).
Тактические моменты комплексного подхода включали в себя терапию панкреатита, индивидуализированный выбор метода операции, учитывающий такие факторы, как наличие и характер осложнений, состояние стенки ПК, патологию со стороны паренхимы и протоковой системы ПЖ, особенности местной анатомии (рисунок).
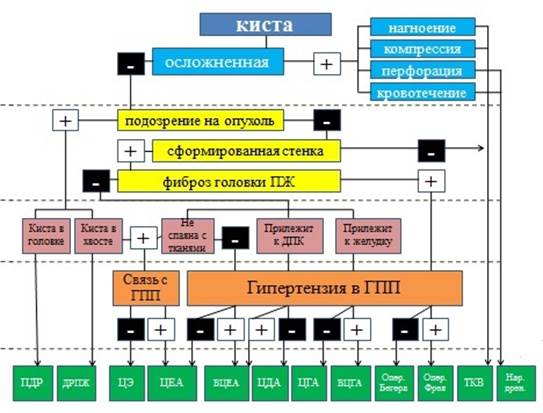
Алгоритм выбора метода операций в группе исследования:
ГПП – главный панкреатический проток; ПДР – панкреатодуоденальная резекция; ДРПЖ – дистальная резекция поджелудочной железы; ЦЕА – цистоеюноанастомоз;
ВЦЕА – вирсунгоцистоеюноанастомоз; ЦДА – цистодуоденоанастомоз;
ЦГА – цистогастроанастомоз; ВЦГА – вирсунгоцистогастроанастомоз;
ТКВ – транскутанные вмешательства
Особенности хирургических аспектов комплексного подхода включали в себя широкое применение операций внутреннего дренирования и резекционных вмешательств, как наиболее эффективных и радикальных методик оперативного лечения. Сочетание интрапанкреатических кист с расширением ГПП требовало их одновременного дренирования, что в группе исследования осуществлялось посредством наложения вирсунгоцистогастрального анастомоза (приоритетная справка № 2016106245). Цистогастральные соустья в обязательном порядке дополняли временным наружным дренированием цистоназогастральным зондом. Дистальную резекцию ПЖ выполняли при левосторонней локализации кист, имеющих рецидивный характер, а также при подозрении на опухоль.
Реабилитационная составляющая комплексного подхода включала продолженную медикаментозную терапию панкреатита, а также физиотерапевтическое лечение, состоящее их двух блоков по 10–12 сеансов каждый. Первый блок включал лазеротерапию (аппарат «Гелиос 01-м») на проекционные поля ПЖ и электрофорез с применением 5 % раствора салицилата натрия, 5 % раствора эпсилон-аминокапроновой кислоты и 2 % раствора новокаина (аппарат «Поток-1»). Второй блок включал применение ультразвука (аппарат «УЗТ-1.01 Ф») и магнитотерапию (аппарат «Полюс-2»).
Отдаленные результаты изучены у 137 пациентов (66,2 %) в сроки от 3 месяцев до 7 лет. Источниками информации служили данные обследований при повторных госпитализациях и результаты анкетирования с применением опросника SF-36 и собственного опросника, детализирующего соcтавляющие качества жизни по симптоматике ХП.
Статистический анализ включал в себя использование методик описательной статистики с расчетом в выборках показателей средней арифметической, медианы, ошибки средней арифметической, среднего квадратического отклонения. Достоверность параметрических данных оценивалась с помощью расчета t-критерия Стьюдента, непараметрических – с применением U-критерия Манна – Уитни. Достоверными считали различия при уровне значимости p<0,05. Значение p указывалось с точностью до двух знаков после запятой.
Результаты исследования и их обсуждение
Из 175 пациентов, получавших терапию панкреатита, для 66 (37,7%) она стала окончательным видом лечения в связи с эффективностью, определяемой по купированию клинической симптоматики, уменьшению размеров кист при динамическом УЗИ. Вопрос о достаточности терапии более строго решался в группе исследования: даже при условии купирования симптоматики при кистах, размерами более 5 см, не имеющих тенденции к регрессу, выставлялись показания к операции. Консервативное лечение оказалось достаточным для 17 пациентов (22,1 %) группы исследования и для 49 (50,0 %) – группы сравнения. Среди больных, пролеченных консервативно (n=66), отдаленные результаты изучены у 41 (62,1 %). Из них 22 пациента (8 в группе исследования и 21 – в группе сравнения) повторно госпитализировались в хирургический стационар с кистами прежних или больших размеров. 8 больных оперированы. Отмечено, что лишь 8 из 14 пациентов группы исследования в отдаленном периоде страдали от рецидивирующего ХП, тогда как в группе сравнения болевой синдром, ассоциированный с ХП, имел место у 21 из 27 больных.
Оперирован 141 пациент: 65 пациентам группы исследования выполнено 73 операции и 76 больным группы сравнения – 77 операций. Информация о видах, количествах выполненных оперативных пособий и их результатах представлена в таблице.
Виды оперативных вмешательств и их результаты (пояснения в тексте)
|
Кол-во, Результа-ты
Вид Операции |
Группа исследования (n=73) |
Группа сравнения (n=77) |
||||||||
|
всего: |
осложнения |
повторные операции |
летальный исход |
рецидив* |
всего: |
осложнения |
повторные операции |
летальный исход |
рецидив* |
|
|
ТКВ |
10 13,7% |
− |
7 9,6% |
− |
_ |
11 14,3% |
3 3,9% |
3 3,9% |
− |
6 7,8% |
|
Наружный дренаж |
24 32,9% |
5 6,8% |
3 4,1% |
1 1,4% |
5 6,8% |
32 41,6% |
10 12,9% |
5 6,5% |
3 3,9% |
10 12,9% |
|
Радикаль-ные |
8 10,9% |
1 1,4% |
− |
− |
− |
8 10,4% |
3 3,9% |
2 2,6% |
1 1,3% |
− |
|
Внутренний дренаж |
29 39,7% |
1 1,4% |
1 1,4% |
1 1,4% |
1 1,4% |
24 31,2% |
3 3,9% |
3 3,9% |
− |
2 2,6% |
|
Непрямые операции |
2 2,7% |
− |
− |
− |
− |
2 2,6% |
− |
− |
− |
− |
|
Итого: |
73 100% |
7 9,6% |
11 15,1% |
2 2,7% |
6 8,2% |
77 100% |
19 24,7% |
13 16,9% |
4 5,2% |
18 23,4% |
|
p |
p=0,01 |
p=0,76 |
p=0,44 |
p=0,01 |
p=0,01 |
p=0,76 |
p=0,44 |
p=0,01 |
||
* Показатели рассчитаны из числа пациентов, обследованных в отдаленном периоде
Такие осложнения кист, как нагноение, перфорация, кровотечение, а также отсутствие сформированной стенки требовали выполнения наружного дренирования. В группе исследования стремились к более широкому применению малоинвазивных вмешательств. Пациентам выполнялись транскутанные вмешательства (ТКВ) – n=10, лапароскопическое дренирование – n=3, операции из мини-доступа – n=3. Из 56 пациентов, перенесших открытые операции наружного дренирования, у 15 (26,8 %) в послеоперационном периоде развились осложнения: кровотечения (n=6, в т.ч. 2 – с летальным исходом), наружные панкреатические свищи (n=5 – закрылись на фоне консервативного лечения), гнойные осложнения (n=2 – потребовали повторных операций), полиорганная недостаточность на фоне панкреонекроза (n=2 – c летальным исходом). В отдаленном периоде у пациентов, перенесших операции наружного дренирования, отмечена наивысшая частота рецидива кисты. Из 10 человек группы исследования, которым по поводу абсцедирования кист выполнены ТКВ, семи пациентам после санации кист и купирования явлений острого воспаления выполнены более радикальные операции (внутреннее дренирование – n=5, дистальная резекция ПЖ – n=2). В группе сравнения ТКВ выполнялись в т.ч. пациентам с неосложненными, сформированными кистами. У 5 из 13 обследованных в отдаленном периоде (от 6 месяцев до 2 лет) выявлен рецидив кисты (все пациенты из группы сравнения).
При выборе метода операции в группе исследования предпочтение отдавалось операциям внутреннего дренирования. В условиях выраженного рубцово-спаечного процесса верхнего этажа брюшной полости на фоне перенесенного панкреонекроза и предшествующих операций, трансгастральный доступ к кисте с последующим наложением цистогастроанастомоза (n=22 из 29 операций внутреннего дренирования) в группе исследования считали наиболее рациональным. В группе сравнения стремились к более широкому применению цистоеюностомии (n=11 из 24 операций внутреннего дренирования), что подчас требовало травматичного и продолжительного висцеролиза. Изучение и сравнение непосредственных результатов цистогастроального и цистоеюнального дренирования не показало отличий по частоте осложнений и потребности в повторных операциях. Одновременное дренирование интрапанкреатических кист и ГПП в группе сравнения выполняли посредством наложения вирсунгоцистоеюноанастомоза (n=5). В условиях сложной местной анатомии операция также требовала продолжительного и травматичного висцеролиза. У одного пациента в раннем послеоперационном периоде имело место кровотечение из зоны анастомоза, потребовавшее релапаротомии, снятия анастомоза и формирования наружного панкреатического свища. В группе исследования одновременное дренирование кисты и ГПП производили посредством наложения вирсунгоцистогастрального анастомоза (по типу «бок в бок» или трансгастрально), что позволило уменьшить травматичность и достоверно сократить время операции (с 137,0±8,7 до 90,0±5,4 минут – p=0,04). Заведение за зону анастомоза аборального конца назогастрального зонда позволило дополнительно осуществить временное наружное дренирование с целью декомпрессии, рентгенологического контроля за сокращением полости кисты и контроля за возможным кровотечением. Среди 4 больных, перенесших данный вид вмешательства, осложнений не было. Цистодуоденальные соустья сформированы четырем больным, у двух из них (пациенты группы сравнения) имели место осложнения, потребовавшие реопераций.
Среди радикальных вмешательств выполнялись цистэктомии (n=3) и дистальная резекция ПЖ (в т.ч. спленосохраняющая) – n=13. Последнюю считали показанной при левосторонней локализации кист, имеющих рецидивный характер. В группе сравнения было 3 осложнения: формирование наружного панкреатического свища (закрылся самостоятельно), развитие поддиафрагмального абсцесса (потребовал повторной операции) и кровотечение в раннем послеоперационном периоде (летальный исход). Отдаленные результаты изучены у 9 из 16 прооперированных: рецидивов кист не отмечено.
К непрямым операциям отнесены: холецистэктомия с дренированием холедоха (n=2), эндоскопическая папиллосфинктеротомия (n=1), холедохоеюностомия (n=1).
Пациентам группы исследования с момента начала энтерального питания на фоне продолженной интенсивной терапии панкреатита последовательно проводилось комплексное физиотерапевтическое лечение. По выписке из стационара, начатый курс лечения был продолжен амбулаторно. Сравнение непосредственных результатов показало, что у больных группы исследования, получавших комплексное лечение, в среднем к 5–7 суткам послеоперационного периода удавалось добиться стойкого регресса болевого синдрома и диспепсии, а также нормализации лабораторных показателей (уровня лейкоцитов, билирубина, трансаминаз, общего белка). В группе сравнения подобные результаты достигались в среднем к 12–15 суткам (p=0,04).
Изучив отдаленные результаты у 42 из 65 оперированных в группе исследования и у 54 из 76 пациентов группы сравнения, было отмечено, что пациенты из группы исследования, получавшие комплексное лечение, достоверно реже страдали от болевого синдрома, ассоциированного с прогрессированием ХП. Именно персистирующий болевой синдром был главным фактором, влияющим на качество жизни пациентов. Анализ результатов анкетирования показал, что по сравнению с группой контроля пациенты группы исследования имели лучшие показатели качества жизни по критериям выраженности болевого синдрома (p=0,03), ролевого функционирования, обусловленного физическим состоянием (p=0,03), и психического здоровья (p=0,04). Достоверными оказались различия и в частоте послеоперационного рецидива кист: 8,2 % в группе исследования и 23,4 % в группе сравнения (p=0,01).
Выводы
Определяя тактику лечения больных с ППЖ, необходимо рассматривать кисты в неразрывной связи с основным заболеванием – острым и ХП. Терапия панкреатита – неотъемлемая составляющая комплексного подхода к лечению, должна проводиться во всех случаях, не требующих экстренной операции. Однако ее роль как самостоятельного и достаточного метода лечения представляется сомнительной ввиду высокой частоты рецидива кисты, опасности развития осложнений, прогрессирования ХП. Консервативное лечение наиболее эффективно при кистах малого размера, проксимальной локализации. Отсутствие эффекта от терапии (купирование симптоматики, уменьшение размера кист) не умаляет ее значения в качестве этапа предоперационной подготовки. Определяя выбор предстоящей операции, необходимо учитывать не только характеристики самой кисты, но и состояние паренхимы ПЖ, ГПП, патологию со стороны желчного пузыря и внепеченочных желчевыводящих путей, особенности местной анатомии. Применение одной-двух «излюбленных» оперативных методик едва ли может отвечать поставленной задаче, и лишь применение по соответствующим показаниям всего арсенала операций в сочетании с комплексным, многокомпонентным лечением панкреатита в послеоперационном периоде может быть путем к улучшению непосредственных и отдаленных результатов.



