Представлено клиническое наблюдение оперативного лечения болезни Левена у девочки 13 лет. В течение 8 мес. после прямой травмы коленного сустава пациентку беспокоили периодические боли в коленном суставе при ходьбе. Непосредственно после травмы на R-грамме коленного сустава без патологии. По данным МРТ выставлен импрессионный перелом надколенника, посттравматический лигаментит наружной коллатеральной связки. В лечении иммобилизация гипсовым лонгетом, ограничение физических нагрузок, курс физиолечения, массажа спины и нижних конечностей, ЛФК. "Блоков" коленного сустава в анамнезе не отмечено. В динамике боли возобновились спустя 2 мес. после курса консервативного лечения. На контрольной рентгенограмме коленного сустава в двух стандартных и в аксиальной проекциях без патологии. По данным МРТ контроля через 8 мес. после травмы коленного сустава выявлена фрагментация внутреннего контура надколенника. Выполнена лечебно-диагностическая артроскопия коленного сустава. Выявлено повреждение суставной поверхности надколенника в виде разволокнения с множественными фрагментами, свободное тело сустава. Произведено удаление свободного тела коленного сустава и фрагментов хряща надколенника, шейвирование. На контрольных осмотрах в сроки 2 мес., 6 мес., 12 мес. отмечалась положительная динамика: боли в суставе не беспокоили, объём движений полный с нагрузкой без ограничений. Отмечено, что травма коленного сустава могла стать пусковым фактором рассекающего остеохондрита у данного пациента, а консервативные методы лечения не всегда приносят положительный эффект на ранних этапах заболевания даже в детском возрасте.
Клиническийслучай: Девочка Арина К., 13 лет поступила в травмотолого-ортопедическое отделение БУЗОО ГДКБ№3 г. Омска в связи с длительно беспокоящими болями в левом коленном суставе. Из анамнеза известно, что 8 мес. назад произошла прямая травма коленного сустава - падение на коленный сустав на катке. После травмы появились боли в коленном суставе при ходьбе. Обратилась в травмпункт по месту жительства, где выполнена R-графия левого коленного сустава. Рентгенограмма левого коленного сустава от 19.01.14г. (рис.1): Костно-травматической патологии не выявлено.
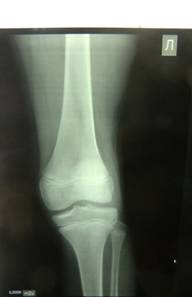
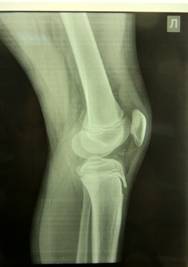
Рис.1. Рентгенограмма левого коленного сустава в 2-х стандартных проекциях. Костно-травматической патологии не выявлено
Проведено МРТ левого коленного сустава. По данным МРТ от 21.01.14г. (рис.2): импрессионный перелом надколенника, посттравматический лигаментит наружной коллатеральной связки, дегенеративное повреждение внутреннего мениска.
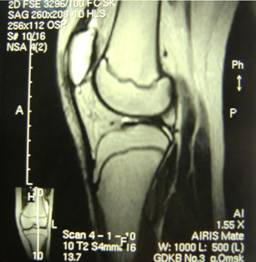
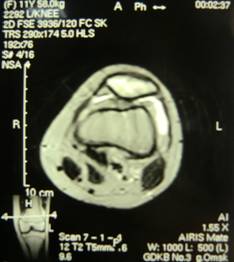
Рис.2. МРТ левого коленного сустава. МР-признаки импрессионного перелома надколенника, посттравматического лигаментита наружной коллатеральной связки, дегенеративного повреждения внутреннего мениска
Выставлен диагноз: Ушиб, гемартроз, импрессионный перелом надколенника левого коленного сустава. В лечении проводилась иммобилизация гипсовым лонгетом от ягодичной складки до кончиков пальцев в течение 4 недель, ограничение физических нагрузок на 3 мес., курс физиолечения в объёме парафино-озокеритовых аппликаций и УВЧ на левый коленный сустав, компрессы с мазью Вишневского, курс массажа спины и нижних конечностей с последующим ЛФК. По окончании лечения отмечалась положительная динамика. Боли в коленном суставе прошли. Нагрузку переносила в полном объёме. Спустя 2 мес. после травмы ребёнка стали беспокоить периодические боли в коленном суставе. Отмечалось, что боли возникали чаще после нагрузок, но периодически наблюдались и в покое. "Блоков" коленного сустава в анамнезе не отмечено. Спустя 8 мес. после травмы появился отёк сустава, в связи с чем обратились в приёмное отделение БУЗОО ГДКБ №3. При поступлении состояние удовлетворительное. Соматический статус без особенностей. Локальный статус: целостность кожных покровов не нарушена, сустав увеличен в объёме + 0.2 см, симптом "баллотации надколенника" отрицательный, симптомы повреждения связок отрицательные, симптомы повреждения менисков расценены как сомнительные по медиальному мениску. Отмечалась умеренная болезненность в проекции надколенника в положении максимального сгибания коленного сустава. Симптом Вильсона отрицательный. Ребёнок госпитализирован в травматолого-ортопедическое отделение БУЗОО ГДКБ №3. Выполнена рентгенография коленного сустава в двух стандартных и в аксиальной проекциях. Рентгенограмма от 16.09.14г. (рис.3): Костно-травматической патологии не выявлено.
Рис.3. Рентгенограмма левого коленного сустава в аксиальной проекции. Костно-травматической патологии не выявлено
Проведена МРТ. По данным МРТ коленного сустава от 17.09.14г. (рис.4) выявлена фрагментация внутреннего контура надколенника.
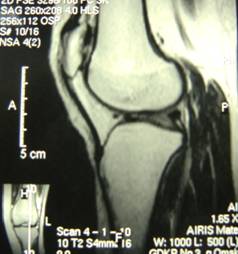
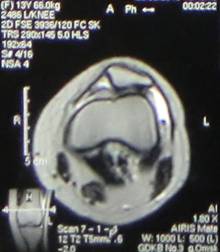
Рис. 4. МРТ левого коленного сустава. МР-признаки фрагментации внутреннего контура надколенника
В связи с длительно существующими болями, данными МРТ и отсутствием положительного эффекта от консервативного лечения выполнена лечебно-диагностическая артроскопия левого коленного сустава.
Дооперационныйдиагноз: Болезнь Левена левого надколенника?
Артроскопия левого коленного сустава 19.09.14г: После трёхкратной обработки операционного поля раствором антисептика под ингаляционным наркозом после наложения на бедро гемостатического жгута наружным доступом введена оптика в полость коленного сустава. Объём промывания сустава 2,0 л. Выявлен дефект хряща надколенника в виде разволокнённой ниши размерами 1.0х0.8 см с двумя фрагментами 0.2 х 0.5 см. и 0.2х0.3 см в диаметре. Мениски, ПКС, коллатеральные связки – не повреждены. При ревизии в наружном боковом канале выявлено свободное тело сустава (суставная мышь) 0.7х0.7 см. Произведено удаление свободного тела коленного сустава и шейвирование с удалением фрагментов поврежденного участка хряща и прилежащего отдела субхондральной кости до появления "кровяной росы". Швы на кожу. Асептическая повязка. Иммобилизация гипсовым лонгетом от ягодичной складки до кончиков пальцев стопы.
Диагноз после операции: Болезнь Левена левого надколенника. Свободное тело левого коленного сустава.
В послеоперационном периоде проводилась иммобилизация гипсовым лонгетом сроком 4 нед, курсы физиолечения в объёме ПМП№10 и парафино-озокеритовых аппликаций№10. На контрольных осмотрах в сроки 2 мес., 6 мес., 12 мес. отмечалась положительная динамика: боли в суставе не беспокоили, объём движений полный с нагрузкой без ограничений.
Обсуждение
Многие клинические, паталогонатомические, хирургические, и радиологические признаки говорят о механическом патогенезе рассекающего остеохондрита [4]. Сосудистую теорию связывают с эмболией сосудов, питающих ограниченный участок эпифиза [5]. Клиницисты отмечают частые расхождения между хирургическими и рентгенографическими проявлениями данного заболевания, отмечая, что фрагменты, которые рентгенографически кажутся отделенными в дефекте мыщелка, при операции оказываются полностью связанные с нормальным хрящом. Клиническая картина рассекающего остеохондрита характеризуется незначительной выраженностью симптомов на ранних стадиях и отсутствием достоверных проявлений на всём протяжении заболевания, что затрудняет постановку диагноза. Основным методом оперативного лечения, применяемом при рассекающем остеохондрите коленного сустава с начала 30-40-х годов прошлого века, была артротомия коленного сустава с удалением свободных внутрисуставных тел, что, по сути, носило паллиативный характер. В детском же возрасте и вовсе ввиду отсутствия лечения происходил переход ювенильной формы рассекающего остеохондрита коленного сустава в деформирующий артроз коленного сустава с последующим выраженным снижением функции сустава и трудоспособности уже взрослого пациента. Многие авторы при лечении ювенильного рассекающего остеохондрита, выявленного у молодых пациентов с незакрывшимися точками окостенения и открытыми эпифизами всё также отдают предпочтение консервативному лечению заключющемуся в снижении осевой нагрузки на коленный сустав, иммобилизации коленного сустава до 2-х недель, применении нестероидных противовоспалительных средств, хондропротекторов [6].
Применение артроскопической методики оперативного лечения позволяет прицельно и направленно провести вмешательство на очаге остеонекроза с целью его дальнейшей реваскуляризации.
Заключение
Можно предположить, что травма коленного сустава стала пусковым фактором рассекающего остеохондрита у данного пациента, а консервативные методы лечения не всегда приносят положительный эффект даже в детском возрасте и на ранних этапах заболевания.
Рецензенты:Бочарников Е.С., д.м.н., профессор, профессор кафедры детской хирургии ГБОУ ВПО ОмГМА, г.Омск;
Чернышев А.К., д.м.н., профессор, профессор кафедры детской хирургии ГБОУ ВПО ОмГМА, г.Омск.



