Аноксический приступ или пароксизм – острое и внезапное преходящее проявление признаков нарушения функционирования органов и систем из-за отсутствия кислорода в органах и тканях, реализуемое церебральными механизмами [4]. Аноксический, изначально неэпилептический, пароксизм может провоцировать эпилептический компонент, формируя комбинированный аноксически-эпилептический приступ [3]. В спектре видов аноксических приступов чаще встречаются аноксиишемические и рефлекторные приступы с риском появления судорог.
Патогенетической основой аноксического приступа является развитие острой и внезапной гипоксии головного мозга, его гиперкапнии и ацидоза, в результате которого прогрессирует отёк, развиваются диффузные дисгемические расстройства с вариабельным риском кровоизлияния/ишемии вещества головного мозга. Принципиально следует отличать аноксию от гипоксии, последняя из которых характеризуется наличием кислорода, но в то же время его недостатком для полноценного функционирования органов. Потому гипоксия происходит гораздо чаще, чем аноксия.
Детский возраст характеризуется лёгкостью нарушений гомеостатического равновесия под воздействием патологических, эндогенных и экзогенных факторов; структурной и функциональной незрелостью головного мозга, последствиями перинатального поражения головного мозга.
Сведения о частоте аноксических приступов при ЛОР-патологии у детей являются крайне неполными, что объясняется отсутствием консолидированности специалистов, отсутствием классификации церебральных пароксизмов у детей в детской неврологии [1]. При этом частота аноксических приступов превалирует над частотой эпилепсии у детей, формируя наибольшую диагностическую группу [2].
Большинство случаев аноксических приступов входят в компетенцию терапевтической коррекции неврологов и выходят за рамки рассмотрения вопроса оториноларингологами. Однако именно специалистам-оториноларингологам зачастую доступны методы диагностики и лечения причин аноксического приступа у детей. Более того, пациенты детского возраста с аноксическими приступами зачастую и безрезультативно получают антиконвульсантную терапию при отсутствии доказанности эпилептической этиологии приступа. Трудности определения этиологии аноксического приступа при проведении дифференциальной диагностики актуализируют вопрос [5].
Цель – продемонстрировать особенности клинического течения хронического аденоидита с гипертрофией глоточной миндалины и эффективное тактическое диагностико-лечебное решение при развитии осложнения.
Клинический случай 1.
Приводим сведения из амбулаторной карты пациентки М., 2003 года рождения, жительницы города, обратившейся в Неврологический центр эпилептологии, нейрогенетики и исследования мозга Университетской клиники ГБОУ ВПО «Красноярский государственный медицинский университет имени В.Ф. Войно-Ясенецкого» в апреле 2014 года.
Жалобы (со слов пациентки и её матери) на громкий храп и внезапные эпизоды звучного «захлёбывания» во время дневного и ночного сна в положении «лёжа на спине», с ощущением «бульканья» в задних отделах носо- и ротоглотки, без самопросыпания, формирующие остановки дыхания во сне со слов близких, на дневную сонливость.
Жалобы предъявляет в течение последних 2–3-х лет. Связывает с последствиями недостаточного носового дыхания, усугубляющегося во время сна, обуславливающее храп. Во время описываемых эпизодов отмечается выраженная синюшность кожных покровов и потеря сознания без судорог. Родители неоднократно ситуационно действуют интуитивно – насильственно раскрывают рот путём нажатия на нижнюю челюсть. После эпизодов девочка вялая, отмечается однократная рвота. Частота эпизодов – 1 раз в месяц. В течение последних 6 месяцев частота приступов наросла до 1 раза в неделю, с утрированной продолжительность от 30 секунд до 3 мин. Последний эпизод длительностью 2–3 минуты у девочки констатирован в апреле 2014 года при засыпании на заднем сиденье автомобиля во время длительной поездки, накануне приёма. Медицинская помощь по месту жительства была педиатрического, неврологического профиля, чаще симптоматической.
Из анамнеза жизни известно, что ранее при наличии симптоматики храпа в условиях межрайонной больницы девочка в возрасте 4-х лет перенесла классическую аденотомию, после которой со слов мамы не было отчётливого улучшения в отношении восстановления свободного носового дыхания и сопения/храпа, по поводу которых выполнялось оперативное вмешательство. Через 2 года после вмешательства отмечалась рецидивирующая значимая выраженность вышеуказанных признаков. Травмы ЛОР-органов отрицает. Перенесенные заболевания – острые респираторные вирусные инфекции в форме ринофарингита, с повышением температуры тела до 39 0С, купирующиеся в течение до 7 суток, с частым применением системных антибактериальных препаратов при нерациональном их назначении, с осложнениями в форме отита без гноетечения, с субъективным сохранением функции слуха. Герпесные и герпетиформные заболевания отрицает. Аллергологический личный и семейный анамнез достоверно не отягощён на основании катамнеза, скарификационных проб, маркёров.
При обращении в Университетскую клинику отмечено, что ребенок правильного телосложения, удовлетворительного питания. Данные соматического статуса соответствуют норме.
Осмотрена оториноларингологом. В ЛОР-статусе: наружный нос правильной формы. Дыхание через нос на момент осмотра умеренно затруднено, при форсированной нагрузке выраженный турбулентный поток на вдохе и на выдохе с ощущением клапанного механизма на выдохе. Миофасциальное напряжение в супраорбитальной области справа и слева. Перегородка носа по средней линии. Слизистая оболочка полости носа розовая, чистая. Нижние носовые раковины в увеличенном объёме, с синюшностью, хорошо анемизируются на 1/3. Проекции околоносовых пазух при пальпации безболезненны. Носо-слёзный канал проходим. При пальцевом исследовании носоглотки – аденоидные вегетации III степени, эластичной консистенции. При эндоскопическом обследовании носоглотки купол носоглотки частично обтурирован гипертрофированной аденоидной тканью, перекрывающей хоаны на 2/3, но распространяющиеся по направлению к ротоглотке по задней стенке, что позволяет их визуализацию из-под мягкого нёба.
Ушные раковины правильной формы. Наружный слуховой проход AD et AS – серо-жёлтые, несколько втянутые, подвижные, опознавательные пункты прослежены. Заушные области интактны. ШР 6/6 м. РР 6/6 м. Камертональная проба Вебера – без латерализации.
Рот открывает свободно. Рот приоткрыт при дыхании. При проведении аускультативной пробы – попытка самопроизвольно открыть рот из-за недостатка воздушного потока. Зубной ряд на нижней челюсти плотный, признаки инверсии. Слизистая оболочка полости рта – розовая, со слабо выраженной краевой гиперемией передних нёбных дужек. Слизистая оболочка задней стенки глотки розовая, перифокальная лимфоидная гиперплазия. Нёбные миндалины – II степени за счёт гипертрофии в сагиттальной плоскости, но во фронтальной плоскости достигающие задней стенки глотки, обуславливая обтурацию ротоглотки на данном уровне, лакуны – локально скудный казеозный детрит. Признаки Гизе, Зака, Преображенского – положительные.
Голос с назализацией и придыхательной постановкой голоса. При пальпации гортань подвижна в физиологическом пределе. При непрямой ларингоскопии: надгортанник правильной формы, розовый. Истинные голосовые складки серые, симметрично подвижные. Размер голосовой щели достаточен для самостоятельного дыхания. Грушевидные синусы и подскладочное пространство свободны.
Зачелюстные, передне-, задне-шейные лимфоузлы 10,0×15,0 мм, эластичные, чувствительные при пальпации, с однородной структурой, подвижные, безболезненные.
На основании оториноларингологического обследования верифицирован основной диагноз: хронический аденоидит, гнойная форма, прогредиентное течение; гипертрофия глоточной миндалины III cтепени, рецидив; хронический тонзиллит, компенсированная форма.
Девочка консультирована неврологом и сомнологом с определением профиля обследования.
Результаты полисомнографии и заключение от 29.04.2014 г.: Синдром смешанного апноэ сна (индекс апноэ/гипопноэ – 1,4 в час (норма до 1 /час)). Общее количество эпизодов дыхательных нарушений – 9, из них – 6 эпизодов обструктивного апноэ с максимальной продолжительностью до 44 сек, 3 эпизода смешанного апноэ с максимальной продолжительностью до 15 секунд. Эпизоды нарушения дыхания сопровождались снижением уровня сатурации (минимально до 93 %) (рисунок 1).
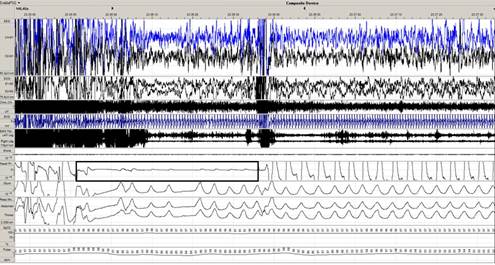
Рис.1. Патологический паттерн полисомнографии с использованием диагностического оборудования Embla ResMed (Австралия), проведенного пациентке М., 11 лет (в прямоугольнике – выделена зона обструктивного апноэ длительностью до 44 секунд)
Храп регистрировался в течение 18 % времени исследования. Констатирована инсомния с нарушением стадийности и продолжительности стадий сна (увеличение поверхностных стадий сна, с сокращением продолжительности 3–4 стадий фазы медленного сна и фазы быстрого сна). Вторичный синдром беспокойных ног лёгкой степени. Индекс синдрома периодических движений конечностей (СПДК) – 10,4/час.
Кардиогенные параметры: синусовая аритмия на фоне респираторных нарушений со средней частотой сердечных сокращений (ЧСС) – 89 уд/в минуту. Минимальная ЧСС – 54 уд/в минуту, максимальная ЧСС – 108 уд/в минуту.
Магнитно-резонансная томограмма головного мозга (1,5 Тесла) в режиме 3D визуализации от 28.04.2014 г.: демонстрирует выраженную гипертрофию глоточной миндалины III степени в носоглотке, которая значимо и полностью обтурирует просвет на уровне носо- и ротоглотки (рисунок 2).
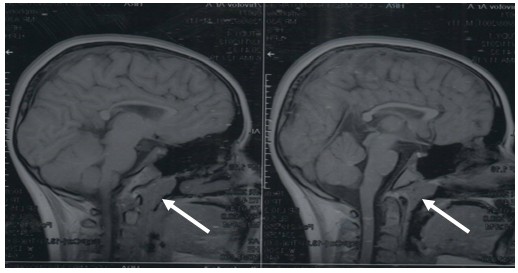
Рис.2. Магнитно-резонансная томограмма в сагитальной проекции.
Гипертрофия глоточной миндалины III степени у пациентки М., 11 лет (показано стрелкой)
Видео-электроэнцефалография-мониторинг (длительность 3 часа): в состоянии пассивного бодрствования при проведении нагрузочных проб в стадиях фазы медленного сна зарегистрирована интериктальная условно-эпилептиформная активность в правой лобно-центральной области (рисунок 3).
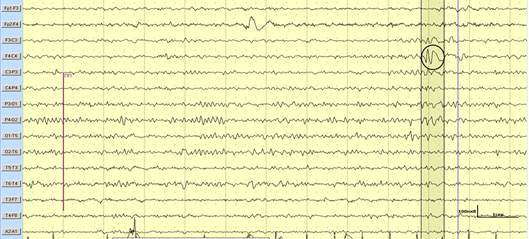
Рис.3. Фрагмент видео-ЭЭГ-мониторинга пациентки М. при первичном обследовании (в прямоугольнике – выделен паттерн интериктальной условно-эпилептиформной активности в правой лобно-центральной области; в круге – после фотостимуляции 16 Гц зарегистрирована внезапная одиночная вспышка типичных комплексов «острая-медленная волна 3,5 Гц» в правых лобно-центральных отведениях амплитудой до 120 мкВ продолжительностью 0,5 сек с тенденцией к латерализации по соименному полушарию)
Девочка повторно консультирована неврологом-эпилептологом. Верифицирован сопутствующий диагноз:
G 47.32 Синдром смешанного апноэ сна средней степени с постаноксическими приступами в анамнезе.
Осложнения: Вторичная инсомния с умеренным нарушением эффективности и структуры ночного сна с увеличением поверхностных стадий сна, с гиперсомнией (с умеренной дневной сонливостью). Нарушение ритма сердца: синусовая аритмия, миграция водителя ритма).
Данных за эпилепсию на момент настоящего исследования недостаточно. Группа риска по формированию хронического параинфекционного лимбического энцефалита.
Принимая во внимание данные клинического осмотра, результаты ЭЭГ-исследования, был исключен эпилептический характер приступов. Рекомендован анализ крови на иммунный статус и нейротропные вирусы.
После проведенного обследования была подтверждена связь частых аноксических приступов с выраженной гипертрофией глоточной миндалины и верифицирован основной оториноларингологический и сопутствующий неврологический диагноз.
Учитывая факт развития сопряжённой неврологической патологии с осложнениями, было показано оперативное вмешательство – аденотомия. Принимая во внимание характер аноксических приступов – с нарушением сердечного ритма, потерю сознания, интериктальную условно-эпилептиформную активность головного мозга, а также факт перенесенной аденотомии, – при выборе технологии оперативного вмешательства и анестезиологического пособия основывались на необходимости минимизации последствий раневого процесса, кровопотери, болевого синдрома, а также сокращения времени оперативного воздействия и анестезии. С представленной точки зрения, решено было применить холодноплазменную аденотомию при соблюдении повышенных требований к качеству общего обезболивания. Срок проведения оперативного вмешательства определялся исключительно сроком проведения дифференциальной диагностики для верификации диагноза и проведения стандартного предоперационного обследования. В нашем клиническом случае он составил 14 суток.
Оперативное вмешательство проведено в условиях операционной ООО «Клиника новых технологий» (хирургического стационара). У данной категории больных мы исключали проконвульсанты (галогеносодержащие анестетики, миорелаксанты и т. д.), а также стремились избежать повышения тропности сердечной мышцы к катехоламинам. В указанных условиях противопоказаний проведена премедикация за 30 мин до операции с применением М-холинолитиков, антигистаминных препаратов, а также атарактиков в возрастных дозировках. Венепункция выполнялась катетером 24G. Препаратом выбора для индукции считали пропофол (диприван) 1 % 2 мг/кг массы тела. Была установлена ларингеальная маска № 2.5. Вспомогательная искусственная вентиляция лёгких – мешком аппарата «Narcomed 2A» (Draeger, США) в потоке N2O + O2 = 1:1. Поддержание анестезии – пропофол (диприван) 8–10 мг/кг/час. В результате удалось, как сократить время пробуждения пациента, так и исключить негативные последствия интубации трахеи, коллаптоидные и седативные реакции, остаточную релаксацию, восстановить ясное сознание.
Интраоперационный мониторинг предусматривал контроль параметров: сатурации кислорода (SpO2), капнометрии (EtCO2), неинвазивного измерения кровяного давления (NIBP – неинвазивное измерение кровяного давления, с англ.), электрокардиограммы, мониторинга биспектрального индекса (BIS-мониторинг), обеспечивающего прямое измерение эффекта общей анестезии и седации головного мозга на основе непрерывно регистрируемой электроэнцефалографии.
Холодноплазменная аденотомия была выполнена с помощью электрохирургического аппарата «COBLATOR II» («ArthroCare», США). Оперативное вмешательство проводили под контролем эндоскопа 70° («Азимут Мед Групп», Россия), соединенного с эндовидеосистемой «Striker», с использованием роторасширителя. Этот оперативный доступ обеспечивал исчерпывающий визуальный контроль носоглотки и не ограничивал возможности манипуляций активным электродом. Мы использовали электрод EVAC 70 XTRA. В момент коблации между металлическими нитями на рабочей поверхности электрода возникала разница электрических потенциалов. В постоянном потоке физиологического раствора образовывался плазменный разряд, причем температура рабочей поверхности не превышала 45–60 0С. Плазменный разряд контролируемо разрушал структуру тканей на молекулярном уровне, а продукты распада – углекислый газ, вода, низкомолекулярные продукты – удалялись в аспирационную трубку наконечника. Так как у аппарата «COBLATOR II» предусмотрены режимы работы “резание” и “коагуляция”, то во время эндоскопического удаления аденоидных вегетаций мы сначала отрезали мобилизованную ткань, а затем коагулировали поверхность ниши носоглотки до состояния надежной остановки кровотечения путём мягкого термического воздействия, при котором температура не превышала 85 °С.
В целом, длительность анестезии в продемонстрированном случае составила 26 минут. Пациентка была переведена в палату постнаркозного пробуждения. Сознание восстановилось к 20 минуте. Методика проведения анестезии позволила минимизировать возможность развития аноксических приступов после оперативного вмешательства. Методика оперативного вмешательства позволила избежать риска кровотечения, выраженного болевого синдрома, значимое сокращение площади и глубины раневого процесса.
В послеоперационном периоде согласована необходимость и начата нейрометаболическая терапия, коррекция электролитных нарушений. После холодно-плазменной аденотомии, несмотря на сохранения приступов беспокойства, аноксических приступов зарегистрировано не было (на дату публикации статьи длительность составила 1 год 4 месяца). Контроль кардиореспираторного мониторинга через 4 месяца после оперативного лечения продемонстрировал соответствие и согласованность функциональных параметров клиническим рекомендациям нормы (рисунок 4).
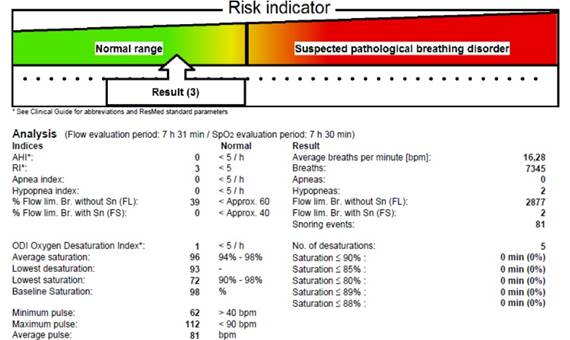
Рис. 4. Протокол полисомнографического исследования пациентки М. при повторном обследовании с индикацией отсутствия риска патологических респираторных событий (установлен курсор индикатора-стрелки в нормальном диапазоне слева)
В настоящий момент самочувствие ребёнка хорошее, прием препаратов прекращен, уровень сатурации крови нормализовался. Рекомендовано диспансерное наблюдение в течение 2 лет.
Заключение. Настоящее клиническое наблюдение демонстрирует не типичное течение основного, сопутствующего заболеваний и развитие осложнения, а также тактическое диагностическое и терапевтическое междисциплинарное решение проблемы. Показана очевидность назальной обструкции, обусловленной гипертрофией глоточной миндалины, рецидивирующее течение, манифестация с влиянием на метаболический процесс оксигенации. Вовлечение нервной системы с частыми приступами потери сознания, сопровождавшимися цианозом, протекавшими без судорог, но с интериктальной условно-эпилептиформной активностью потребовало проведения полного клинического обследования, что исключило у пациентки М. эпилептический характер пароксизмов (исключение клинико-электро-анатомического диагноза эпилепсии).
Полисомнографическое исследование позволило выявить синхронность неврологических, кардиологических, метаболических нарушений в момент патологического респираторного события, обструкционного генеза. В представленном клиническом случае эффективность холодноплазменной аденотомии подтверждена полной элиминацией аноксических приступов, которые следует расценивать как жизнеугрожающие.
Детям с аноксическими приступами необходимо проводить комплексное обследование, включающее осмотр оториноларинголога, невролога, сомнолога, магнитно-резонансную томографию головного мозга по программе эпилепсии, полисомнографию или стандартную электрокардиографию, видео-ЭЭГ-мониторинг. Выявление синхронизации патологических обструкционных респираторных и неврологических нарушений следует рассматривать как показание к аденотомии у детей.
Рецензенты:
Дмитренко Д.В., д.м.н., доцент, ГБОУ ВПО «Красноярский государственный медицинский университет имени проф. В. Ф. Войно-Ясенецкого» Министерства здравоохранения Российской Федерации, г. Красноярск;
Грицан А.И., д.м.н., профессор, ГБОУ ВПО «Красноярский государственный медицинский университет имени проф. В. Ф. Войно-Ясенецкого» Министерства здравоохранения Российской Федерации, г. Красноярск.



