Послеоперационная боль является комплексным ответом на травму тканей во время операции. Выраженный послеоперационный болевой синдром увеличивает вероятность послеоперационных осложнений и удлиняет сроки выздоровления и последующей реабилитации пациента. Купирование послеоперационной боли является одним из неотъемлемых прав пациента.
Интенсивность послеоперационной боли обусловлена не только объемом повреждения и последующим асептическим или гнойным воспалением тканей в области операционной раны, но и порогом возбуждения болевых нейронов в центральной нервной системе, а также рядом психологических факторов [3, 4].
Боль, связанная с непосредственным повреждением тканей во время операции, локализуется в области раны и проходит по мере отграничения зоны некроза и формирования грануляционной ткани. Помимо этого, травматическое повреждение нервных окончаний приводит к чрезмерной патологической импульсации, в результате происходит перевозбуждение нервных клеток задних рогов спинного мозга и возникает явление, которое носит название центральной сенситизации или вторичной гиперальгезии [3]. В результате даже неболевые стимулы в течение нескольких дней после операции могут восприниматься как болевые или неприятные. При этом зона вторичной гипералгезии располагается не только вокруг зоны повреждения, но и на удалении от нее. Данный процесс происходит на протяжении 12-18 часов, что, в значительном проценте случаев, обусловливает усиление интенсивности послеоперационных болевых ощущений ко 2-м суткам после операции [3]
Болевой синдром у человека неотделим от деятельности коры головного мозга, поэтому восприятие болевого синдрома всегда субъективно и зависит от психологических особенностей личности, а также сопутствующего состояния стресса и тревоги [4]. Восприятие боли пациентом и уровень удовлетворенности лечением зависит не только от интенсивности болей, но и в значительной степени от уверенности в том, что им оказывают надлежащую медицинскую помощь в достаточном объеме.
Введение малоинвазивных методик лечения значительно снизило травму тканей и интенсивность боли как во время операции, так и после нее, однако она все еще может быть достаточно интенсивной [5, 6]. Так боль после лапароскопических операций обладает достаточно специфической локализацией и характеризуется как «постлапароскопический болевой синдром». Боль возникает в местах введения троакаров, а также вследствие интраабдоминальной травмы и быстрого растяжения брюшины с травматической тракцией кровеносных сосудов и нервов, раздражением диафрагмального нерва и выбросом воспалительных медиаторов [6].
Острый тяжелый панкреатит – является частым хирургическим заболеванием, сопровождающимся высокой летальностью и частотой инвалидизации пациентов. Перспективным направлением лечения при гнойно-некротических осложнениях острого тяжелого панкреатита являются малоинвазивные вмешательства в объеме санационных лапароскопий, бурсооментоскопий и ретроперитонеоскопий, которые приводят к значительному увеличению числа благоприятных исходов, снижению числа послеоперационных осложнений [1, 2]. Однако характеристики болевого синдрома при данной виде операций в литературе освещены мало.
Целью данного исследования явилось изучение интенсивности послеоперационного болевого синдрома и болевого синдрома во время манипуляций у больных с острым тяжелым панкреатитом с зависимости от вида оперативного лечения.
Материалы и методы. В исследование, проведенное на базе НУЗ «Отделенческая больница на ст. Златоуст» ОАО «РЖД» были включены 83 пациента с острым тяжелым панкреатитом, осложненным панкреонекрозом и/или ретроперитонеонекрозом, которым выполнялось оперативное вмешательство с целью дренирования гнойного очага в забрюшенной клетчатке и сальниковой сумке. Оперативное лечение у данной категории пациентов было проведено в двух вариантах: а) в объеме традиционной открытой лапаротомии и люмботомии с программированными санационными реоперациями, дренированием брюшной полости, сальниковой сумки и забрюшинных клетчаточных пространств (группа сравнения, 42 пациента), б) с помощью малоинвазивных вмешательств – лапароскопии, оментобурсоскопии и ретроперитонеоскопии с использованием предложенных нами многоцелевого фенестрированного дренажа и многоканального ретроперитонеоскопа (группа исследования, 41 пациент).
У всех пациентов были собраны данные о сроках и продолжительности назначения больным анальгетиках, а также количестве манипуляций, проведенных под общим обезболиванием. Для оценки степени болезненности проводимых манипуляций мы использовали визуально-аналоговую шкалу (VAS). Больных, находившихся в сознании на 10, 14, 21 и 28 сут после операции просили отметить степень субъективной выраженности болевых ощущений во время манипуляций точкой на градуированной шкале, где 0 баллов соответствовали полному отсутствию боли, а 10 баллов характеризовали бы боль, как нестерпимую. Статистическая обработка полученных данных осуществлялась с использованием критерия Манна - Уитни и критерия χ²
Результаты:
Особенностью выполняемого малоинвазивного лечения является значительное снижение размеров кожной раны, которая является основным источником болевой импульсации. Так же при проведении этапных санаций брюшной полости и забрюшинного пространства инструменты вводятся в рану через предустановленные гильзы в брюшной полости, или предложенный нами специально сконструированный многофункциональный дренаж с имплантом из никелида титана с памятью формы [2], вследствие чего отсутствует прямой контакт инструмента со стенками раны и значительно сокращается болевые ощущения, связанные с развитием центральной сенситизации (рисунок 1).

Рис. 1. Манипуляции в послеоперационном периоде у больных острым тяжелым панкреатитом, осложненным панкреонекрозом и ретропанкреонекрозом. А- гримаса боли на лице больного К. 33года, во время перевязки люмботомной раны, лечение забрюшинной флегмоны проводится традиционным открытым способом (группа сравнения), Б – вид люмботомной раны, С - Фото пациента Ч. 39лет, которому выполняется динамическая санационная бурсооментоскопия с ультразвуковой кавитацией в растворе антисептика, больной непринужденно беседует с врачом, без наркоза и введения обезболивающих препаратов (группа исследования), Д - Видеоретроперитонеоскопия через многофункциональный дренаж
Письменное согласие больных на публикацию фотографий получено
При анализе потребности в анальгетиках и общем обезболивании установлено, что общее количество манипуляций под наркозом в группе сравнения составило 6,31±0,67, в то время как в группе исследований было проведено 3,78±0,37 наркоза на 1 пациента (р=0,003), что практически в два раза ниже, чем при традиционном оперативном лечении.
Доля больных, получающих анальгетики в разные сроки после операции приведена на рисунке 2. Как видно из данных диаграммы, потребность в анальгетиках в группах исследования и сравнения не различалась на 1 и 3 сутки после операции, однако уже к 7 суткам послеоперационного периода наблюдаются достоверные различия между группой исследования и сравнения по этому показателю – доля больных, получавших анальгетики составила 58,5%±7,8% в группе исследования и 92,9%±4,0% в группе сравнения. P<0,001.значительно снижалась (47,2±8,32%), Среди больных, переживших месячный рубеж в группе сравнения продолжали получать анальгетики 57,2±7,7% больных, а в группе исследования – только 9,8±4,7% (различия достоверны, р<0,0001)
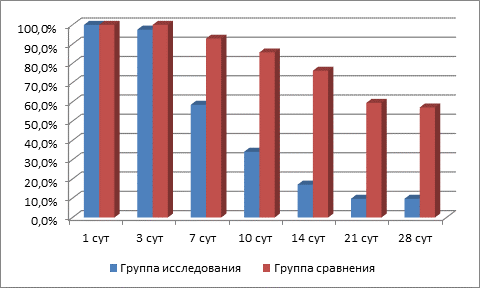
Рис.2. Потребность в анальгетиках в исследуемых группах
Усредненный балл боли по шкале VAS на разные сроки послеоперационного периода приведен на рисунке 3.
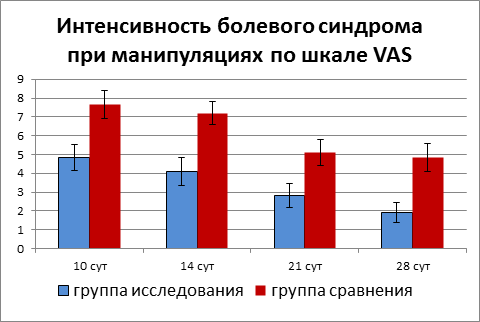
Рис.3. Интенсивность болевого синдрома при манипуляциях по шкале VAS
Как видно из данных рисунка, усредненная оценка боли по шкале VAS в группе сравнения составляет 7,67±0,38 балла, что характеризует боль как сильную и очень сильную. В группе исследования усредненная оценка боли на эти сроки составляет 4,83±0,34, что характеризует боль как переносимую (различия достоверны, p<0.01). К 28 суткам после операции болевой синдром в группе исследования снижается до 1,92±0,28, что соответствует слабым болевым ощущениям, в то время, как в группе сравнения уровень боли во время перевязок составляет 4,82±0,38 баллов по шкале VAS (различия достоверны, p<0,001).
Таким образом, применение малоинвазивных методов лечения со снижением травмы мягких тканей и кожных покровов приводит к значительному снижению числа повторных наркозах и потребности в назначении анальгетиков в послеоперационном периоде. Проведение повторных манипуляций через предлагаемую нами дренажную трубку большого диаметра исключает контакт инструментов со стенками раны и приводит к значительно меньшему болевому синдрому во время последующих перевязок и некрэктомия по сравнению с перевязками при традиционном хирургическом лечении.
Выводы:
1. Использование малоинвазивных технологий в лечении острого тяжелого панкреатита, осложненного панкреонекрозом и ретроперитонеонекрозом позволяет в два раза снизить потребность в общем обезболивании при манипуляциях, а также уменьшить потребность в анальгтиках в послеоперационном периоде.
2. Интенсивность болевого синдрома по шкале ВАШ при транcдренажных некрэктомиях достоверно ниже, чем при традиционном лечении и соответствует слабой и переносимой, в то время, как боль при некрэктомиях через люмботомную рану характеризуется как сильная и очень сильная.
Рецензенты:
Гарбузенко Д.В., д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «ЮуГМУ Минздрава России», г. Челябинск;
Плоткин Л.Л., д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «ЮуГМУ Минздрава России», г. Челябинск.



