Введение
В структуре дегенеративно-дистрофических заболеваний суставов деформирующий остеоартроз коленного сустава встречается у 54,7-69,7% пациентов, при этом поздние стадии заболевания составляют до 75% [2; 4; 5]. Нарушение биомеханической оси нижней конечности на декомпенсированных стадиях заболевания встречается в 64% случаев. В структуре заболеваний коленного сустава некроз мыщелков бедренной и большеберцовой кости занимает от 8 до 22% [1;6; 7]. Терминальная стадия аваскулярного некроза мыщелков большеберцовой кости характеризуется формированием остеонекротических дефектов и потерей костной массы мыщелка, что в 15–20% случаев приводит к выраженной деформации коленного сустава [3]. Для лечения декомпенсированной стадии гонартроза методом выбора является тотальное эндопротезирование коленного сустава с замещением костного дефекта. Костная аутопластика для замещения дефектов мыщелков большеберцовой кости используется хирургами значительно реже в сравнении с другими способами, что обусловлено не только трудным техническим исполнением данного метода, но и отсутствием единых методических рекомендаций как по способам получения аутокости для формирования аутотроансплантатов, так и по способам их фиксации.
Цель исследования
Изучить ближайшие и отдаленные результаты лечения больных гонартрозом декомпенсированной стадии методом тотального эндопротезирования коленного сустава с замещением дефектов мыщелков большеберцовой кости модульными аутотрансплантатами.
Материал и методы исследования
Были проанализированы ближайшие и отдаленные результаты лечения 55 пациентов с деформирующим артрозом коленного сустава, осложненным формированием дефектов мыщелков большеберцовой кости, находившихся на лечении в клинике «РНЦ "ВТО" им. акад. Г.А. Илизарова» в период с 2008 по 2012 г.
Среди пациентов, поступивших на лечение, лиц женского пола было 43 (78,18%), мужского – 12 (21,82%). Возраст больных составил от 38 до 76 лет. Средний возраст соответствовал 63±0,5 года. Клинико-рентгенологическую стадию заболевания устанавливали по классификации Н.С. Косинской (1961). Односторонний гонартроз III ст. был диагностирован у 31 (56,36%) пациента, двусторонний II-III ст. – у 24 (43,64%). В 55 случаях определялся дефект мыщелков большеберцовой кости, из них в пяти (9%) случаях – двусторонний. При поступлении всем пациентам проводилось клиническое, лабораторное и инструментальное обследование. По шкалам Josef & Kaufman и KOOS выполняли балльную оценку функции коленного сустава, способности пациентов к самообслуживанию, выполнению ежедневной бытовой деятельности и физической активности. Полученные результаты сравнивали.
При анализе дооперационных рентгенограмм коленных суставов в 60 случаях определялся дефект мыщелка большеберцовой кости, медиального – в 59 случаях, латерального – в одном. В пяти (8%) случаях определялся дефект внутренних мыщелков большеберцовой кости с двух сторон. Оценку зоны дефекта мыщелков большеберцовой кости выполняли по рентгенограммам пораженного коленного сустава в передне-задней и боковой проекциях. Исследовали высоту и ширину дефектов в сагиттальной и фронтальной плоскостях. Степень поражения мыщелка (С) – процентное отношение ширины дефекта во фронтальной плоскости (dF) к ширине непораженного мыщелка во фронтальной плоскости (DF), рассчитывали по формуле: С = dF / DF × 100%. Значение высоты дефекта во фронтальной плоскости у больных в исследуемой группе было от 14 до 36 мм, в среднем 26±0,5 мм. Степень поражения мыщелка у больных в исследуемой группе варьировала от 62,2 до 100% и в среднем составила 83,5%.
При оценке вида и значения деформации коленных суставов в 58 (96,6%) случаях бедренно-большеберцовый угол имел варусное отклонение. Его значение варьировало от 135 до 175° и в среднем составило 161±2°. Вальгусное отклонение бедренно-большеберцового угла до 160° наблюдалось в одном (1,6%) случае. В одном случае бедренно-большеберцовый угол имел нормальное значение с вальгусным отклонением до 175°.
Техника оперативного вмешательства и послеоперационное ведение пациентов
В качестве анестезиологического пособия во всех случаях применяли спиномозговую анестезию с катетеризацией эпидурального пространства. Во всех случаях на верхнюю треть бедра накладывали манжету пневможгута. После обработки кожи раствором антисептика и драпировки стерильным бельем на операционное поле наклеивали хирургическую пленку. Выполняли продольный срединный разрез кожи в области коленного сустава до 20 см с учетом имеющейся деформации. Медиальным парапателлярным доступом выполняли артротомию коленного сустава. Тщательно выполняли артролиз и мобилизацию мыщелков бедренной и большеберцовой костей. Проводили визуальную оценку дефекта пораженного мыщелка, измеряли его глубину и приблизительную площадь для выбора способа получения аутокости для формирования трансплантата. Обработку суставных концов бедренной и большеберцовой костей выполняли с применением приемов, позволяющих уменьшить время операции и избежать трудоемких манипуляций. Аутокость получали в процессе резекции суставных концов бедренной и большеберцовой костей с применением способов, целью которых являлось получение максимального объема аутокости с требуемыми качественными характеристиками, уже подготовленную для формирования аутотрансплантата требуемой высоты и формы. После окончательной обработки тибиального плато выполняли моделирующую резекцию кости в области дефекта пораженного мыщелка с максимальным сохранением костной массы мыщелка, что обеспечивает условия для надежной фиксации аутотрансплантата и его сращения со стенками и дном ложа трансплантата. Из ранее полученной аутокости по разработанной методике формировали аутотрансплантат необходимой высоты и формы, добиваясь полной конгруэнтности его граней со стенками и дном ложа трансплантата. Для фиксации аутотрансплантатов использовали оригинальные фиксаторы в виде скоб с П-образным профилем, изготовленные в процессе оперативного вмешательства путем двукратного сгибания спицы из нержавеющей стали Ø 1 мм. Длина полок и зубьев скоб, а также количество фиксаторов были индивидуальными в каждом случае и зависели от высоты и площади остаточного дефекта мыщелка после выполнения моделирующей резекции. В дальнейшем приступали к цементированию и окончательной установке компонентов эндопротеза. В течение времени, необходимого для полимеризации костного цемента, конечность удерживали в положении разгибания в коленном суставе 180°. При этом осуществляли умеренную компрессию по оси конечности для лучшей интеграции цемента в костные трабекулы. Одновременно выполняли формирование суставной поверхности надколенника и производили денервацию по его периметру. Расслабляли клапан манжеты пневможгута и выполняли тщательный гемостаз, после чего устанавливали полиэтиленовый суставной вкладыш. Осуществляли вправление голени. Между этапами операции регулярно осуществляли промывание полости сустава изотоническим раствором хлорида натрия общим объемом около 1500 мл. В полость сустава вводили от одной до двух дренажных трубок. Реинфузатор устанавливали по показаниям. В положении разгибания в коленном суставе сухожильное растяжение надколенника в области его верхнего полюса сводили цапкой, определяли функцию коленного сустава. Допустимыми значениями функции коленного сустава считали: сгибание – 90°, разгибание – 180°. Рану ушивали послойно в положении сгибания в коленном суставе 120–130°. Накладывали повязки. Для профилактики тромбоэмболических осложнений выполняли эластическую компрессию обеих нижних конечностей сразу после наложения повязок. Выполняли контрольные рентгенограммы коленного сустава в двух проекциях. Со вторых – третьих суток активизировали всех пациентов, обучали ходьбе при помощи двух костылей. ЛФК оперированного сустава на сгибание и разгибание в щадящем режиме назначали с третьего дня после операции. Контрольную рентгенографию оперированного сустава выполняли после снятия швов. Рекомендовали ходьбу при помощи двух костылей с дозированной нагрузкой на оперированную конечность в течение 1,5-2 месяцев после операции, с постепенным переходом к полной. Пациентам, имевшим двустороннее поражение, рекомендовали ходьбу при помощи двух костылей и использование подбивки под обувь для коррекции разности длины конечностей в течение всего периода реабилитации до выполнения оперативного вмешательства на втором коленном суставе. Контрольные осмотры проводили через 3, 6 и 12 месяцев после операции, в последующем – ежегодно.
Результаты исследования
Общий срок наблюдения составил 4 года. Результаты лечения были изучены у 55 пациентов (60 суставов). За время исследования два пациента (3,3%), которым было выполнено замещение дефекта медиального мыщелка большеберцовой кости, выбыли из наблюдения на отдаленных сроках, в связи с развившейся ранней нестабильностью тибиального компонента эндопротеза на фоне выраженного остеопороза проксимального отдела большеберцовой кости. При этом в одном случае через 6 месяцев после операции была выявлена нестабильность и вальгусное отклонение компонента до 3° в области непораженной части большеберцового плато. На рентгенограммах коленного сустава и во время ревизионного вмешательства отмечалась полная перестройка аутотрансплантата. В зоне контакта «аутотрансплантат – ложе трансплантата» определялась полная консолидация. Плотность кости в области замещенного дефекта была значительно более выраженной, чем в латеральном отделе плато. Определялась кровоточивость поверхности трансплантата. В другом случае через 8 месяцев после операции была выявлена полная нестабильность большеберцового компонента, определялось его варусное отклонение до 5°. На рентгенограммах коленного сустава и во время ревизионного вмешательства отмечался выраженный остеопороз большеберцового плато, снижение высоты аутотрансплантата на 5 мм за счет его сминания компонентом эндопротеза. Плотность кости в области замещения соответствовала плотности кости противоположной части плато. Также определялась кровоточивость поверхности аутотранспланта. В зоне контакта «аутотрансплантат – ложе трансплантата» определялись признаки консолидации. Пациентам было выполнено реэндопротезирование частично-связным эндопротезом коленного сустава. Были устранены деформация и нестабильность сустава, восстановлена амплитуда движений и опороспособность конечности. В дальнейшем пациенты жалоб не предъявляли.
В оставшейся группе ближайшие результаты лечения были изучены у всех пациентов. Отдаленные результаты изучены у 33 (55%) пациентов, из них: более 12 месяцев после операции – у 13, более двух лет – у 18 (32,7%), более трех лет – у двух (3,6%) пациентов.
В 58 случаях отмечали признаки перестройки аутотрансплантатов и консолидацию в зоне «аутотрансплантат – ложе трансплантата». Признаков остеолиза трансплантатов и миграции фиксаторов не наблюдали. Значение кондило-диафизарного угла в области замещенного дефекта на всех сроках наблюдения не отличалось от его значения на контрольных рентгенограммах. При определении бедренно-большеберцового угла в раннем послеоперационном периоде и в последующем трехлетнем наблюдении его значение было нормальным с вальгусным отклонением 7±2°.
Амплитуда движений в коленном суставе до оперативного лечения в среднем составила 78±2° (n=60). В раннем послеоперационном периоде её среднее значение составило 92±2° (n=58). В сроки от 1 до 3 лет среднее значение амплитуды движений составило 108±2° (n=33). В шести случаях (10,3%) на сроках более 12 месяцев после операции наблюдался рецидив сгибательной контрактуры оперированного сустава в среднем до 7°, что связывали с недостаточным объемом функциональной реабилитации пациентов по месту жительства. При оценке результатов лечения по шкале KOOS на дооперационном этапе результаты были неудовлетворительными в 15 (25%) случаях, в 33 – удовлетворительными, в 12 (20%) – хорошими. Через один год после лечения были получены отличные результаты в 13 (24%) случаях, хорошие – в 44. В сроки наблюдения до трех лет отличные результаты наблюдались в 35 (62%) случаях, хорошие в 23. В срок наблюдения более трех лет у всех пациентов результаты были отличными. При балльной оценке результатов по шкале Joseph & Kaufman на дооперационном этапе результаты были неудовлетворительными в 6 (9%) случаях, в 54 – удовлетворительными. Среднее значение составило 37,8 балла (n=60). Через один год после лечения были получены отличные результаты в 52 (90%) случаях, хорошие – в 6 (10%). В сроки наблюдения до трех лет и более - отличные результаты наблюдались во всех случаях наблюдения.
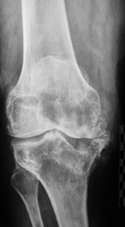
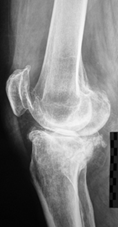
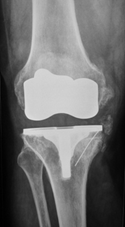
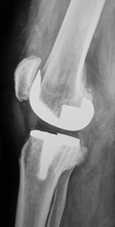
Рисунок 1.
Рентгенограммы правого коленного сустава до и после лечения
Диагноз: правосторонний посттравматический гонартроз III ст. Дефект медиального мыщелка правой большеберцовой кости, глубина 20 мм.
Выполнено эндопротезирование коленного сустава с аутопластикой дефекта медиального мыщелка большеберцовой кости. Аутотрансплантат получен из межмыщелкового опила бедренной кости, высота 12 мм. Фиксация двумя скобами с П-образным профилем.
Выводы
1. Применение костной аутопластики для замещения дефектов мыщелков большеберцовой кости при первичном эндопротезировании коленного сустава:
– является эффективным методом реабилитации больных гонартрозом декомпенсированной стадии, осложненным формированием дефектов мыщелков большеберцовой кости;
– дает возможность восстановить форму и утраченный объем костной ткани пораженного мыщелка, и тем самым создать условия для надежной стабильной фиксации большеберцового компонента эндопротеза, увеличить прогнозируемые сроки его выживаемости, обеспечить более благоприятные условия для возможных ревизионных вмешательств;
– позволяет обеспечить максимальное сохранение костной ткани пораженного мыщелка в сравнении другими способами компенсации дефектов;
– существенно снижает стоимость оперативного лечения в сравнении с применением для замещения дефектов мыщелков модульных блоков, компенсаторов высоты проксимального отдела большеберцовой кости, систем ревизионного эндопротезирования, дополнительного объема костного цемента;
– дает возможность достичь удовлетворительной фронтальной стабильности сустава с суставным вкладышем минимальной высоты.
2. Разработанный алгоритм позволяет уменьшить продолжительность операции и количество трудоемких энергозатратных манипуляций.
3. Разработанные способы моделирующей резекции мыщелка в области дефекта при формировании ложа трансплантата, способы получения аутокости и формирования трансплантатов, способы улучшения внутрикостной микроциркуляции увеличивают вероятность консолидации и полной перестройки аутотрансплантатов.
4. Разработанные способы получения аутокости при резекции суставных концов бедренной и большеберцовой костей дают возможность получить аутокость с требуемыми качественными характеристиками без значимого увеличения продолжительности оперативного вмешательства и выполнения энергозатратных манипуляций.
5. Оригинальные фиксаторы обеспечивают стабильную фиксацию аутотрансплантатов и создают достаточную компрессию.
6. Два случая ранней нестабильности большеберцового компонента эндопротеза в ближайшие сроки изучения, вероятно, были обусловлены выраженной степенью остеопороза проксимального отдела большеберцовой кости. При этом в одном случае аутопластика дефекта мыщелка большеберцовой кости была состоятельной, а плотность кости в области замещенного дефекта существенно превосходила плотность кости контрлатеральной части плато большеберцовой кости. В обоих случаях наблюдалось хорошее кровонаполнение костных трабекул в области замещенного дефекта.
7. Предложенные способы получения аутокости, способ моделирующей резекции в области дефекта мыщелков, способы формирования аутотрансплантатов и оригинальные фиксаторы являются альтернативными и обеспечивают оптимизацию лечения данной категории пациентов методом тотального эндопротезирования коленного сустава. Полученный высокий реабилитационный потенциал лечения больных свидетельствует о необходимости более широкого внедрения разработанных предложений в клиническую практику.
Pецензенты:
Тепленький Михаил Павлович - доктор медицинских наук, заведующий лабораторией патологии суставов, заведующий травматолого-ортопедическим отделением № 9, Федеральное государственное бюджетное учреждение «Российский научный центр "Восстановительная травматология и ортопедия" имени академика Г.А. Илизарова» Минздрава России, г. Курган.
Солдатов Юрий Петрович - доктор медицинских наук, профессор, руководитель учебного отдела, Федеральное государственное бюджетное учреждение «Российский научный центр "Восстановительная травматология и ортопедия" имени академика Г.А. Илизарова» Минздрава России, г. Курган.
Библиографическая ссылка
Рева М.А., Чегуров О.К. РЕЗУЛЬТАТЫ ЛЕЧЕНИЯ БОЛЬНЫХ ГОНАРТРОЗОМ МЕТОДОМ ТОТАЛЬНОГО ЭНДОПРОТЕЗИРОВАНИЯ КОЛЕННОГО СУСТАВА С ПРИМЕНЕНИЕМ КОСТНОЙ АУТОПЛАСТИКИ // Современные проблемы науки и образования. 2013. № 2. ;URL: https://science-education.ru/ru/article/view?id=9015 (дата обращения: 07.03.2026).



