Ишемическая болезнь сердца (ИБС) по-прежнему является одной из актуальных проблем современного здравоохранения. В материалах ВОЗ ИБС сравнивают с эпидемией текущего времени, учитывая ее лидирующее место в общей структуре причин смертности. Клиническая картина ишемической болезни сердца представлена периодами обострения, которые обозначаются термином «острый коронарный синдром» (ОКС), и стабильного течения заболевания, проявляющегося стабильной стенокардией и хронической сердечной недостаточностью. Понятие «ОКС» включает в себя широкий спектр клинических признаков или симптомов, позволяющих заподозрить инфаркт миокарда (ИМ) или нестабильную стенокардию [1].
Классический вариант инфаркта миокарда, сопровождающийся ангинозными болями в области сердца и за грудиной, с типичной иррадиацией под левую лопатку, в нижнюю челюсть, левую руку, обычно не представляет трудностей в диагностике. Однако в 25 процентах случаев заболевание протекает нетипично, с различной клинической симптоматикой, зачастую нехарактерной для сердечно-сосудистой патологии. В этом случае своевременная диагностика атипичной формы ИМ позволяет не упустить время для эффективного вмешательства и определяет прогноз для жизни больного [2]. Клинические проявления, наблюдающиеся при атипичном течении ИМ, могут быть крайне вариабельны. Характеристики болевого синдрома зачастую полностью отличаются от болей, присущих ИМ. Это касается характера и локализации болей, а также причин их возникновения. В ряде случаев боль отсутствует, заболевание протекает бессимптомно и перенесенный в прошлом инфаркт выявляется случайно, чаще при электрокардиографическом исследовании. В некоторых случаях в клинической картине преобладают признаки, характерные для других заболеваний. В зависимости от доминирующей симптоматики у пациентов с атипично развивающимся ИМ выделяют следующие варианты: астматический, абдоминальный, аритмический, цереброваскулярный, а также малосимптомную или безболевую форму [1; 2].
В 20% случаев атипичного течения ИМ встречается астматический вариант, который проявляется симптомами, обусловленными острой левожелудочковой недостаточностью с развивающимся приступом сердечной астмы вплоть до отёка лёгких. При этом может наблюдаться появление и прогрессирование симптомов хронической сердечной недостаточности. Больные предъявляют жалобы на сухой кашель в покое и при физической нагрузке, при отеке легких кашель с пенистой мокротой, одышку, усиливающуюся в положении лежа, учащенное сердцебиение, увеличение отеков нижних конечностей, общую слабость. Для дифференциальной диагностики с заболеваниями дыхательной системы целесообразно выполнить компьютерную томографию органов грудной клетки. У 1% больных с атипичным вариантом ИМ встречается абдоминальная форма, обусловленная задне-диафрагмальной локализацией инфаркта и клинически имитирующая острое заболевание желудочно-кишечного тракта. Боли могут возникать в различных отделах живота, что требует проведения дифференциальной диагностики с острым холециститом, острым панкреатитом, язвенной болезнью желудка и двенадцатиперстной кишки и другой хирургической патологией. При осмотре отмечается болезненность при пальпации живота, иногда с симптомами раздражения брюшины. Кроме этого, у некоторых больных наблюдается диспептический синдром с тошнотой, рвотой, диареей и метеоризмом. Сочетание болевого синдрома с диспептическими расстройствами, а в ряде случаев и с повышенной температурой тела, требует исключения инфекционного заболевания. В комплекс диагностических методов исследования необходимо включить УЗИ органов брюшной полости и почек, фиброгастродуоденоскопию [2].
Цереброваскулярный вариант инфаркта, развивающийся вследствие нарушения системного и регионарного (церебрального) кровообращения, встречается в 1–1,5% случаев. Клинически при этой форме могут наблюдаться головные боли, тошнота, рвота, головокружение, шум в ушах, нарушение координации, парестезии, парезы, нарушение зрения, речи, глотания, в некоторых случаях потеря сознания. С целью дифференциальной диагностики с острым нарушением мозгового кровообращения необходимо проведение компьютерной томографии головного мозга [2].
Аритмический вариант ИМ начинается с острых нарушений ритма сердца или проводимости, таких как пароксизмальная форма фибрилляции предсердий, предсердная или желудочковая тахикардия, экстрасистолия, атриовентрикулярная блокада различной степени. Пациенты могут предъявлять жалобы на учащенное сердцебиение, головокружение, одышку, общую слабость, при этом болевой синдром отсутствует. При гемодинамически значимых нарушениях ритма сердца и проводимости возможна потеря сознания [2].
Также атипичное течение ИМ может сопровождаться болями в местах иррадиации стенокардии: в левой лопатке, левом плечевом или локтевом суставе, шее, нижней челюсти. Реже боли локализуются в правых отделах грудной клетки с симптомами, более характерными для пневмонии или плеврита [2].
Факторами риска атипичного течения ИМ являются пожилой возраст пациента (> 75 лет), наличие сопутствующих заболеваний, таких как сахарный диабет, хронические заболевания почек с почечной недостаточностью, когнитивные расстройства, хроническая сердечная недостаточность, хронический алкоголизм. Абдоминальный вариант атипичного ИМ характерен для молодых пациентов с сопутствующей язвенной болезнью желудка или двенадцатиперстной кишки в анамнезе. Атипичное течение ИМ у лиц с выраженным кардиосклерозом или повторных инфарктах миокарда еще более затрудняет диагностику за счет уже имеющихся изменений на электрокардиограмме [2].
Весь мир в настоящее время живет в эпоху новой коронавирусной инфекции COVID-19. Новая коронавирусная инфекция (COVID-19), вызванная острым респираторным коронавирусом-2 (SARSCoV-2), поразила более 700 миллионов человек и привела почти к 7 млн смертей во всем мире (данные на декабрь 2023 г., COVID-19 – онлайн-статистика по странам). Коронавирусная инфекция в большинстве случаев приводит к ухудшению течения и обострению имеющихся у пациентов хронических заболеваний. Специфическое поражение сердечно-сосудистой системы, сопровождающееся эндотелиальной дисфункцией и повреждением эндотелия, может привести к нестабильности атеросклеротической бляшки и развитию острого коронарного синдрома. Важную роль здесь играет тяжесть течения коронавирусной инфекции, воспалительный статус пациента и риск развития цитокинового «шторма». Инфаркт миокарда - одно из осложнений, с которыми могут столкнуться пациенты с COVID-19. И в этом случае риск развития атипичной формы ИМ повышается из-за преобладания респираторных симптомов над кардиальными и нечеткости клинической симптоматики [3; 4]. Необходимо учитывать, что госпитализация с ОКС во время пандемии COVID-19 создает условия для внутрибольничной передачи инфекции в группе пациентов высокого риска [2].
Чащин М.Г. и соавторы в проведенным ими анализе литературы отмечают, что опубликованные данные о специфике течения ИМ у пациентов с COVID-19 носят неоднозначный характер. Достаточно высокая частота развития ишемии миокарда при тяжелом течении COVID-19 обусловлена развитием политромбозов, сепсисом, активацией тканевых макрофагов, что обычно приводит к прогрессированию гипоксемии и несоответствию между потребностью миокарда в кислороде и его доставкой. В некоторых случаях ИМ на фоне COVID-19 возникает у пациентов с неповрежденными коронарными артериями. Кроме того, сочетание коронавирусной инфекции и инфаркта миокарда приводит к увеличению частоты развития осложнений, и, как результат, к росту летальности в краткосрочном и среднесрочном периодах [4].
Цель исследования: представить клиническое наблюдение больного с редкой атипичной формой инфаркта миокарда в сочетании с коронавирусной инфекцией.
Клиническое наблюдение
Пациент Ч., 56 лет, 24 декабря 2022 года поступил в клинику факультетской терапии на базе ГУЗ «Клиническая больница № 4» города Волгограда в инфекционное отделение с жалобами на заложенность носа, боли и першение в горле, повышение температуры до 38°С, выраженную общую слабость. Из анамнеза известно, что за 6 дней до поступления в ГУЗ «Клиническая больница № 4» у больного впервые в жизни появились боли в локтевых суставах при ходьбе на 100-150 метров. Из хронических заболеваний последние три года имела место гипертоническая болезнь, максимальный уровень артериального давления достигал 180/100 мм рт. ст., постоянно антигипертензивные препараты не принимал. Пациент вызвал скорую медицинскую помощь и был доставлен в стационар с диагнозом: ИБС. Нестабильная стенокардия IIIB по Браунвальду. На ЭКГ – ритм синусовый, тропонин отрицательный. Начато лечение согласно клиническим рекомендациям «Острый коронарный синдром без подъема сегмента ST электрокардиограммы» 2020 года [1].
На вторые сутки у пациента появились интенсивные боли в области локтевых суставов, болей в грудной клетке не отмечал, снижение АД до 80/50 мм рт. ст. На ЭКГ – отрицательная динамика в виде подъёма сегмента ST в отведениях II, III, AVF. Тропониновый тест повышен до 0,96 нг/мл (референсные значения 0,2-0,5 нг/мл). На фоне лечения обезболивающей, тромболитической (Альтеплаза 100 мг), антикоагулянтной, антиагрегантной, вазопрессорной терапией состояние больного улучшилось, боли в локтевых суставах не беспокоили. Однако поднялась температура до 38°С, появились насморк, кашель, усилилась слабость. В этой связи проведено лабораторное исследование мазка из ротоглотки методом полимеразной цепной реакции (ПЦР), обнаружен вирус SARS-COV-2. Пациент был переведен с коронавирусной инфекцией COVID-19 в инфекционное отделение ГУЗ «Клиническая больница № 4».
При поступлении в инфекционное отделение ГУЗ «Клиническая больница № 4» состояние пациента расценивалось как средней степени тяжести, наблюдались симптомы интоксикации: повышение температуры тела до 38°С, кожные покровы и видимые слизистые бледные, тенденция к гипотензии - артериальное давление 92/58 мм рт. ст. При осмотре данных за пневмонию, дыхательную и сердечную недостаточность не выявлено. Аускультативно: в легких дыхание везикулярное, хрипов нет; тоны сердца приглушены, сокращения ритмичные, частота сердечных сокращений 60 в минуту. Периферические лимфатические узлы не увеличены; язык влажный, чистый. Живот безболезненный при пальпации, печень не увеличена, селезенка не пальпируется. Периферических отеков нет.
В лабораторных данных выявлены изменения, характерные для воспалительного процесса вирусной этиологии: в общем анализе крови лейкоциты по верхней границе нормы – 8,12 (норма 3,39–8,86) ×109 /л, изменение лейкоцитарной формулы – повышение нейтрофилов – 8,14 (норма 1,50–5,00) ×109 /л, процент нейтрофилов – 89,6 (норма 40,2–71,4), понижение лимфоцитов – 0,53 (норма 1,05–2,87) ×109 /л, процент лимфоцитов – 6,9 (норма 21,6–49,0), в биохимическом анализе крови значительное повышение С-реактивного белка – 279 (норма 0–6) мг/л. Также в биохимическом анализе крови отмечалось повышение АСТ – 42,2 (норма 1,0–35,0) МЕ/л, тропониновый тест положительный, что подтверждает диагноз инфаркта миокарда.
Инструментальные методы. На компьютерной томографии органов грудной клетки патологии не выявлено. На ЭХОКГ (рис.) выявлены признаки атеросклеротического поражения аорты, створок аортального и митрального клапанов в виде их уплотнения; сердечной недостаточности – снижение фракции выброса до 48%; дилатация правых камер сердца с трикуспидальной регургитацией II cтепени; регургитация митрального клапана II-III cтепени при нормальных размерах левых камер сердца. Признаки инфаркта миокарда – акинез нижней стенки левого желудочка. Как следствие митральной регургитации и акинеза нижней стенки - умеренная легочная гипертензия с расчетным САД ЛА 45 мм рт. ст.
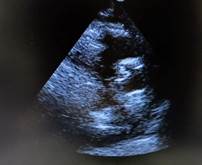 a
a 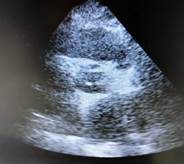 b
b
Эхокардиограмма: a - уплотнение створок аортального клапана, b - атеросклероз аорты (система ультразвуковая диагностическая медицинская «SonoScape»)
Диагноз: коронавирусная инфекция COVID-19, вирус индентифицирован, средней тяжести. ОРВИ. ИБС. Острый инфаркт миокарда с подъемом ST нижней стенки. ОСН Кillip IV Кардиогенный шок. Тромболизис Альтеплазой 100 мг. Гипертоническая болезнь III стадии, артериальная гипертензия 3 степени, риск 4. Целевое АД 120/70 мм рт. ст.
В связи с подтвержденной методом ПЦР новой коронавирусной инфекции - COVID-19, пациенту была назначена терапия в соответствии с «Временными методическими рекомендациями по профилактике, диагностике, лечению новой коронавирусной инфекции COVID-19» (версия 17 от 14.12.2022 г.). К лечению был добавлен противовирусный препарат ремдесивир в первый день 200 мг однократно внутривенно с последующим внутривенным введением 100 мг 1 раз в сутки, начиная со второго дня. Так как пациент был привит от СOVID-19 в июне 2021 г., у него был подтвержден COVID-19 методом ПЦР, ему были введены комбинированные моноклональные антитела длительного действия (тиксагевимаб+цилгавимаб внутримышечно) [5]. На фоне проводимой терапии отмечалась положительная динамика: нормализация температуры тела, стабилизация АД до 125/70 мм рт. ст., уменьшение общей слабости. В течение 6 суток пребывания в стационаре у пациента отсутствовал болевой синдром в грудной клетке и локтевых суставах.
На 7–е сутки у пациента отмечалось ухудшение состояния, связанное с расширением зоны инфаркта, которое клинически проявлялось снижением АД до 80/58 мм рт. ст., выраженной общей слабостью, подъемом сегмента ST III, AVF на ЭКГ, болей не было. В лабораторных показателях увеличение маркеров некроза АСАТ, ЛДГ, КФК. Начато лечение вазопрессорами. Взят ПЦР-тест, вирус SARS-COV2 не выявлен. Пациент переведен в региональный сосудистый центр для проведения чрескожного коронарного вмешательства.
Обсуждение
Следует отметить, что появляется все больше свидетельств того, что, помимо поражения дыхательной системы, COVID-19 оказывает отрицательное влияние на сердечно-сосудистую систему, вызывая значительное повреждение миокарда, которое приводит к ухудшению состояния больного и отрицательно влияет на прогноз. В разных исследованиях заметное повышение высокочувствительного сердечного тропонина I (cTnI) наблюдалось у 10-20% инфицированных пациентов [6; 7]. В то же время следует проводить дифференциальную диагностику причин повышения уровня сердечного тропонина вкрови, указывающего наповреждение кардиомиоцитов. Это может быть связано с возникновением ишемического некроза миокарда, и тогда необходимо решить, является ли причиной ИМ атеротромбоз, или речь идет онесоответствии потребности идоставки кислорода кмиокарду по другим причинам - гипоксия, гипотония, тахиаритмия. Помимо этого, для COVID-19 характерны другие, не ишемические причины некроза миокарда: микроангиопатия спризнаками тромбоза и воспаления, миокардит, осложнения инфекционного процесса (например, повреждение миокарда при септическом процессе), стрессорная кардиомиопатия (Такотсубо), массивная тромбоэмболия легочных артерий. Дифференциальная диагностика этих состояний особенно важна при выборе тактики лечения [3].
Тяжелое течение коронавирусной инфекции сопровождается развитием воспалительных и аутоиммунных процессов, затрагивающих практически все органы и системы организма. Безусловно, наиболее значительные изменения наблюдаются со стороны дыхательной и сердечно-сосудистой системы. Развивающиеся в результате дыхательная, сердечно-сосудистая и полиорганная недостаточность являются основными причинами летального исхода [8-10].
Таким образом, диагностика атипичной формы инфаркта миокарда на фоне коронавирусной инфекции является непростой задачей и требует от практического врача внимательного подхода к пациентам с симптомами дыхательной и сердечной недостаточности, имеющими факторы риска развития острого коронарного синдрома. Своевременное проведение инструментального и лабораторного обследования, включающего электрокардиографию в динамике, эхокардиографию, повторное определение плазменных маркеров некроза миокарда (кардиоспецифических тропонинов Т и I), позволяет быстро поставить правильный диагноз и выбрать тактику лечения ОКС. Адекватно оказанная медицинская помощь в первые часы развития инфаркта миокарда определяет прогноз заболевания и жизни пациента. Следует отметить, что алгоритмы ведения больных с ОКС на фоне COVID-19 не отличаются от стандартно принятых, включая направление в стационары, имеющие возможность проведения чрескожного коронарного вмешательства [4; 6; 9].
Не менее актуальной является проблема развития хронических осложнений COVID-19, таких как хроническая сердечная недостаточность, нарушения ритма, легочная гипертензия, постковидный синдром и другие. Постковидный синдром представлен разнообразной симптоматикой, включающей неврологические, кардиальные, желудочно-кишечные проявления, психические расстройства и психологические проблемы [11].
Кардиальные проявления постковидного синдрома включают в себя нарушения ритма, развитие хронической сердечной недостаточности, особенно правожелудочковой на фоне легочной гипертензии, в некоторых случаях миокардит, перикардит. Необходимо понимать, что изменения со стороны сердечно-сосудистой системы при постковидном синдроме могут носить обратимый характер. Поэтому важную роль играет тщательный подбор терапии и проведение реабилитационных мероприятий [11].
Заключение. Представленное клиническое наблюдение представляет интерес с точки зрения своевременности и последовательности диагностических мероприятий, выполненных больному, что позволило заподозрить атипичную форму инфаркта миокарда, правильно поставить диагноз и выбрать тактику лечения.
Библиографическая ссылка
Лекарева И.В., Емельянова А.Л. АТИПИЧНЫЕ ФОРМЫ ИНФАРКТА МИОКАРДА У БОЛЬНЫХ С НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИЕЙ COVID-19 // Современные проблемы науки и образования. 2023. № 6. ;URL: https://science-education.ru/ru/article/view?id=33210 (дата обращения: 29.01.2026).
DOI: https://doi.org/10.17513/spno.33210



