В настоящее время наблюдается снижение частоты встречаемости острых гнойно-деструктивных процессов в легочной паренхиме у детей [1]. Тем не менее актуальность данной проблемы обусловлена редкими формами осложнений деструктивных пневмоний в младших возрастных группах, где течение воспалительного процесса происходит преимущественно по «системному» сценарию [2]. Преобладание неспецифических симптомов вводит в заблуждение клиницистов и не дает точного представления о формирующейся катастрофе деструктивного процесса у грудных детей. Распознавание осложнений деструктивной пневмонии зачастую требует применения всего имеющегося диагностического арсенала (обзорная рентгенограмма грудной клетки в двух проекциях, ультразвуковое исследование (УЗИ) плевральных полостей и компьютерная томография (КТ) органов грудной клетки) [3; 4]. Лечение деструктивной пневмонии является сложной задачей и требует персонифцированного подхода с учетом ряда факторов. Многовековой постулат гласит, что главной целью лечения любого гнойного очага служит его адекватная санация. В настоящее время хирург располагает множеством способов дренирования гнойной полости [1; 5]. Однако ведущим критерием выбора лечебной тактики является эффективность санации в тандеме с малоинвазивностью. Комбинирование таких приемов позволяет добиться желаемого результата в кратчайшие сроки.
С учетом редкости данного осложнения легочной деструкции у ребенка грудного возраста представляет несомненный интерес приводимое нами нижеследующее клиническое наблюдение за пациентом с множественными абсцессами легкого.
Цель исследования: анализ результатов лечения пациента грудного возраста с множественными абсцессами легкого.
Клинический случай
Девочка Б., 10 мес., заболела с 25.06.2022 г., когда появились жалобы на повышение температуры тела до фебрильных цифр, кашель. Ребенок получал амбулаторное лечение по месту жительства, назначенное участковым педиатром: супракс, сумамед, цефотаксим, лазолван. Со слов мамы, лечение было без ожидаемого эффекта, отмечалась вялость, снижение массы и бледность кожных покровов. Бригадой скорой медицинской помощи 07.07.2022 г. ребенок доставлен в приемное отделение ГБУЗ «ДОКБ» г. Твери.
Из анамнеза жизни установлено, что ребенок от 6 беременности, протекавшей без патологии, 3 срочных родов. Вес при рождении 4670 граммом, рост 56 см. Период новорожденности протекал без особенностей. Естественное вскармливание не проводилось. Раннее развитие соответствовало возрасту, профилактические прививки осуществлялись по индивидуальному графику. Из перенесенных заболеваний отмечен однократный эпизод ОРВИ, операций и травм не было. Наследственность не отягощена. Контакта по туберкулезу не зарегистрировано.
На момент поступления в стационар состояние оценивалось как тяжелое за счет явлений токсикоза и дыхательной недостаточности 1 степени. Температура тела 37,7 °С. ЧСС - 110 в минуту, ЧД - 31 в минуту, сатурация кислорода 97%. Мама предъявляла жалобы на малопродуктивный кашель, подъемы температуры до фебрильных цифр, слабость у ребенка. При объективном осмотре - кожные покровы бледные, умеренной влажности, чистые от сыпи. Тургор тканей удовлетворительный. Телосложение нормостеническое, питание удовлетворительное, масса тела 13 кг, рост 92 см. Подкожно-жировой слой развит достаточно, распределен равномерно. Видимые слизистые чистые, влажные. Костно-мышечная система развита правильно. Область суставов не изменена. Движения в суставах в полном объеме, не ограничены. Носовое дыхание свободное, отделяемого нет. Голос звонкий. Кашель малопродуктивный, редкий. Перкуторно над правым легким отмечается притупление в верхних и нижних отделах, слева - без особенностей. Аускультативно справа выслушивалось жесткое дыхание с «амфорическим» компонентом, резкое ослабление дыхания по всем полям, преимущественно в верхних отделах. Слева - аускультативно без особенностей. Живот мягкий, доступен глубокой пальпации, безболезненный. Печень увеличена, +1,5 см от реберной дуги, край эластичный, безболезненный. Селезенка не пальпируется. Мочеиспускание не нарушено. Стула на момент осмотра не было.
Тест экспресс-методом на COVID-19 - отрицательный.
При поступлении лабораторно: в общем анализе крови - анемия 66 г/л, лейкоцитоз 17,5 тыс/мкл, п/я 18, с/я 51, тромбоцитоз до 703 тыс/мкл, ускорение СОЭ 36 мм/ч. В биохимическом анализе крови - повышение С-реактивного белка (СРБ) 96,8 мг/л (норма 3-5 мг/л), незначительная гипопротеинемия (58,0 г/л).
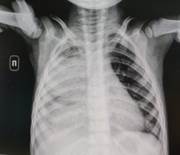 Рентгенографическое исследование органов грудной клетки от 07.07.2022 г. - определяется негомогенное субтотальное затемнение правого легкого за счет массивной сливной инфильтрации всей верхней, средней и базальных сегментов нижней доли правого легкого и наличия выпота в переднем и боковом отделах правой плевральной полости. На фоне затемнения визуализируется скопление небольшого количества воздуха в области верхушки с горизонтальным уровнем жидкости. Корни легких четко не дифференцируются, сердце обычной формы, не смещено. Диафрагма справа не дифференцируется, слева четко очерчена. Заключение: сливная инфильтрация в верхней, средней и базальных сегментов нижней доли правого легкого. Правосторонний гидроторакс. Признаки деструкции правого легкого (рис. 1).
Рентгенографическое исследование органов грудной клетки от 07.07.2022 г. - определяется негомогенное субтотальное затемнение правого легкого за счет массивной сливной инфильтрации всей верхней, средней и базальных сегментов нижней доли правого легкого и наличия выпота в переднем и боковом отделах правой плевральной полости. На фоне затемнения визуализируется скопление небольшого количества воздуха в области верхушки с горизонтальным уровнем жидкости. Корни легких четко не дифференцируются, сердце обычной формы, не смещено. Диафрагма справа не дифференцируется, слева четко очерчена. Заключение: сливная инфильтрация в верхней, средней и базальных сегментов нижней доли правого легкого. Правосторонний гидроторакс. Признаки деструкции правого легкого (рис. 1).
Рис. 1. Обзорная рентгенограмма органов грудной клетки в прямой проекции. Массивная сливная инфильтрация верхней, средней и базальных сегментов нижней доли правого легкого с горизонтальным уровнем жидкости в области верхушки
Ребенку установлен диагноз: внебольничная деструктивная полисегментарная пневмония. Дыхательная недостаточность I степени. Назначено обследование по плану ведения больного с внебольничной пневмонией; лечение, включающее меронем в комбинации с амикацином (парентерально), симптоматическую и патогенетическую терапию.
Для уточнения объема поражения ребенку под наркозом выполнена КТ с контрастированием 08.07.2022 г. - на серии томограмм в правом легком определяются две полости деструкции с жидкостью и уровнем газа, с толстыми стенками, которые активно накапливают контрастное вещество. Полости локализуются в верхней и нижней долях легкого (9-10 сегменты): 33х43х60 мм и 35х38х27 мм соответственно. Пневматизация окружающей паренхимы снижена за счет инфильтрации по типу «матового стекла» и участков консолидации. Трахея без особенностей. Главные, долевые и сегментарные бронхи проходимы, просветы субсегментарных бронхов просматриваются. Стенки бронхов не утолщены, не деформированы. В правой плевральной полости определяется выпот толщиной 10 мм. Заключение: КТ-картина абсцессов правого легкого, правостороннего гидроторакса (рис. 2).
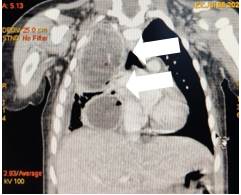
Рис. 2. Компьютерная томография органов грудной клетки с контрастированием. В правом легком отмечаются две полости с жидкостью и уровнем газа, с толстыми стенками, которые активно накапливают контраст. Полости (указано стрелками) локализуются в верхней и нижней долях 33 х 43 х 60 мм и 35 х 38 х 27 мм
С учетом клинической картины и данных КТ ребенку выбрана хирургическая стратегия лечения. Первым этапом решено было выполнить трансторакальное дренирование полости абсцесса, локализующегося в верхней доле, под УЗ-навигацией. 9.07.2022 под наркозом выполнено УЗИ - эхографически лоцировано округлой формы образование размером 36 х 46 мм с неоднородным гипоэхогенным содержимым, примыкающее к костальной плевре. В 4 межреберье по среднеподмышечной линии в полость абсцесса установлен дренаж - 10 Fr, активно эвакуировано 25 мл густого гноя, полость промыта физиологическим раствором 0,9% до чистых вод, налажена пассивная дренажная система по Бюлау (рис. 3).
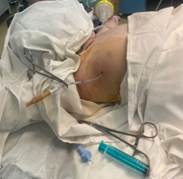 |
Рис. 3. Трансторакальное дренирование полости абсцесса верхней доли левого легкого. Трансторакально под УЗ-навигацией установлена в 4 межреберье по среднеподмышечной линии дренажная система 10 Fr, активно эвакуировано 25 мл гноя со сгустками
Дренаж удален на 3 сутки, в связи с отсутствием отделяемого. Микробиологическое исследование содержимого абсцесса роста микрофлоры не обнаружило. ПЦР к РНК SARS-Cov-2 - отрицательный.
На фоне проводимого лечения отмечалась некоторая положительная динамика, ребенок стал более активным, появился аппетит. Аускультативно картина без выраженной динамики справа. В клиническом анализе крови определялось снижение лейкоцитоза до 10,2 тыс/мкл, тромбоцитоза до 518 тыс/мкл, анемия корректирована переливанием эритроцитарной массы по индивидуальному подбору (Hbb 101 г/л, Эр - 3,1 тыс/мкл), в биохимическом анализе крови - снижение СРБ до 15,9 г/л, прокальцитонин - 0,083 нг/мл (низкая вероятность сепсиса, норма менее 0,5 нг/мл).
УЗИ органов грудной клетки от 12.07: при транспеченочном исследовании в нижней доле правого легкого, примыкая к правому предсердию, визуализируется округлой формы жидкостное образование размером 37 х 30 мм с гипоэхогенным неоднородным содержимым и стенками толщиной до 3,0 мм. В верхней доле полостные образования не определяются.
Учитывая локализацию гнойной полости в проекции базальных сегментов и отсутствие акустического доступа для интервенционного вмешательства, выставили показания к торакоскопии и дренированию полости абсцесса.
Ребенок оперирован 13.07 - положение на левом боку, оптический троакар 5 мм установлен в 6 межреберье по среднеподмышечной линии, манипуляционные 5 мм торакопорты позиционированы в 4 межреберье по среднеподмышечной линии и в 3 межреберье по среднеключичной линии. При торакоскопии отмечался выраженный спаечный процесс, правое легкое практически полностью спаяно с париетальной плеврой. Проведен адгезиолизис, и в области 9-10 сегмента обнаружен ригидный, выбухающий и не спадающийся при дыхании участок округлой формы, который пунктирован - получено 20 мл гноя (взят на посев) (рис. 4, 5).
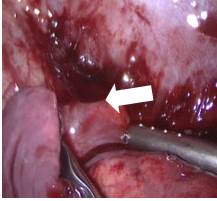
Рис. 4. Полость абсцесса в нижней доле правого легкого. В области 9-10 сегментов правого легкого определяется выбухающий участок (указано стрелкой) округлой формы, более плотный, чем легочная ткань
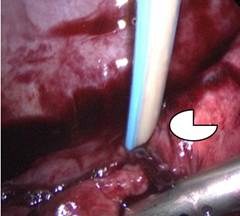
Рис. 5. Дренажная система в полости абсцесса нижней доли правого легкого. Дренажная система установлена в полость абсцесса, активно эвакуировано около 20 мл гноя (указано стрелкой)
В полость абсцесса и в плевральную полость заведены дренажные трубки 10 Fr. Ближайший послеоперационный период протекал без особенностей.
УЗ-контроль проведен 15.07 - в нижней доле правого легкого рядом с правым предсердием сохраняется полостное образование 16 х 23 мм с незначительным жидкостным компонентом, в полости определялась дренажная трубка. В верхней доле полостных образований не определялось. В плевральных полостях справа и слева жидкостного содержимого не было. Гнойный дебит прекращен на 3 сутки послеоперационного периода, дренажи из полости абсцесса и плевральной полости удалены.
Лечение продолжалось в полном объеме, состояние ребенка оценивалось как тяжелое с положительной динамикой. По лабораторным параметрам купирован лейкоцитоз (7.6 тыс/мкл, п/я 7, с/43) и тромбоцитоз (347 тыс/мкл), сохранялась анемия 88 г/л, увеличение СРБ 43,9 г/л, гипопротеинемия 56 г/л. Микробиологическое исследование роста микрофлоры не обнаружило. ПЦР к РНК SARS-Cov-2 - отрицательный.
По стабилизации состояния на 3 сутки послеоперационного периода ребенок 16.07 переведен в отделение гнойной хирургии, произведена смена антибактериальной терапии, продолжалась симптоматическая терапия, постуральный дренаж. На фоне проводимого лечения – аппетит сохранен, анемия купирована, аускультативно дыхание проводилось во все отделы, отставания в акте дыхания правой половины грудной клетки не отмечалось. Эхографически от 25.07 выпота в плевральных полостях не определялось. Рентгенологическая картина на 25.07 соответствовала правостороннему фибринотораксу. Ребенок выписан на 19 сутки с выздоровлением.
Таким образом, у грудного ребенка на фоне неадекватного амбулаторного лечения зарегистрировано осложненное течение пневмонии в виде формирования 2 абсцессов в верхней и нижней долях правого легкого. У ребенка отмечались выраженные симптомы токсикоза с фебрильной лихорадкой, малопродуктивный кашель, дыхательная недостаточность, притупление перкуторного звука и ослабление дыхания в верхних и нижних отделах правого легкого, признаки тяжелой анемии. Этиологическая диагностика представляла значительные трудности из-за стерильности гнойного содержимого абсцессов. Клинический диагноз подтверждался компьютерной томографией грудной клетки, при которой выявлялись два ипсилатеральных участка в верхней и нижней долях уплотнения легочной ткани с деструкцией по типу абсцесса. Размеры абсцессов, общее состояние и возраст ребенка подразумевали только хирургическую стратегию в выборе лечения. Из-за отсутствия технической возможности проведения трансбронхиальной санации и дренирования гнойных полостей гибким фиброскопом была выбрана комбинированая тактика хирургического вмешательства [5; 6]. Эффективным лечением стало первоочередное трансторакальное дренирование под УЗ-навигацией большего по размерам гнойного очага в верхней доле правого легкого [7-9]. Спустя 4 суток после малоинвазивного вмешательства была осуществлена торакоскопия, т.к. локализация абсцесса в заднебазальных сегментах исключала возможность реализации интервенционного способа из-за отсутствия безопасного акустического доступа [10]. Адекватная санация гнойных полостей позволила значительно оптимизировать процесс лечения деструктивной пневмонии у грудного ребенка.
Заключение
Компьютерная томография служит ведущим способом диагностики осложнений деструктивной пневмонии у детей благодаря беспрецедентной визуализации, что позволяет выбрать необходимую тактику лечения. Комбинированный способ дренирования гнойных полостей приоритетен благодаря малоинвазивности и четкой визуализации множественных абсцессов легкого. Персонифицированный подход в лечении абсцессов сложной локализации позволяет выбрать оптимальный и безопасный метод, способствующий скорейшему выздоровлению ребенка.
Библиографическая ссылка
Казаков А.Н., Румянцева Г.Н., Юсуфов А.А., Портенко Ю.Г., Марченок А.А., Горшков А.Ю., Кузнецов В.Н., Бревдо Ю.Ф., Светлов В.В. КЛИНИЧЕСКОЕ НАБЛЮДЕНИЕ КОМБИНИРОВАННОГО ЛЕЧЕНИЯ МНОЖЕСТВЕННЫХ АБСЦЕССОВ ЛЕГКОГО У РЕБЕНКА ГРУДНОГО ВОЗРАСТА // Современные проблемы науки и образования. 2023. № 2. ;URL: https://science-education.ru/ru/article/view?id=32500 (дата обращения: 23.02.2026).
DOI: https://doi.org/10.17513/spno.32500



