Повышение температуры тела – важная, а порой единственная составляющая клинической картины любого инфекционного заболевания, первый симптом, на который родители обращают внимание, прежде всего, и который клиницисты используют для мониторинга эффективности терапевтических мероприятий [1].
В педиатрической практике при отсутствии инфекционного заболевания следует выделять два вида лихорадочных состояний: лихорадка без местных симптомов (без видимого очага инфекции) и лихорадка неясного происхождения [2].
Первый термин наиболее часто применяется среди пациентов первых 3 лет жизни и грудного возраста; второй – для более старших детей. Считается, что синдром длительной лихорадки – это повышение температуры тела свыше 38 °С не реже чем 2 раза в неделю и длительностью более 3 недель. При этом у пациента нет каких-либо специфических симптомов кроме симптомов «общего неблагополучия», таких как постоянная усталость, снижение активности и веса, поэтому диагноз после тщательного физикального осмотра пациента установить невозможно [3].
В клинической практике под лихорадкой неясного генеза понимают постоянное либо периодическое (4 и более раз в день) повышение температуры тела выше 38,3 °С в течение 3 и более недель, при условии, что выполнение рутинных методов исследования не позволяет установить причину данного состояния. Несмотря на то что таких пациентов на педиатрическом участке не бывает много, они, как правило, требуют большого внимания со стороны педиатров. Периодически к врачу обращаются пациенты, у которых регистрируется повышенная температура в течение менее 3 недель. Таких больных нередко направляют на госпитализацию с диагнозом «Длительная лихорадка неясного генеза».
У детей первых месяцев жизни повышение температуры тела чаще всего свидетельствует об острой инфекционной патологии, причиной которой могут быть как вирусные, так и бактериальные патогены. При вирусных инфекциях проведение специфической терапии чаще всего невозможно и не нужно, т.к. большинство из них относится к самолимитирующимся инфекциям. Бактериальные инфекции в этом возрасте имеют бурное и чрезвычайно быстрое развитие, поэтому требуют незамедлительной диагностики и назначения оптимальной антибактериальной терапии. Наиболее частыми в этом возрасте являются бактериемия и сепсис, пневмонии, инфекции центральной нервной системы, остеомиелит, инфекции мочевыводящей системы, кожи и подкожной клетчатки, острые кишечные инфекции.
Не существует единого универсального алгоритма обследования пациентов с лихорадкой. Среди неонатологов часто используются так называемые Рочестерские критерии, с помощью которых удается выделить детей в возрасте до 3 месяцев с низким риском развития системной бактериальной инфекции, не нуждающихся в терапии антибиотиками [4]. Необходимо отметить, что критерии применимы только к младенцам, находящимся в нетяжелом состоянии. Так как оценить общее состояние у детей первых месяцев жизни чрезвычайно сложно, и эта оценка часто носит субъективный характер, всех пациентов этого возраста с интоксикацией (сонливость, бледность, вялость, тахикардия, тахипное, цианоз) нужно направлять на стационарное лечение для исключения тяжелой бактериальной инфекции.
У детей старше 3 месяцев причины возникновения лихорадочных состояний расширяются. Определение общего числа лейкоцитов в крови, С-реактивного белка и прокальцитонинового теста помогает быстро исключить бактериальные инфекции. В случае развития лихорадки без нарушения состояния и самочувствия ребенка рекомендуется прибегнуть к наблюдательно-выжидательной тактике ведения пациента [5].
Алгоритм обследования детей с повышенной температурой на педиатрическом участке должен осуществляться по принципу «от простого к сложному». Первоначально в амбулаторных условиях всем лихорадящим детям необходимо провести тщательный сбор анамнеза, физикальное обследование и лабораторную диагностику (общий анализ крови и мочи). Инфекции мочевыводящих путей являются наиболее частой причиной лихорадочных состояний у детей, составляя до 50% случаев среди неинфекционных причин. В силу этого у всех лихорадящих детей необходимо проводить не только общий анализ мочи, но и посевы мочи на бактериурию. При высокой лихорадке исследование дополняют посевом крови на стерильность. Расширение плана обследования включает проведение рентгенографии грудной клетки для исключения заболеваний легких – пневмонии, туберкулеза и т.д.
Главной целью педиатра при проведении дифференциальной диагностики лихорадки у больных должно быть выявление заболеваний, имеющих угрожающее значение для жизни и дальнейшего здоровья пациентов. Требуется исключение таких тяжелых заболеваний, как злокачественные новообразования, дебют аутоиммунных заболеваний, тяжелых бактериальных (в том числе хирургических) инфекций. Дети с подозрением на такие диагнозы госпитализируются в стационар для проведения более углубленного лабораторного и инструментального обследования.
Диагностика лихорадки неясного генеза – трудная и дорогостоящая задача, которая требует привлечения специалистов различного профиля и не во всех случаях заканчивается успешно. В отдельных случаях лихорадка проходит сама и не приводит к каким-либо последствиям, а причина ее так и остается невыясненной.
Цель настоящего исследования: установить этиологическую структуру заболеваний, сопровождающихся лихорадочными состояниями у детей, госпитализированных в инфекционный стационар с диагнозом «Лихорадка неясного генеза».
Материал и методы исследования. Для решения поставленной задачи были проанализированы истории болезней пациентов, госпитализированных в ГБУЗ «Волгоградская областная детская клиническая инфекционная больница» в 2017-2020 годах. Критерии включения: длительная (более 7 дней) температурная реакция (выше 38,3 °С) без установленной причины (этиологический диагноз при поступлении отсутствовал); возраст детей от 1 года до 14 лет. Критерии исключения: длительность лихорадки менее 3 недель, повышение температуры до субфебрильных цифр; возраст пациентов младше 1 месяца и старше 14 лет; наличие в анамнезе установленных иммунодефицитных и других хронических соматических заболеваний.
Всего в исследование было включено 510 детей с диагнозом «Лихорадка неясного генеза». Всем пациентам проводились общеклинические и инструментальные методы исследования, включавшие в себя: общий анализ крови и мочи, копрограмма, посев мочи на бактериурию, анализ мочи по Нечипоренко, посев крови на стерильность, мазки крови на малярию, определение С-реактивного белка, прокальцитонина; биохимическое исследование крови, обследование на заболевания коллагеновой ткани (ревматоидный фактор, антинуклеарные антитела), серологические и вирусологические тесты для выявления герпетической группы инфекций (вирусы ВГЧ 1, 2, 4, 5, 6 типов), вирусных гепатитов, респираторных вирусов (аденовирусы, энтеровирусы, вируса лихорадки Западного Нила) [6]. Все пациенты обследовались на ВИЧ-инфекцию. По показаниям проводились исследования крови, кала и мочи для исключения иерсиниозов, брюшного тифа, боррелиоза и фелиноза, исключали туберкулез (реакция Манту, диаскин-тест). Инструментальные методы включали в себя проведение рентгенографии органов грудной клетки, УЗИ внутренних органов, КТ и МРТ по показаниям, исследование ЦСЖ по показаниям. Привлекались для консультации следующие специалисты: оториноларингологи, ревматологи, гематологи, онкологи, фтизиатры, хирурги, окулисты, неврологи.
В работе были использованы современные статистические принципы математического анализа медико-биологических исследований. Среди методов дескриптивной статистики для описания полученных результатов нами были применены такие показатели, как определение средних величин – среднего арифметического и стандартной ошибки среднего. При проведении сравнительного анализа для определения структуры статистической совокупности и сравнительной оценки соотношения составляющих частей вычислялись абсолютные и относительные показатели. Статистическая обработка результатов проводилась общепринятыми методами с использованием пакета программ Microsoft Office Excel 2010, Statistica 10.0.
Результаты исследования и их обсуждение
В ходе исследования нами были проанализированы архивные истории болезней 510 пациентов с диагнозом «Лихорадка неясного генеза». Возраст госпитализированных детей составлял от 1 года до 14 лет со средним показателем 5,3±4,7 года. При оценке гендерного состава не было установлено каких-либо значимых различий: так, мальчики составили 264 человека (51,7%), девочек было 246 (48,2%).
С учетом профиля стационара все больные, прежде всего, были обследованы с использованием бактериологических, вирусологических, серологических методов исследования для исключения инфекционной этиологии заболевания. Проведенное обследование позволило установить диагноз инфекционной патологии у 354 человек, что составило 69,4%. Неинфекционные заболевания были диагностированы у 8,6% (44 ребенка). В 22,0% случаев (112 пациентов) природу лихорадки установить не удалось (рисунок).
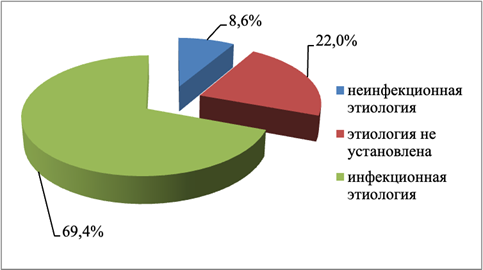
Структура заболеваний с лихорадочными состояниями у детей (%)
Таким образом, у 156 человек (30,6%) инфекционная причина повышенной температуры по данным доступных выполненных лабораторных тестов была исключена. Эти пациенты требовали расширенного обследования с использованием дополнительных методов и привлечения специалистов различных профилей. Следует отметить, что именно пациенты двух последних групп требуют максимальных усилий врача и расширенного диагностического поиска. Полученные данные представлены в таблице.
Этиологические причины лихорадочных состояний у детей (%)
|
Этиология ЛНГ |
Частота обнаружения |
|
|
абс. |
% |
|
|
Инфекционные причины |
||
|
Инфекционный мононуклеоз Эпштейна - Барр вирусной этиологии |
284 |
55,6 |
|
Инфекционный мононуклеоз неуточненный (мононуклеозоподобный синдром) |
42 |
8,2 |
|
Цитомегаловирусная инфекция |
12 |
2,3 |
|
Инфекция, вызванная ВГЧ-6 |
5 |
1,0 |
|
Аденовирусная инфекция |
5 |
1,0 |
|
Иерсиниоз |
3 |
0,6 |
|
Болезнь Лайма (борреллиоз) |
2 |
0,5 |
|
Фелиноз (болезнь кошачьих царапин) |
1 |
0,2 |
|
Всего |
354 |
69,4 |
|
Неинфекционные причины |
||
|
Инфекция мочевыводящих путей |
33 |
6,5 |
|
Воспаление придаточных пазух носа (верхнечелюстные синуситы, этмоидиты, фронтиты) |
5 |
0,9 |
|
Болезни крови (лейкоз) |
4 |
0,8 |
|
Болезни соединительной ткани |
1 |
0,2 |
|
Болезни щитовидной железы |
1 |
0,2 |
|
Всего |
44 |
8,6 |
|
Этиология не установлена |
||
|
Всего |
112 |
22,0 |
Проведенный нами анализ показал, что наиболее частым заболеванием, приводящим к длительной температурной реакции у детей, являлся мононуклеозоподобный синдром, расшифровка которого требовала обязательного обследования на ВИЧ-инфекцию.
Из таблицы 1 следует, что у большинства детей (284 пациента, 55,6% случаев) этиологическим фактором был Эпштейна-Барр вирус, у 2,3% (12 больных) – цитомегаловирусная инфекция. В 1,0% наблюдений (у 5 детей) выявляли ДНК вируса герпеса человека 6 типа, а также аденовируса (1,0%, 5 пациентов). Среди других редких инфекционных причин лихорадочных состояний были зафиксированы случаи иерсиниоза (3 детей, 0,6%), болезни Лайма (2 пациента, 0,2%) и фелиноза (болезнь кошачьих царапин) (1 больной, 0,1%). У 42 детей (8,2% пациентов) этиологию мононуклеозоподобного синдрома установить не удалось. ВИЧ-инфекция не была выявлена ни у одного из больных.
Неинфекционные причины длительной лихорадки встречались в 8,6% случаев у 44 пациентов, причем наиболее часто диагностировали инфекцию мочевыводящих путей (33 человека, 6,5%). Стоит отметить, что у большинства детей данные заболевания были выявлены впервые при использовании как рутинных (общий анализ мочи), так и дополнительных методов исследования (посев мочи на бактериурию, анализ мочи по Нечипоренко). Острое или обострение хронического воспаления придаточных пазух носа (в том числе верхнечелюстных, этмоидальных, фронтальных) диагностированы у 5 детей (0,9%). Злокачественные болезни органов кроветворения были установлены у 4 человек (0,8%), болезни соединительной ткани и щитовидной железы – по 1 пациенту (0,2%). Хочется отметить, что ни у одного больного не было выявлено активного туберкулеза.
Несмотря на то что были проведены все доступные лабораторные и инструментальные диагностические мероприятия, а также консультации врачами других профилей, у 112 пациентов (22,0%) причины лихорадочных состояний установить не удалось.
Заключение. Таким образом, лихорадочная реакция у детей может быть симптомом самого широкого спектра как инфекционных, так и неинфекционных заболеваний. К сожалению, как показывает практика, большинство поликлинических врачей-педиатров даже не пытаются установить причину повышения температуры на педиатрическом участке, тем более наблюдать и обследовать пациентов в амбулаторных условиях. Основной тактикой врачей поликлинического звена является как можно более раннее направление пациента с температурой в стационар, где возможности диагностического обследования и наблюдения больше. Отчасти это может быть связано с трудностью лабораторного обследования пациентов в условиях поликлиники, с необходимостью ежедневного наблюдения на дому. Но в большей степени причиной госпитализации таких детей является боязнь врачей пропустить какой-либо серьезный клинический диагноз с возможными тяжелыми последствиями.
Наиболее часто причиной лихорадки у детей являются вирусные инфекции, среди которых лидирует инфекционный мононуклеоз. Лихорадочный период при данном заболевании может составлять до 3-4 недель, а лимфопролиферативный синдром быть маловыраженным, что затрудняет диагностику на догоспитальном этапе. Вклад других герпетических вирусов очень незначительный, хотя инфекции, вызванные цитомегаловирусами и ВГЧ-6 типа, также могут сопровождаться синдромом пролонгированной лихорадки [6].
При отрицательных вирусологических и бактериологических тестах требуется назначение дополнительного обследования, а также привлечение специалистов других профилей (оториноларингологов, ревматологов, гематологов, онкологов, фтизиатров, хирургов, окулистов, неврологов) для исключения неинфекционной природы заболевания.
Библиографическая ссылка
Крамарь Л.В., Ларина Т.Ю., Карпухина О.А. ДЛИТЕЛЬНАЯ ЛИХОРАДКА У ДЕТЕЙ КАК МЕЖДИСЦИПЛИНАРНАЯ ПРОБЛЕМА ВЗАИМОДЕЙСТВИЯ СПЕЦИАЛИСТОВ РАЗЛИЧНЫХ ПРОФИЛЕЙ // Современные проблемы науки и образования. 2023. № 2. ;URL: https://science-education.ru/ru/article/view?id=32464 (дата обращения: 24.02.2026).
DOI: https://doi.org/10.17513/spno.32464



