Новое заболевание инфекционной природы – еще одно вирусное заболевание, протекающее с тяжелым острым респираторным синдромом. Открыто впервые в декабре 2019 г. в китайском городе Ухань и сейчас известно нам как новая коронавирусная инфекция COVID-19. По прошествии времени, кроме ранее известных поражений преимущественно дыхательной системы, теперь можно говорить о повреждении множества систем организма, и в частности нервной системы. Возможность воздействия самой обсуждаемой инфекции в настоящее время на нервную систему подтверждается нейротропностью коронавируса и различными повреждениями центральной нервной системы. Факт наличия и проникновения вируса в центральную нервную систему подтвержден посмертными гистопатологическими исследованиями [1]. В данной статье будет обращено внимание на неврологические нарушения, симптомы, встречаемые в настоящий момент при COVID-19.
Количество случаев заболевания коронавирусом SARS-CoV-2 постоянно увеличивалось. В последнее время это происходит угрожающими темпами и составляет на данный момент 349 641 119 подтвержденных случаев, в том числе 5 592 266 смертей, что зарегистрировано Всемирной организацией здравоохранения [2]. Огромное количество стран были затронуты пандемией, что несет экономический, финансовый, социальный беспорядок. Ущерб заметен как в области здравоохранения, так и в сферах образования, экономики, психического состояния. Это связано с колоссальной и постоянно нарастающей нагрузкой на все сферы, что вызывает серьезную озабоченность.
Новая коронавирусная инфекция (COVID-19) - заболевание, симптоматика которого может варьироваться от обычной простуды до тяжелого острого респираторного дистресс-синдрома. Самые распространенные симптомы – лихорадка, кашель и одышка. Что касается неврологических проявлений, то наиболее распространенные можно разделить на три основные группы: 1) осложнения со стороны центральной нервной системы, среди которых выделяют ишемический инсульт, энцефалиты, внутримозговые паренхиматозные и субарахноидальные кровоизлияния, эпилептические приступы, головокружение, нарушения сознания; 2) со стороны периферической нервной системы: синдром Гийена-Барре, аносмии, гипосмии, мононевропатии; 3) скелетно-мышечные расстройства [3]. Следует отметить, что развитие таких состояний, как острое нарушение мозгового кровообращения, изменение уровня сознания, скелетно-мышечные расстройства, больше выражено у пациентов с тяжелым течением COVID-19 по сравнению с легким [4].
Цель исследования. Выяснить основные поражения, последствия новой вирусной инфекции под названием COVID-19.
Материал и методы исследования. Материалом исследования послужили актуальные отечественные источники, а также зарубежная научная литература по рассматриваемой проблематике, включающая обширные данные по хронике распространения COVID-19, его диагностике, особенностям проявления, терапии и т.д.
Был выбран метод теоретического анализа и обобщения данных научной литературы, описывающих поражения центральной и периферической нервной системы при и после перенесенной инфекции COVID-19.
Результаты исследования и их обсуждение. Обращая внимание на поражение сердечно-легочной системы при новой вирусной инфекции, ранее мало уделяли внимания повреждению, влиянию COVID-19 на нервную систему организма человека. Только в последнее время появились более широкие исследования по данной проблеме, введение новой терминологии и закрепление состояний, связанных с инфекцией, как пример – постковидный синдром.
Выдвинуты три основные гипотезы, описывающие, чем детерминировано поражение нервной системы человека вирусом SARS-Cov-2. Первое – это самое очевидное, прямое заражение вирусом [4] и его дальнейшее транссинаптическое распространение. Это в достаточной степени оправдывает возникновение гипосмии и аносмии [5]. Второе – гематогенная диссеминация вируса и взаимодействие с нейрональными эндотелиальными клетками посредством рецепторов к ангиотензинпревращающему ферменту 2, которые являются функциональными для SARS-Cov-2. Сниженная скорость кровотока в сосудах микроциркуляторного русла и наличие на них функциональных рецепторов для коронавируса способствуют лучшему их взаимодействию и распространению [6]. Третье – синдром цитокинового шторма. При недостаточности защитных механизмов ткани и инфицированности вирусом происходит сначала локальное воспаление с выбросом значительного числа цитокинов, хемокинов, затем наблюдается системное усиление синтеза как провоспалительных, так и противовоспалительных интерлейкинов. Данные химические вещества негативно влияют на окружающие клетки, оказывая цитопатическое повреждение из-за аутоантигенной агрессии. Таким образом, цитокиновый шторм вызывает иммуноопосредованное повреждение тканей, а значит и органов человека, нарушая их функцию [5; 7]. Кроме этого, выделяют выработку вирусом токсинов, повреждение в результате острого или подострого аутоиммунного ответа [3].
Одними из самых частых и заметных поражений нервной системы были аносмия, гипосмия, дизосмия и фантосмии. В 2020 году в Европе наличие нарушений обоняния с дисгевзией было выявлено у двух третьих инфицированных SARS-CoV-2. И тогда в публикациях было предложено использовать данные симптомы для клинических маркеров этой инфекции, особенно с отсутствием основных признаков ОРВИ [8; 9].
В современной медицине нарушение обоняния при вирусных заболеваниях не является чем-то новым. Например, при наличии у человека таких возбудителей, как риновирус, вирус Эпштейна-Барр, вирус парагриппа и других вирусах, поражающих слизистую оболочку носа, может возникнуть дизосмия. Правда, в отличие от них, при заболевании SARS-CoV-2 симптоматика возникает новым образом, можно сказать, изолированно, без нарушений носового дыхания и ринореи. Это подтверждается в исследовании J. Lechien и соавторов от 2020 года. Мультицентровое исследование, в котором участвовали 417, выявило следующие закономерности. 85,6% и 88,0% пациентов были с нарушением обоняния и дисгевзией соответственно. У 11,8% дизосмия была более ранним симптомом, чем основные. И практически у 79,7% с признаками нарушения обоняния не имелось признаков нарушения носового дыхания и ринореи. По итогам этой работы следует, что нарушение обоняния скорее вызвано неврологической природой [9].
Дизосмия в неврологии – частый симптом. Проявляется чаще на начальных этапах нейродегенеративных заболеваний, которые характеризуются постепенной гибелью нервных клеток и возникновением различных нарушений, например деменции, когнитивных нарушений, парезов и параличей. Самыми известными заболеваниями являются болезнь Паркинсона, болезнь Альцгеймера, хорея Гентингтона. Причиной развития нарушения обоняния при болезни Паркинсона является поражение, атрофия клеток, структур лимбической системы. Причем прослеживается прямая зависимость между степенью дегенерации и выраженностью дизосмии. Опираясь на многие научные исследования, коронавирус может спровоцировать демиелинизацию, нейродегенерацию, клеточное старение. Данные процессы ускоряют развитие возрастных изменений головного мозга и в какой-то степени могут обострять течение таких нейродегенеративных заболеваний, как, например, болезнь Альцгеймера, болезнь Паркинсона или боковой амиотрофический склероз и рассеянный склероз.
При SARS-CoV-2 особенности дизосмии без ринореи и нарушения носового дыхания обеспечиваются поражением клеток дыхательного эпителия и биполярных нейронов, обонятельных клеток. Восстановление же обоняния также обеспечивается физиологической защитой, а именно нейрогенезом в обонятельной системе. Однако поражение может затрагивать не только обонятельные луковицы. Механизмы проникновения вируса в ЦНС до конца не изучены, а инфицирование вирусом головного мозга может привести к совершенно различным последствиям, от отсутствия какой-либо специфической клиники до возникновения менингоэнцефалита и срывов иммунной толерантности [10; 11].
Еще одним проявлением поражения периферической нервной системы может выступать синдром Гийена-Барре. Данное состояние предположительно возникает из-за проявления аутоиммунного процесса в организме человека, который, в свою очередь, запускается различными патогенами, в частности, возможно, бактериями, вирусами. Синдром Гийена-Барре чаще проявляется восходящим вялым парезом с прогрессией в тетрапарез. Либо поражением черепно-мозговых нервов, нервов бульбарной группы. Тяжесть проявлений может быть совершенно различной: от обычной слабости в конечностях до тяжелой тетраплегии. SARS-CoV-2 оказывает огромное влияние на иммунный статус пациента, склоняет его к дестабилизации, отсюда можно предположить его прямую связь с развитием синдрома Гийена-Барре.
Так, где-то к середине 2020 года, по данным литературных источников, было описано около 50 случаев возникновения этого синдрома на фоне новой коронавирусной инфекции [12].
Существует два предположения о возможных причинах. Первое – это обусловлено своего рода мимикрией белков SARS-CoV-2 и своих же нервных клеток. Второе – прямое повреждающее воздействие на нейроны и их отростки. Но полной уверенности в этом нет. Полная взаимосвязь не установлена, и развитие данных состояний может быть одновременным.
К скелетно-мышечным поражениям SARS-CoV-2 относятся мышечные боли, усталость в мышцах, как осложнение – рабдомиолиз, переходящий в почечную недостаточность. В исследовании Мао Л. у 10% пациентов было обнаружено поражение мышечной ткани. И также был описан случай рабдомиолиза. Было сделано предположение, что это происходит в результате взаимодействия вируса с рецептором ангиотензинпревращающего фермента 2, проникновение в клетку и поражение ткани [4].
Еще одним риском как при инфицировании COVID-19, так и после является повышение вероятности возникновения цереброваскулярных заболеваний.
Повышение числа случаев ишемического инсульта, возникающего при течении новой коронавирусной инфекции, детерминируется более тяжелой степенью течения заболевания. Этиологическими факторами таких состояний будут аритмии, изменения реологических свойств крови, гиперкоагуляция, поражения миокарда, усугубление течения хронической сердечной недостаточности, общая гипоксемия, эндотелиальная дисфункция [13].
Особенно высока вероятность возникновения кардиоэмболического инсульта на фоне течения коронавирусной инфекции при изначальном факте такого заболевания, как фибрилляция предсердий [14]. Появлению эмболов способствует достаточно выраженная гиперкоагуляция, подтверждаемая возрастанием показателей фибрина, D-димера, протромбинового индекса, снижения активированного частичного тромбопластинового времени крови. Значительное ухудшение прогноза обеспечивает развитие синдрома полиорганной недостаточности, сепсиса, диссеминированного внутрисосудистого свертывания [15].
Кроме ишемического инсульта, увеличивается встречаемость и внутримозговых кровоизлияний. Этому способствует наличие трудноконтролируемой артериальной гипертензии, повышенной проницаемости ГЭБ. Нарушение целостности ГЭБ в основном обеспечивается системным воспалительным ответом на наличие SARS-CoV-2 в организме. Кроме этого, может затрудняться диагностика геморрагического инсульта. Гипертермия, менингеальные знаки заставляют думать об инфекционном менингите [16].
Развитие эпилептических приступов при заболевании новой коронавирусной инфекцией не является характерной чертой. В исследовании Мао Л. в выборке участвовало 214 человек, и только приблизительно в 0,47%, именно в 1 случае, был зафиксирован пароксизм [4]. В научных работах описываются немногочисленные случаи возникновения несудорожного эпилептического статуса у пациентов, зараженных SARS-CoV-2 [17]. Были описаны единичные зарегистрированные эпилептогенные разряды у больных с COVID-19. Данные разряды преимущественно находились в лобных долях. И изначально у пациентов не было ранее выявлено каких-либо приступов эпилепсии, а электроэнцефалография была проведена уже после пароксизма [18].
После перенесенного COVID-19 развиваются повышенная усталость, нарушение сна, возможна депрессия, различные вегетативные проявления в виде симптомов вегетососудистой недостаточности [19]. Интересен факт распространенности бессонницы во время «второй» и «третьей» волны. Из всех случаев около 74,8% – люди, перенесшие COVID-19. К основным нарушениям сна относились пресомнические – боязнью не заснуть, вторичный синдромом беспокойных ног [20].
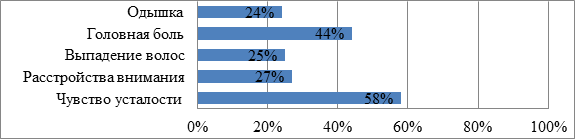
Распределение проявлений длительного COVID-19
Проявлением постковидного синдрома или длительного COVID-19 становится достаточно большое число симптомов: чувство усталости (58%), расстройства внимания (27%), выпадение волос (25%), головная боль (44%), одышка (24%). Для наглядности они представлены на рисунке. Такие жалобы были у пациентов, включенных в метаанализ 7 исследований 47910 пациентов в возрастном периоде 17-87 лет [21]. Среди когнитивных нарушений у лиц, перенесших COVID-19, чаще обнаруживались нарушения памяти (62%) и снижение концентрации внимания (82%). В настоящее время патогенез возникновения всех вышеперечисленных синдромов, жалоб, клинических проявлений однозначно неизвестен. Существует предположение, что это может быть связано с изменением в глимфатической системе головного мозга, нарушением тока лимфы, его замедлением и накоплением отравляющих продуктов обмена. Кроме того, выдвигается теория участия в развитии постковидного синдрома системного воспалительного процесса, нарушения проницаемости гематоэнцефалического барьера, снижения мозгового кровотока, детерминированного повышенной концентрацией провоспалительных цитокинов [22].
Встречаемость такого осложнения новой коронавирусной инфекции, как острый миелит, низкая. Однако протекал он несколько нехарактерно. Развитие инфекционного миелита скорее можно назвать подострым, нарастание симптомов было затянуто в сравнении с обычным острым миелитом. К проявлениям этого осложнения относится слабость в конечностях, чаще нижних, или парез, проводниковые расстройства чувствительности, парестезии, нарушения функции тазовых органов. Приблизительно с равной степенью обнаруживалось как повышение сухожильных рефлексов, так и их отсутствие. Заподозрить такое грозное осложнение стоит при наличии соответствующих клинических симптомов у пациентов, болеющих или перенесших новую коронавирусную инфекцию. Развитие слабости в конечностях (чаще в нижних), чувство онемения, парестезия, нарушение функции тазовых органов позволяют предположить миелит, а уточнить его наличие следует с помощью МРТ спинного мозга, основных и биохимических показателей крови, общего анализа цереброспинальной жидкости [23].
Выводы. Поражения вирусом SARS-CoV-2 совершенно различны: от легких кратковременных расстройств обоняния и вкуса до тяжелейших энцефалитов. Благоприятно то, что такие тяжелые осложнения, как цереброваскулярные заболевания, синдром Гийена-Барре, острый миелит, рабдомиолиз, встречаются довольно редко и детерминированные коморбидным фоном, тяжелой степенью течения вирусной инфекции. Риски осложнений, их патогенез изучены недостаточно и требуют дальнейшего изучения. Предполагается связь с гипоксемией, «цитокиновым штормом», прямым поражением клеток вирусом, нарушением системы гемостаза, склонностью к гиперкоагуляции, а также совокупностью данных причин. Стоит отметить, что информация о неврологических проявлениях COVID-19 доступна в виде нескольких крупных исследований, а основную информацию можно найти лишь в виде клинических случаев или их серии.
Библиографическая ссылка
Усанова А.А., Куняева Т.А., Усанова Т.А., Ратин К.Ю. НЕВРОЛОГИЧЕСКИЕ РИСКИ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ COVID-19 // Современные проблемы науки и образования. 2022. № 6-2. ;URL: https://science-education.ru/ru/article/view?id=32119 (дата обращения: 31.01.2026).
DOI: https://doi.org/10.17513/spno.32119



