«Миелодиспластический синдром (МДС). Гетерогенная группа клональных заболеваний системы крови, возникающих вследствие мутации гемопоэтической стволовой клетки и характеризующихся цитопенией, как результат неэффективного гемопоэза, признаками дисмиелопоэза и высоким риском трансформации в острый лейкоз (ОЛ)» [1]. В европейских странах: Германии, Англии и Уэльсе, Швеции, Франции, Испании – заболеваемость в общей популяции составляет около 4–5 случаев на 100 тыс. населения в год. Более 80% пациентов с МДС – это люди, возраст которых приближается к 70 годам. После 60 лет частота увеличивается до 20–50 случаев на 100 тыс. человек в год. В целом в Европе ежегодно диагностируют примерно 25 тыс. новых случаев. Учитывая неуклонное старение населения Европы, полагают, что число пациентов с МДС будет в ближайшие десятилетия лишь возрастать [2]. Статистических данных о заболеваемости и распространенности МДС в России нет. В 80–90% случаев этиология МДС неизвестна, в других случаях развитию заболевания предшествовала цитостатическая и/или лучевая терапия, а также среди факторов, воздействие которых увеличивает риск развития МДС, можно выделить курение, контакт с токсическими веществами. Одной из разновидностей МДС является МДС с мультилинейной дисплазией. Это вариант МДС с цитопенией любой степени выраженности, без увеличения бластных клеток в периферической крови (<1%) и костном мозге (<5%), без абсолютного моноцитоза в периферической крови, при этом более чем в 10% клеток двух и более ростков кроветворения выявляется дисплазия. Основные клинические проявления МДС неспецифичны и наиболее часто обусловлены как количественными, так и качественными изменениями системы кроветворения. Признаки миелодисплазии могут выявляться в костном мозге или периферической крови не только при МДС, но и при других заболеваниях неклонального характера: В12/фолатдефицитных анемиях, алкогольной интоксикации, вирусных и бактериальных инфекциях, при отравлениях и интоксикациях, быть проявлением паранеопластической реакции [3, 4]. В 10% случаев МДС манифестирует с аутоиммунного процесса: аутоиммунные заболевания соединительной ткани, системный васкулит, некротический панникулит, серонегативный артрит, ревматическая полимиалгия, Кумбс-положительная гемолитическая анемия, перикардит, плеврит [4, 5, 6]. Цитопенический синдром возможен при системной красной волчанке, аутоиммунном тиреоидите, гипотиреозе [7]. Авторы рекомендуют проводить исследование уровней гормонов щитовидной железы и наличия антител [7]. Цитопенический синдром при тиреотоксикозе описан нами впервые.
Тиреотоксикоз – это заболевание, характеризующееся гиперпродукцией тиреоидных гормонов в крови и тиреотоксическим поражением органов и тканей. «Тиреотоксикоз с диффузным зобом (диффузный токсический зоб (ДТЗ), болезнь Грейвса (БГ))» – это аутоиммунное заболевание, развивающееся вследствие продукции антител к рецептору ТТГ(АТ-рТТГ), с поражением щитовидной железы (ЩЖ) с развитием синдрома тиреотоксикоза в сочетании с эндокринной орбитопатией (ЭОП), микседемой, акропатией [8]. Наибольшее клиническое значение при ДТЗ имеет поражение ЩЖ. Диагностика базируется на лабораторном подтверждении тиреотоксикоза, повышении уровня АТ-рТТГ, определении характерной структуры ЩЖ по УЗИ в сочетании с ЭОП. Определение уровня АТ-рТТГ необходимо для дифференциальной диагностики, прогнозирования риска рецидива тиреотоксикоза и при беременности [9]. Тиреотоксикоз при БГ купируется назначением тиреостатиков, радикальное лечение подразумевает разрушение ткани ЩЖ при помощи радиоактивного йода (131I) или хирургическую тиреоидэктомию. Осложнениями длительно некомпенсированного тиреотоксикоза являются похудение, остеопороз, фибрилляция предсердий, эмболические осложнения, сердечно-сосудистые заболевания.
Цель исследования: рассмотреть многообразие клинических проявлений диффузно-токсического зоба, его осложнений.
Описание клинического случая. Представляем вашему вниманию интересный клинический случай тяжелого миелодиспластического синдрома с глубокой панцитопенией на фоне диффузно-токсического зоба.
Больной А., 1969 г.р., клинический диагноз: Основной: Миелодиспластический синдром с мультилинейной дисплазией (МДС – МД) по классификации ВОЗ
(2017) на фоне хронического гепатита.
Осложнения: анемия III ст. Геморрагический синдром (носовые кровотечения, подкожные кровоизлияния).
Сопутствующий: ИБС. Стенокардия II ф. кл. НБПНПГ. СН 2Б (II ф. кл.) с промежуточной фракцией выброса 55%. Гипертоническая болезнь II риск 3. Умеренная легочная гипертензия, систолическое давление в легочной артерии 38 мм рт. ст. Митральная регургитация 1–2 ст. Трикуспидальная регургитация. Мочекаменная болезнь. Конкремент правой почки. Эрозивный антральный гастрит вне обострения. Недостаточность кардии.
Из анамнеза: Больной А. с мая 2015 г. стал отмечать отечность стоп, голеней. В июне 2015 г. обследовался в Краевой клинической больнице, отечный синдром сохранялся, диагноз не ясен. В июле 2015 г. состояние ухудшилось: появился анемический синдром, геморрагический синдром в виде носовых кровотечений, кровоизлияния в склеру левого глаза. Госпитализирован в терапевтическое отделение, где был обследован. В гемограмме – гемоглобин 76 г/л, эритроциты 2,3×1012/л, лейкоциты 2,99×109/л, тромбоциты 12×109/л, СОЭ 27 мм/ч, лейкоцитарная формула в пределах нормы. В биохимическом анализе крови: общий белок 67 г/л, мочевина 5,2 ммоль/л, креатинин 60 мкмоль/л, АСТ 23 Ед/л, АЛТ 59 Ед/л, ЛДГ 342,3 Ед/л, билирубин общий 50,7 мкмоль/л (прямой 21,7 мкмоль/л, непрямой 29,0 мкмоль/л), увеличение щелочной фосфатазы до 472 Ед/л, сахар крови 5,0 ммоль/л. Гемостаз в пределах нормы. А/Т к ВИЧ – отрицательно, РМП с а/г к сифилису – отрицательно. Маркеры гепатитов В, С – отрицательны. LE клетки № 5 – не обнаружены.
На КТ органов брюшной и грудной полости, а также УЗИ органов брюшной полости – признаки интерстициальных изменений в легких. Двусторонний гидроторакс. Асцит. Признаки портальной гипертензии. Гепатомегалия (печень 177×64 мм), селезенка 104×46 мм. УЗИ почек – без особенностей. ЭХОКГ – незначительное утолщение межжелудочковой перегородки. Увеличение полости левого предсердия. Расширение правых отделов сердца. Трикуспидальная регургитация. Систолическое давление в легочной артерии – 45 мм – легочная гипертензия.
Проведены переливание свежезамороженной плазмы, инфузионная терапия с небольшим клиническим эффектом.
В июле 2015 г. по показаниям пациент впервые был госпитализирован в городское гематологическое отделение с клинико-гематологическим ухудшением, с анемическим, геморрагическим синдромом. При обследовании в гемограмме обнаруживается панцитопения: лейкоциты 3,45×109/л, гемоглобин 95 г/л, эритроциты 2,1×1012/л, тромбоциты 8×109/л, палочкоядерные нейтрофилы 1%, сегментоядерные нейтрофилы 75%, моноциты 4%, лимфоциты 19%, пл 1%. Проведен электрофорез белков плазмы крови. Патологические градиенты не выявлены. Пробы Кумбса (прямая, непрямая) – отрицательны. Клон пароксизмальной ночной гемоглобинурии не выявлен среди эритроцитов, гранулоцитов и моноцитов. В миелограмме: пунктат изобилует клеточными элементами за счет всех ростков миелопоэза с частичным нарушением вызревания в красном. Бластов не более 1,8%. Мегакариоциты 12–15 в поле зрения с ограниченным формированием тромбоцитов (от 0 до 4). Масса капель жира. Большие скопления стромальных клеток. В трепанобиоптате костный мозг резко гипоцеллюлярный по сравнению с возрастной нормой: 20–30% (норма 60%). Отмечаются явления гипоплазии всех трех ростков костного мозга разной выраженности в разных участках препарата. Клетки миелоидного и эритроидного ростков – на разной степени созревания. Мегакариоциты – единичные в препаратах. Заключение: морфологическая картина гипоплазии костного мозга.
При цитогенетическом исследовании костного мозга – нормальный кариотип мужчины. При исследовании FISH методом моносомии/делеции 7, трисомии 8 не обнаружено. Кроме того, проводилось исследование фрагмента кожи для выявления амилоида. Отложения амилоида в препаратах не выявлено. Проводилось обследование щитовидной железы. При УЗИ объем железы V= 31,5 мл, структурные изменения. Гормоны щитовидной железы в норме – ТТГ – 2,65 мМЕ/мл, Т4св – 8,31 нмоль/л. В ходе обследования было выявлено отсутствие иммунологических маркеров системных заболеваний (ENA – антитела к экстрагируемым ядерным антигенам, антитела к нативной ДНК, ANCA, антиэритроцитарные антитела, антитела к кардиолипину, В2гликопротеину), также не выявлено аутоиммунное поражение печени (отсутствие антител к антигенам аутоиммунных заболеваний печени).
В результате обследования у пациента диагностирован миелодиспластический синдром по типу рефрактерной цитопении с мультилинейной дисплазией. С учетом наличия «печеночных проявлений» (увеличение билирубина, трансаминаз, признаки портальной гипертензии по данным КТ и УЗИ органов брюшной полости) высказано предположение, что МДС носит вторичный характер на фоне гепатита неуточненного генеза.
Проводились гемокомпонентная терапия тромбоконцентратом – 36 доз (2035 мл), гемостатическая терапия, назначались диуретики с положительным эффектом: геморрагический синдром купирован, но сохранялся неясный отечный синдром. При выписке состояние стабильное. Анемического, геморрагического синдромов, очагов инфекции нет. Больному рекомендовано дообследование у инфекциониста и гастроэнтеролога. Амбулаторно пациент консультирован инфекционистом (данных за острую и хроническую инфекционную патологию нет). Был проведен гастроэнтерологический консилиум, в ходе которого диагностирован хронический гепатит неуточненной этиологии с холестатическим синдромом, по данным эластографии стадия фиброза F2. Данных за вирусный гепатит, паразитарные заболевания, аутоиммунных нарушений нет.
До января 2020 г. пациент у гематолога, гастроэнтеролога не наблюдался, анализы не сдавал и исследования не проходил. Все это время у больного сохранялись отечный, анемический синдромы, периодически возобновлялся геморрагический синдром («синячковость», носовые кровотечения). В январе 2020 г. с неостанавливающимся носовым кровотечением экстренно госпитализирован в терапевтический стационар.
В гемограмме: лейкоциты 3,4×109/л, эритроциты 2,42×1012/л, гемоглобин 80 г/л, тромбоциты 20×109/л, СОЭ 62 мм/ч. В биохимическом анализе крови: общий белок 60,1 г/л, альбумин 33,85 г/л, АЛТ 59 Ед/л, билирубин общий 34,2 мкмоль/л, креатинин 42,3 мкмоль/л. КТ органов грудной клетки с внутривенным болюсным контрастированием: очаговых и инфильтративных изменений не выявлено. МСКТ-данных за ТЭЛА нет. УЗИ органов брюшной полости, почек: диффузные изменения в печени и поджелудочной железе. Нарушения уродинамики нет. ЭКГ: синусовая тахикардия с ЧСС 100 уд. в минуту. Неспецифические изменения в миокарде левого желудочка. ЭХО-КГ: Небольшая дилатация всех отделов сердца. Небольшая легочная гипертензия. Систолическая функция удовлетворительная. Консультирован кардиологом, высказано предположение о легочной веноокклюзионной болезни с легочной гипертензией и декомпенсированном легочном сердце.
Проведено лечение: введение криопреципитата, гемокомпонентная терапия (эритромасса, тромбоконцентрат), пульс-терапия метипредом внутривенно 1000 мг № 3, затем метипредом перорально 74 мг в сутки. На фоне лечения уровень гемоглобина увеличился до 144 г/л, лейкоцитов – до 8,4×109/л, тромбоцитов – до 40×109/л, СОЭ снизилась с 62 мм/ч до 8 мм/ч.
С апреля 2020 г. отмечается медленное ухудшение состояния: увеличились отеки ног до бедер, усилились общая слабость, головокружение, появились быстрая утомляемость, одышка при ходьбе и в покое, потливость, вновь «синячковость», носовые кровотечения. К врачам обратился только в середине июня 2020 г. Госпитализирован в городское гематологическое отделение 18.06.2020 г. экстренно в связи с клинико-гематологическим ухудшением. При поступлении в гемограмме: гемоглобин 76 г/л, эритроциты 2,1×1012/л, тромбоциты 20×109/л, лейкоциты 2,3×109/л, ретикулоциты 36 промилле. В трепанобиоптате имеет место выраженная гипоплазия костномозгового кроветворения.
Вновь пациент обследован для исключения СКВ, системных васкулитов, других системных заболеваний соединительной ткани. Критериев постановки этих диагнозов недостаточно. Вновь консультирован гастроэнтерологом, у больного не исключается хронический гепатит неуточненной природы с холестатическим синдромом, не исключается наличие аутоиммунного процесса. С учетом анемического, геморрагического синдромов была начата гемокомпонентная терапия: свежезамороженная плазма – 1170 мл, тромбоконцентрат 36 доз (2035 мл), эритровзвесь № 2 (615 мл), гемостатическая терапия. Геморрагический, анемический, отечный синдромы купированы. При выписке состояние пациента стабильное. Анемического, геморрагического синдромов, очагов инфекции нет. Пациент был выписан под амбулаторное наблюдение гематолога, терапевта. С учетом быстрой положительной динамики по клинике и картине крови без специфического лечения миелодиспластического синдрома не складывается впечатление об истинном клональном заболевании крови, генез цитопении остается не совсем ясным; учитывая полиорганность поражения (легкие, сердце, почки, печень, щитовидная железа), необходимо иметь настороженность в дообследовании в плане системных заболеваний.
С 14.12.2020 г. по 24.12.2020 г. обследовался в отделении гастроэнтерологии ЧУЗ «КБ РЖД-медицина» с диагнозом «обострение хронического паренхиматозного панкреатита, средней тяжести, стеатоз печени». В гемограмме: эритроциты 1,53×1012/л, гемоглобин 59 г/л, тромбоциты 12×109/л, лейкоциты 2,7×109/л. СОЭ 72 мм/час. УЗИ органов брюшной полости: селезенка 110×52 мм. Эхо-признаки диффузных и протоковых изменений печени, диффузных изменений поджелудочной железы. Проведены гемокомпонентная терапия, симптоматическая, анбактериальная терапия с положительным эффектом. Пациент вновь был госпитализирован в гематологическое отделение 19.01.2021 г. с клинико-гематологическим ухудшением. Общее состояние тяжелое за счет анемического, геморрагического, интоксикационного (снижение массы тела на 10–12 кг за последний год без видимых причин) синдромов. В гемограмме гемоглобин 71 г/л, эритроциты 1,99×1012/л, лейкоциты 2,91×109/л, тромбоциты 13×109/л, СОЭ 55 мм/час. В биохимическом анализе крови общий белок 67,0 г/л, билирубин общий 44,4 мкмоль/л, прямой 23,3 мкмоль/л, непрямой 21,1 мкмоль/л, АЛТ 37,5 Ед/л, АСТ 41,5 Ед/л, сывороточное железо 38,9 мкмоль/л, ферритин 1103 нг/мл, ЛДГ 405 Ед/л, СРБ 20,2 г/л. На ЭКГ – ритм: синусовый с ЧСС 94 уд. в минуту. Неполная блокада правой НПГ. Изменения реполяризации в виде изоэлектричного Т-диффузного характера. На ЭХОКГ: уплотнение аорты. Митральная регургитация 1–2 ст. Небольшое расширение полости левого предсердия. Трикуспидальная регургитация 2 ст. Умеренная легочная гипертензия. Диастолическая функция левого желудочка нарушена по 1-му типу. Сократительная способность миокарда левого желудочка удовлетворительная.
На фоне лечения (тромбоконцентрат 840 мл, эритровзвесь № 2 630 мл, гемостатическая терапия) геморрагический, анемический, отечный синдромы практически купированы, улучшились показатели крови: гемоглобин 92 г/л, эритроциты 2,64×1012/л, лейкоциты 4,55×109/л, лейкоцитарная формула в норме, тромбоциты 78×109/л, СОЭ 22 мм/час. В феврале 2021 г. при обращении пациента к эндокринологу при обследовании на УЗИ щитовидной железы V=48,8 мл, структура диффузно-неоднородная за счет участков различной эхогенности без четких контуров с мелкими и анэхогенными и гиперэхогенными точечными и линейными включениями. При ЦДК в паренхиме обеих долей щитовидной железы отмечается усиленная васкуляризация. С обеих сторон лоцируются единичные лимфоузлы с сохраненной внутренней структуры размерами до 6,3×4,0 мм справа и до 7,5×4,2 мм слева. Гормоны щитовидной железы: ТТГ <0,0083 мкЕд/мл (норма 0,4–4,0 мкЕд/мл); Т4св – 53,03 пмоль/л (норма 9,0–19,05 пмоль/л) ; АТ к ТПО – 36,4 МЕ/л (норма <5,6 Ед/мл); АТ к тиреоглобулину – 958,4 МЕ/мл (норма <18,0МЕ/л); АТ к рецептору ТТГ – 16,53 МЕ/л (норма <1 МЕ/л). В развернутом анализе крови: гемоглобин 87 г/л, эритроциты 2,42×109/л, лейкоциты 2,3×109/л, сегментоядерные нейтрофилы – 20%, лимфоцитоз – 59%, тромбоциты 13×109/л, анизоцитоз +, пойкилоцитоз, гипохромия, СОЭ 63 мм/ч. В биохимическом анализе крови: увеличение уровня щелочной фосфатазы до 466 Ед/л, мочевой кислоты – до 428 мкмоль/л, общего билирубина – до 53,1 мкмоль/л, ГГТ – до 179 Ед/л. Диагностирован диффузный токсический зоб II ст. ВОЗ (V=48,8 мл), манифестный, впервые выявленный, тяжелое течение с поражением печени. Назначена тиреостатическая терапия тиамазолом (тирозолом) по 30 мг в сутки, бисопролол 2,5 мг 1 раз в день под контролем пульса и АД.
Через 1,5 месяца в апреле 2021 г. на фоне лечения отмечается положительная клинико-лабораторная динамика. У пациента прошли слабость, одышка, отмечено прибавление в весе на 6 кг, уровень Т4св уменьшился до 20,6 пмоль/л, ТТГ оставался подавленным <0,0083 мкЕд/мл. В мае 2021 г. на фоне снижения дозы тирозола до поддерживающей – 5 мг в сутки – отмечалось сохранение нормального уровня свТ4 – 12,50 пмоль/л; ТТГ оставался подавленным < 0,0083 мкЕд/мл. Со стороны показателей крови значительное улучшение: гемоглобин повысился до 118 г/л, эритроциты – до 3,27х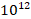 /л, СОЭ снизилась до 31 мм/ч, содержание тромбоцитов несколько повысилось до 55х
/л, СОЭ снизилась до 31 мм/ч, содержание тромбоцитов несколько повысилось до 55х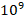 /л, ГГТ снизилась до 70 Ед/л. В июле 2021 г. на фоне продолжения приема тирозола нормализовался уровень Hb до 135 г/л, эритроцитов до 3,94 х
/л, ГГТ снизилась до 70 Ед/л. В июле 2021 г. на фоне продолжения приема тирозола нормализовался уровень Hb до 135 г/л, эритроцитов до 3,94 х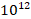 /л, лейкоциты – 3,7х
/л, лейкоциты – 3,7х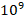 /л, нормализовалась СОЭ – 20 мм/ч, тромбоциты – 50
/л, нормализовалась СОЭ – 20 мм/ч, тромбоциты – 50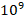 /л – 78х
/л – 78х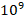 /л, билирубин общий – 31,8 мкмоль/л. ТТГ повысился, но оставался подавленный < 0,01 мкЕд/мл, свТ4 в норме – 12,50 пмоль/л, АТ к рецептору ТТГ на прежнем уровне – 16,53 МЕ/л, печеночные показатели в норме. Самочувствие удовлетворительное. В сентябре 2021 г. развился медикаментозный гипотиреоз: ТТГ – 8,53 мкЕд/мл; снижение свТ4 до 7,8 пмоль/л, в связи с чем к тирозолу 5 мг/сутки добавлен L-тироксин в дозе 50 мкг в сутки, впоследствии доза увеличена до 75 мг в сутки. В декабре 2021 г. в анализе крови гемоглобин 141 г/л, эритроциты 3,78х
/л, билирубин общий – 31,8 мкмоль/л. ТТГ повысился, но оставался подавленный < 0,01 мкЕд/мл, свТ4 в норме – 12,50 пмоль/л, АТ к рецептору ТТГ на прежнем уровне – 16,53 МЕ/л, печеночные показатели в норме. Самочувствие удовлетворительное. В сентябре 2021 г. развился медикаментозный гипотиреоз: ТТГ – 8,53 мкЕд/мл; снижение свТ4 до 7,8 пмоль/л, в связи с чем к тирозолу 5 мг/сутки добавлен L-тироксин в дозе 50 мкг в сутки, впоследствии доза увеличена до 75 мг в сутки. В декабре 2021 г. в анализе крови гемоглобин 141 г/л, эритроциты 3,78х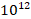 /л, лейкоциты 3,9х
/л, лейкоциты 3,9х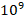 /л, тромбоциты 76х
/л, тромбоциты 76х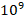 /л, СОЭ 10 мм/час, лейкоцитарная формула в норме. Т4св 7,31 пмоль/л, ТТГ 8,55 мкЕд/мл. В августе 2021 г. при обращении к гематологу состояние пациента удовлетворительное, анемического, геморрагического синдромов нет, в анализе крови Нв 145 г/л, эритроциты 4,29х
/л, СОЭ 10 мм/час, лейкоцитарная формула в норме. Т4св 7,31 пмоль/л, ТТГ 8,55 мкЕд/мл. В августе 2021 г. при обращении к гематологу состояние пациента удовлетворительное, анемического, геморрагического синдромов нет, в анализе крови Нв 145 г/л, эритроциты 4,29х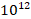 /л, лейкоциты 3,8х
/л, лейкоциты 3,8х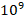 /л, СОЭ 17 мм/час, Т4св 8,3 пмоль/л, ТТГ 7,53 мкЕд/мл. В январе 2022 г. положительный эффект от лечения сохраняется, жалоб не предъявляет, в анализе крови гемоглобин 136 г/л, эритроциты 3,76х
/л, СОЭ 17 мм/час, Т4св 8,3 пмоль/л, ТТГ 7,53 мкЕд/мл. В январе 2022 г. положительный эффект от лечения сохраняется, жалоб не предъявляет, в анализе крови гемоглобин 136 г/л, эритроциты 3,76х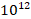 /л, тромбоциты 98х
/л, тромбоциты 98х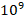 /л, лейкоциты 3,5х
/л, лейкоциты 3,5х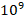 /л, СОЭ 13 мм/час, ТТГ 4,46 мкЕд/мл. Пациенту продолжена консервативная терапия тиреостатиками.
/л, СОЭ 13 мм/час, ТТГ 4,46 мкЕд/мл. Пациенту продолжена консервативная терапия тиреостатиками.
Заключение
Рассмотренный клинический случай интересен тем, что пациент 7 лет получал лечение по поводу тяжелого миелодиспластического синдрома с мультилинейной дисплазией с глубокой панцитопенией, тяжелыми геморрагическим, анемическим и интоксикационным синдромами. Требовались в больших объемах заместительная терапия тромбоконцентратом, эритроцитарной взвесью, дезинтоксикационная терапия. После постановки диагноза диффузно-токсического зоба и назначения специфического лечения тирозолом вся симптоматика исчезла, у пациента нормализовались показатели крови. Данный клинический случай показывает многообразие клинических проявлений нозологических единиц. В данном случае диффузно-токсический зоб протекал под маской тяжелого МДС с глубокой панцитопенией и тяжелой гематологической симптоматикой.
Библиографическая ссылка
Кузнецова Е.Ю., Соколова-Попова Т.А., Осетрова Н.Б., Черкашина И.И., Ольховик Т.И., Сырцева Е.Б., Зубарева З.Н., Шапран М.В. ИНТЕРЕСНЫЙ КЛИНИЧЕСКИЙ СЛУЧАЙ ВТОРИЧНОГО МИЕЛОДИСПЛАСТИЧЕСКОГО СИНДРОМА С МУЛЬТИЛИНЕЙНОЙ ДИСПЛАЗИЕЙ НА ФОНЕ ДИФФУЗНО-ТОКСИЧЕСКОГО ЗОБА // Современные проблемы науки и образования. 2022. № 5. ;URL: https://science-education.ru/ru/article/view?id=32063 (дата обращения: 30.01.2026).
DOI: https://doi.org/10.17513/spno.32063



