По состоянию на декабрь 2021 года глобальное число подтвержденных случаев заболевания коронавирусом (COVID-19) превысило 275 миллионов (коронавирусная болезнь (COVID-19), 2021 г.). Однако фактическая частота положительных случаев, по оценкам, намного выше, поскольку несколько моделей предсказывают фактическое число случаев в 10 (от 3 до 24) раз больше, чем количество подтвержденных случаев [1-3].
В соответствии с этой точкой зрения прогнозируется, что более 2,75 миллиарда человек могут быть инфицированы COVID-19. > 30% лиц, пострадавших от COVID-19 [4, с. 2031], включая бессимптомные случаи [5, с. 220–232], и примерно 80% пациентов, госпитализированных с COVID-19, могут иметь COVID-последствия. Усталость и когнитивные нарушения, наряду с другими стойкими психоневрологическими расстройствами (например, депрессией) [6; 7], и физические (например, одышка) проявления включают «подострые последствия SARS-CoV-2» (т. е. симптомы сохраняются в течение как минимум 4 недель после заражения).
Национальный институт здравоохранения и передового опыта (NICE) определяет «синдром пост-COVID-19» (PCS) как совокупность симптомов, которые развиваются во время или после заражения COVID-19, сохраняются в течение >12 недель и недостаточно объясняются альтернативными диагнозами.
С целью определения общей номенклатуры в определении случая Всемирная организация здравоохранения (ВОЗ) предложила термин «состояние после COVID-19». Состояние после COVID-19 определяется как стойкие симптомы, обычно возникающие через 3 месяца от начала заболевания у лиц с подтвержденной или вероятной инфекцией SARS-CoV-2 в прошлом и сохраняющиеся в течение как минимум 2 месяцев, которые не могут быть объяснены альтернативным диагнозом.
Результаты по исследованию PCS были инициированы онлайн-группами защиты интересов пациентов, которые сообщили о существенном ухудшении качества жизни и повседневного функционирования в результате стойких симптомов, отсутствия формального диагноза и эффективных установленных методов лечения. Постоянно сообщалось, что усталость и когнитивные нарушения являются одними из наиболее распространенных и изнурительных признаков ПКС.
В отличие от других распространенных симптомов ПКС, включая одышку и депрессию, не существует установленных и эффективных методов лечения поствирусной усталости и когнитивных нарушений, а также связанных с ними состояний, таких как миалгический энцефаломиелит/синдром хронической усталости (ME/CFS). Глобальная заболеваемость COVID-19 и потенциальные экономические потери и снижение качества жизни дают стимул для выявления нейробиологических субстратов, обслуживающих связанную с ПКС усталость и когнитивные нарушения, сопутствующих факторов и детерминант, а также безопасных и эффективных методов лечения. Здесь мы стремились определить долю людей, проявляющих усталость и когнитивные нарушения через 12 или более недель после постановки диагноза COVID-19, в том числе среди возрастных, половых и клинических подгрупп. Мы также стремились охарактеризовать воспалительные корреляты и функциональные последствия ПКС.
Цель исследования: изучить усталость и когнитивные нарушения при синдроме пост-COVID-19, составить систематический обзор и метаанализ.
Материал и методы исследования
Источники данных и поиск
Протокол, относящийся к этому систематическому обзору и метаанализу, был зарегистрирован на PROSPERO. Это исследование проводилось в соответствии с руководящими принципами отчетности метаанализа обсервационных исследований в эпидемиологии (MOOSE). В соответствии с рекомендациями по предпочтительным элементам отчетности для систематических обзоров и метаанализов (PRISMA) 2020 г. [8, с. 220-225], систематический поиск проводился в PubMed/MEDLINE, Кокрановской библиотеке, PsycInfo, EMBASE и Web of Science с момента создания базы данных до 8 июня 2021 года. Реализованная строка поиска была следующей: «длительный covid» ИЛИ «постоянный covid» ИЛИ «post covid» ИЛИ «последствия SARS-CoV-2 PASC» ИЛИ «продолжительные последствия COVID-19» ИЛИ «длительно действующий covid».
Выбор исследования
Мы проанализировали статьи, сообщающие о частоте любого первичного исхода (т. е. усталости или когнитивных нарушений) и/или вторичного исхода (т. е. воспалительных маркеров или функциональных исходов/показателей качества жизни) у лиц с подтвержденным COVID-19 через 12 или более недель после постановки диагноза. Вначале мы планировали определить вторичные исходы исключительно для утомляемости и когнитивных нарушений при ПКС. Однако из-за нехватки данных, касающихся вышеизложенного, мы впоследствии включили воспалительные корреляты и функциональные исходы, связанные с ПКС, представленные в таблице на первичном этапе исследования когнитивных нарушений и астении [табл. 1] и на вторичном этапе исследования воспалительных реакций и исхода [табл. 2]
Таблица 1
Симптомы, выявленные на первичном этапе исследования
|
Начальный результат |
Объективное исследование |
Субъективная оценка |
|
Астения |
Усталость, установленная с помощью любого утвержденного инструмента (например, шкалы усталости FACIT, FSS) или клинического диагноза СХУ/ЭМ |
Усталость/упадок сил, мышечная усталость/мышечная слабость (миастения), недомогание |
|
Когнитивные нарушения |
Когнитивные нарушения установлены с помощью любого утвержденного инструмента |
Когнитивное нарушение, «мозговой туман», умственная медлительность, дефицит внимания, исполнительность, обработка, память, обучение, артикуляции и/или психомоторной координации |
Таблица 2
Симптомы, выявленные на вторичном этапе исследования
|
Вторичный результат |
Объективное исследование |
Субъективная оценка |
|
Воспалительные реакции
|
Аномальные уровни, циркулирующие или внутриклеточные цитокины, СРБ, D-димер и/или прокальцитонин в соответствии с пороговыми значениями, определенными в исследовании исследователей, или относительно контрольной группы, или установленного стандарта |
Нет данных |
|
Исход
|
Функциональное нарушение (включая деятельность, профессиональные и социальные ограничения), установленное с помощью любого утвержденного инструмента для оценки качества жизни или функциональных результатов (например, EQ-5D) |
Самоотчет или неподтвержденная оценка функциональных нарушений (включая активность, профессиональные и социальные ограничения), а также общий жизненный тонус/качество жизни |
Критериями исключения были:
1. Неполные или неточные количественные данные (т. е. не указаны точные пропорции для первичных исходов).
2. Исходы предшествуют заражению (т. е. утверждается, что утомляемость, когнитивные нарушения, воспаление и/или функциональные нарушения присутствовали до заражения COVID-19 и/или не имели заметного увеличения тяжести после заражения COVID-19 в возрасте 12 лет или старше) последующие недели.
3. В исследовании сообщается исключительно о новых симптомах, возникающих после разрешения острого COVID-19 (т. е. не сохраняющихся с момента постановки диагноза).
4. Исходы, представляющие интерес, сообщаются исключительно для населения в целом или для лиц без подтвержденного предшествующего диагноза COVID-19.
5. COVID-19 не подтверждается лабораторными исследованиями или связью с МКБ-10 или не диагностируется клинически.
6. Посмертное исследование пациентов с COVID-19.
7. Серия случаев или любой дизайн исследования, в котором участники отбираются для включения на основании наличия симптомов ПКС (т. е. исходов, представляющих интерес).
8. Не первичные исследования.
Оценка качества
Методологическое качество и риск смещения оценивались с использованием шкалы Ньюкасла-Оттавы (NOS), модифицированной для применимых когортных исследований и исследований случай-контроль, а также адаптированной для перекрестных исследований. Исследования, диагноз которых был неясен, оценивали по проспективной когорте. Когортные исследования были изменены за отсутствие включения когорты, не подвергшейся воздействию. Все исследования компонентов были независимо оценены двумя рецензентами (FC и LMWL), и результаты были подтверждены, а расхождения устранены путем обсуждения.
Результаты исследования и их обсуждения
Результаты поиска
Поиск литературы сформировал 10 979 исследований. После удаления дубликатов 5965 исследований были проверены по названию и реферату, в результате чего было получено 229 подходящих исследований. 148 исследований были дополнительно исключены после полнотекстового скрининга. Подробная информация об отборе исследований представлена на рисунке. Всего в обзор было включено 81 исследование: 56 проспективных когортных исследований, 14 перекрестных исследований, 10 ретроспективных когортных исследований и 1 ретроспективное исследование случай-контроль. Компонентные исследования сгруппированы по дизайну в дополнительный материал. Количественный синтез, в первую очередь оценивающий влияние воздействия COVID-19 на утомляемость (т. е. метаанализ утомляемости), включал 68 исследований. Результаты поиска продемонстрированы в таблице метаанализа утомляемости при COVID-19 (рис.).
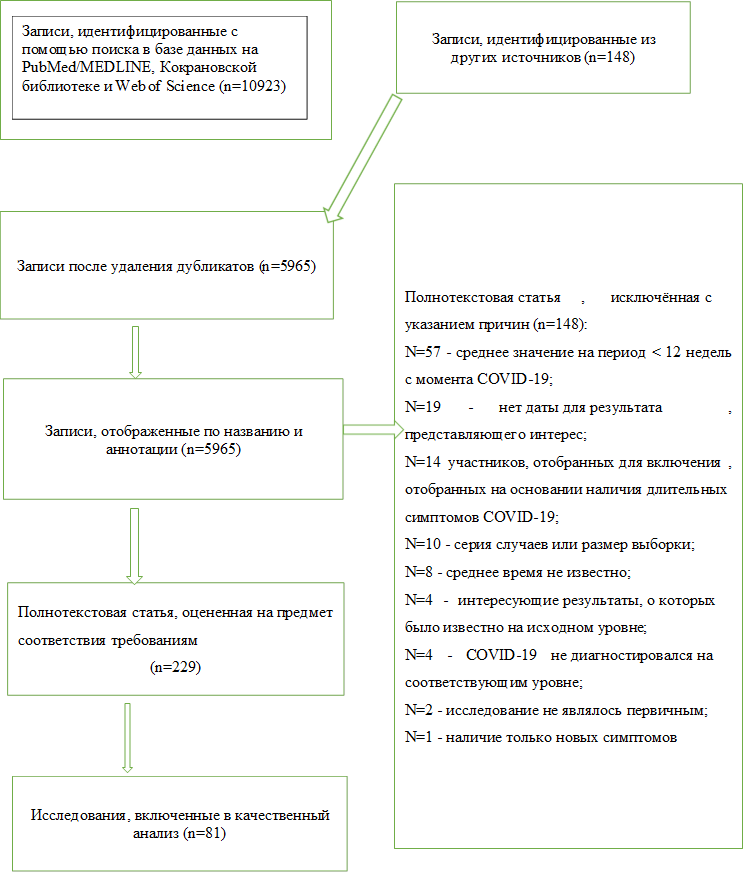
Метаанализа утомляемости при COVID-19
Характеристики исследования
Десять исследований проанализировали данные из Италии, девять из Испании, восемь из США, семь из Китая, шесть из Великобритании, три из Дании, Франции и Норвегии соответственно, два из Австралии, Австрии, Бразилии, Канады, Египта, Германии, Израиля, России и Нидерландов соответственно и по одному из Бельгии, Чехии, Англии, Фарерских островов, Ирана, Японии, Мексики, Пакистана, Сингапура, Швеции, Швейцарии и Турции соответственно. Размер выборки варьировался от 23 до 2649, а медиана или средний период наблюдения варьировался от 2,8 до 11,2 месяца. Шесть авторов исследования предоставили подтверждение относительно способа выявления COVID-19 [6, с. 220-232] и один автор [7, c. 989-991] подтвердил отсутствие дублирования выборки среди двухкомпонентных исследований, а также рекомендовал исключить третье исследование на основании возможного дублирования.
Методологическое качество и риск смещения
В совокупности рейтинг NOS для компонентных исследований был умеренным, о чем свидетельствуют средние баллы 6,0 из 9,0 для проспективных/ двунаправленных когортных исследований, 4,1 из 6,0 для ретроспективных когортных исследований и 5,6 из 9,0 для перекрестных исследований. Общими методологическими ограничениями были невозможность включить не подвергавшуюся воздействию группу в когортные исследования, невозможность установить, имелись ли исходы до заражения COVID-19, а также отсутствие обоснования размера выборки в перекрестных исследованиях. Включены баллы NOS в каждой категории для всех компонентных исследований. Мы провели апостериорный анализ чувствительности, чтобы сравнить объединенные пропорции в исследованиях с высоким, средним и низким рейтингом NOS. В исследованиях со средним рейтингом NOS сообщалось о более высокой доле лиц с когнитивными нарушениями по сравнению с исследованиями с низким и высоким рейтингом NOS, n=0,35.
Однако доля людей, испытывающих усталость, существенно не различалась по категориям ранжирования (n = 0,885).
Результаты исследования и их обсуждение
Метаанализ двух основных исходов показал, что 32% людей испытывали усталость, а 22% людей проявляли когнитивные нарушения через 12 или более недель после постановки диагноза COVID-19. Кроме того, в 13 из 14 исследований, посвященных изучению параметров воспаления, сообщалось о повышении провоспалительных маркеров (например, провоспалительных цитокинов, С-реактивного пептида, D-димера и прокальцитонина) у части пациентов. Во всех исследованиях, посвященных функциональным исходам, сообщалось о выраженных функциональных нарушениях в подгруппе выборки.
Метаанализ усталости
Совокупная доля лиц, испытывающих усталость среди пациентов с COVID-19 через 12 и более недель после постановки диагноза, составила 0,32 (95% ДИ, 0,27, 0,37; р <0,001; n=25 268). Большая доля женщин сообщила об усталости по сравнению с мужчинами, но разница между подгруппами не была статистически значимой (0,46 женщин против 0,30 мужчин). Анализ подгрупп по возрастным категориям показал, что значительно большая часть утомляемости у взрослых по сравнению с детьми (0,32 у взрослых против 0,07 у детей).
Более того, в исследованиях, в которых объективно оценивалась усталость, сообщалось о значительно большей доле людей, испытывающих усталость, по сравнению с субъективными способами установления (0,45 при объективной оценке против 0,29 при субъективной оценке). Однако не было статистически значимой разницы в доле лиц, сообщивших об усталости, между госпитализированными и не госпитализированными респондентами (0,36 госпитализированного против 0,44 не госпитализированного). Точно так же не было существенной разницы в доле людей, испытывающих усталость через 6 месяцев после постановки диагноза COVID-19, по сравнению с ≥6 месяцев (0,33, когда <6 месяцев, против 0,31, когда ≥6 месяцев). Анализ чувствительности показал, что стратификация исследований по дизайну приводит к статистически значимым различиям в величине эффекта, хотя величина эффекта между проспективными когортными, ретроспективными когортными и кросс-секционными исследованиями (т. е. тремя наиболее распространенными дизайнами исследований) существенно не различалась.
Метаанализ когнитивных нарушений
Совокупная доля лиц с когнитивными нарушениями среди пациентов с COVID-19 через 12 и более недель после постановки диагноза составила 0,22 (95% ДИ, 0,17, 0,28; р <0,001). Наблюдалась незначительная тенденция к большей доле женщин, чем мужчин, с когнитивными нарушениями (0,56 женщины против 0,36 мужчины), однако доля женщин в подгруппах не была статистически значимой (0,56; 95% ДИ, 0,46, 0,66). Только в одном исследовании сообщалось о когнитивных нарушениях у детей, таким образом, достоверных различий между детской и взрослой подгруппами не выявлено. В исследованиях, в которых объективно оценивались когнитивные нарушения, сообщалось о значительно большей доле лиц с когнитивными нарушениями по сравнению с теми, кто использовал субъективные способы установления (0,36 по объективной оценке против 0,18 по субъективной оценке). Не было статистически значимой разницы между долей госпитализированных и не госпитализированных в подгруппах, сообщающих о когнитивных нарушениях после COVID (0,30 госпитализированного против 0,20 не госпитализированного). Аналогичным образом, не было существенной разницы в пропорциях, сообщивших о когнитивных нарушениях в <6 и ≥6 месяцев наблюдения (0,22 при <6 месяцев против 0,21, когда≥6 месяцев). В отличие от утомляемости, стратификация исследований по дизайну не привела к каким-либо статистически значимым различиям в величине эффекта.
Неоднородность
Усталость (I2= 99,1%) и когнитивные нарушения (I2= 98,0%) в метаанализах показали значительную неоднородность. Анализ отдельных подгрупп привел к уменьшению неоднородности.
Предвзятость публикации
Визуальный осмотр асимметрии воронкообразного графика для метаанализа усталости не позволил предположить наличие предвзятости публикации, и ни тест перехвата регрессии Эггера (n=0,538; СЭ = 0,061), ни критерий ранговой корреляции Бегга и Мазумдара (n = 0,857) были статистически значимыми. И наоборот, визуальный осмотр асимметрии воронкообразного графика для метаанализа когнитивных нарушений показал наличие предвзятости публикации; критерий пересечения регрессии Эггера был статистически значимым (0,187; SE = 0,040; р <0,001), тогда как критерий ранговой корреляции Бегга и Мазумдара не был значимым (0,818).
Воспалительные параметры
В 14 исследованиях изучались параметры периферического воспаления у пациентов с COVID-19 через 12 и более недель после постановки диагноза. Из тех, которые количественно определяли уровни внутриклеточных цитокинов [8, c. 375–402], сообщили о заметном увеличении числа CD4+ Т-клеток, экспрессирующих воспалительные цитокины интерлейкина (ИЛ)-2, интерферона (ИФН)-γ и фактора некроза опухоли (ФНО)-α у лиц с предшествующим COVID-19 по сравнению со здоровыми донорами [9, c. 375–402]. В исследовании сообщили, что у ранее госпитализированных пациентов наблюдались повышенные уровни провоспалительных цитокинов, включая, помимо прочего, макрофагальный воспалительный белок 1β, IL-1β и IL-17A. Онг и др. (2021 г.) дополнительно сообщалось, что концентрации провоспалительных факторов IL-1β, IL-17A, IL-12p70, фактора стволовых клеток (SCF) и MIP-1β были значительно выше у ранее переболевших COVID-19 пациентов по сравнению со здоровым контролем, независимо от тяжести острой фазы. Более того, авторы определили, что у пациентов с острым заболеванием средней и тяжелой степени в анамнезе наблюдалось повышение большинства Т-клеток, продуцирующих цитокины, а также повышенная продукция цитокинов, тогда как существенных различий в частоте TNF-α+ В-клеток не наблюдалось [10, c. 1381-1382]. Чжоу и др. сообщили о значительном увеличении сывороточного амилоида A, TNF-α и IL-1RA в когорте пациентов с тяжелой формой COVID-19, более высоких, чем обычно, уровнях IL-17A и IL-17D и снижении IL-7. От 3,9% до 32,2% лиц, перенесших COVID-19, имели повышенный уровень ИЛ-6. [10, c. 1381-1382] сообщили о среднем уровне ИЛ-6 в сыворотке 3 пг/мл), что превышает стандартное эталонное значение ≤ 1,8 пг/мл (IL6 - клинический: интерлейкин 6, 2021 г.). Бретон и др. аналогичным образом сообщалось, что у пациентов после COVID были системные профили цитокинов, отличные от неинфицированных лиц из контрольной группы (Бретон и др., 2021 г.), тогда как Чжоуи и другие сообщили о нормальных уровнях ИЛ-6 и ИЛ-10 во всех группах (Чжоу и др., 2021 г.). От 1,8% до 24,5% пациентов имели повышенный уровень СРБ, введена в действие как >10 мг/л или >2,9 мг/дл. Медиана уровня СРБ колебалась от 0,6 до 2,9 мг/л [10, с. 1380]. Более того, от 9,8% до 38,0% пациентов обнаруживали повышенный уровень D-димера (т. е. ≥500 нг/мл) [10, с. 1465-1479]. Напротив, [11, с. 57-58] сообщили, что уровни CRP и D-димера не были значительно повышены в их образце после COVID по сравнению со здоровым контролем (p>0,05), но цитокины, такие как TNFα, коррелировали с аномальными клиническими признаками.
Кроме того, [12, c. 375-402] сообщили о повышенном уровне прокальцитонина у 9,0% пациентов (в среднем 0,07). В совокупности в 13 из 14 исследований изучения параметров воспаления сообщается о повышении по крайней мере одного показателя воспаления в подгруппе пациентов или во всей выборке после COVID (в виде медианы/среднего по сравнению со здоровым контролем или стандартными эталонными значениями). Следует отметить, что в девяти из 14 исследований сообщалось как о наличии провоспалительных маркеров, так и о постоянной усталости и/ или когнитивных нарушениях в их выборке [13, c. 243–296], а в нескольких исследованиях отмечена связь между повышением показателей воспаления и симптомами постковидной астении.
Функциональные результаты/качество жизни
В 34 исследованиях изучались функциональные исходы, часто включаемые в показатели качества жизни (КЖ) у пациентов с COVID-19 через 12 и более недель после постановки диагноза. В девяти исследованиях КЖ измеряли с использованием 5-уровневой шкалы европейского качества жизни 5 (EQ-5D-5L), четверо использовали шкалу EQ-5D-3L, семь использовали краткий опросник из 36 пунктов [14; 15] (SF-36/ RAND-36), трое использовали индекс Бартеля, 11 использовали другую шкалу и три через самоотчет с некоторыми исследованиями, использующими несколько инструментов оценки. Во всех исследованиях было продемонстрировано функциональное нарушение или снижение как минимум одного параметра качества жизни (до 72% пациентов) по сравнению с региональными нормами, неинфицированным контролем или статусом до COVID, и в четырех исследованиях сообщалось о снижении по всем параметрам качества жизни в их выборке после COVID.
Функциональные нарушения после COVID были выявлены у 21–63% людей. Нарушение активности (включая трудности с выполнением повседневных задач, самообслуживанием и подвижностью) от 1,0% до 68,4%, социальные нарушения от 5% до 15%, и от 16,0% до 28,2%, по сообщениям, не могут участвовать в спортивных/развлекательных мероприятиях [16, c. 155-159]. Каждый пятый ранее госпитализированный человек достиг порога дополнительной инвалидности по шкале Вашингтонской группы «Краткий набор показателей функционирования» (WG-SS) (совместная группа PHOSP-COVID). Более того, от 29,0% до 47,4% тех, кто был трудоустроен преморбидно, не смогли вернуться на работу, от 5% до 90% не смогли достичь своего уровня занятости до COVID, и от 8,0% до 38,9% сообщили о нарушениях в трудовой жизни. Всеобъемлющие результаты, включая средние и медианные баллы по шкалам качества жизни, если они сообщались.
Сообщенные факторы, связанные с синдромом пост-COVID-19
В целом 53 из 81 исследования сообщили о факторах, связанных с увеличением частоты симптомов ПКС, согласно их соответствующим анализам. В 24 исследованиях женский пол был связан с повышенным риском развития симптомов ПКС (включая, в некоторых случаях, утомляемость и когнитивные нарушения), большим количеством стойких симптомов или снижением показателей качества жизни, в то время как мужской пол предсказывал снижение функционального статуса/качества жизни в одном исследовании. Увеличение возраста ассоциировалось с большим количеством сообщений о симптомах ПКС или снижении качества жизни в 14 исследованиях. Было отмечено, что молодые люди чаще сообщали об усталости [17; 18]. Исследования сообщили, что возраст ≥65 лет защищали от сохранения симптомов COVID-19. Ранее существовавшие сопутствующие заболевания были связаны с симптомами ПКС или ухудшением качества жизни в 9 исследованиях
Кроме того, в 19 исследованиях более высокая тяжесть острого заболевания, госпитализация или увеличение продолжительности пребывания в стационаре ассоциировались с симптомами ПКС или снижением. Интересно, что некоторые исследования сообщили, что наличие усталости было связано с долгосрочным нарушением активности, однако было множество статей, которые поясняли, что более выраженные глобальные когнитивные нарушения и исполнительная дисфункция коррелируют с большей трудностью в доменах EQ-5D [19, c. 993-998].
Здесь мы определили, что примерно треть людей испытывали постоянную усталость, а более пятой части людей проявляли когнитивные нарушения через 12 или более недель после подтвержденного диагноза COVID-19. Аналогичные случаи усталости и когнитивных нарушений, соответственно, наблюдались среди госпитализированного и не госпитализированного населения. Кроме того, в отличие от других стойких симптомов, которые могут быть самокупирующимися (например, аносмия), усталость и когнитивные нарушения, по-видимому, сохраняются и потенциально могут ухудшаться со временем у восприимчивых людей, о чем свидетельствуют аналогичные пропорции пораженных лиц в <6 и ≥6 месяцев наблюдения. Среди детей была выявлена более низкая частота утомляемости и когнитивных нарушений, соответственно, по сравнению со взрослыми. Кроме того, мы установили, что у части пациентов постоянно отмечалось персистирующее воспаление и что симптомы ПКС (включая утомляемость и когнитивные нарушения) связаны с выраженными функциональными нарушениями. Часто сообщаемые факторы, связанные с большей частотой симптомов ПКС среди компонентных исследований, включали женский пол, пожилой возраст, большую тяжесть острого заболевания и существовавшие ранее сопутствующие заболевания. Утомляемость и когнитивные нарушения при ПКС представляют собой форму синдрома постинфекционной усталости и проявляют фенотипическое сходство с МЭ/СХУ, который часто провоцируется инфекционным агентом. Аналогичные показатели заболеваемости усталостью, а также снижение показателей качества жизни были зарегистрированы после предыдущих эпидемий коронавируса, включая коронавирус тяжелого острого респираторного синдрома (SARS) и коронавирус ближневосточного респираторного синдрома (MERS).
Кроме того, симптомы ПКС совпадают с симптомами эпидемии летаргического энцефалита (энцефалит фон Экономо) в 1920-х годах (например, утомляемость, когнитивные нарушения, головная боль), которые, как предполагалось, причинно связаны с пандемией испанского гриппа 1918 года.
Существует несколько механизмов, посредством которых инфекция SARS-CoV-2 может вызвать или усугубить стойкую усталость и/или когнитивные нарушения. Неврологическая дисфункция может возникнуть из-за не исключающих друг друга факторов, включая, помимо прочего, прямой вирусный энцефалит, нейровоспаление (включая нарушение целостности гематоэнцефалического барьера), гипоксии и цереброваскулярные заболевания.
Многочисленные исследования выявили нейроанатомические изменения и нейродегенерацию, микрососудистые повреждения головного мозга и метаболические аберрации (включая гипометаболизм в областях, связанных с мотивацией, таких как дорсолатеральная префронтальная кора) в мозгу пациентов с COVID-19.
Также признано, что системные последствия, включая эндотелиальную дисфункцию, гипервоспаление, аутоиммунитет, латентную вирусную реактивацию, полиорганную патологию и дисфункцию вегетативной нервной системы, могут взаимодействовать с вышеперечисленным синергическим образом. Причинно-следственная связь между специфическими провоспалительными цитокинами, симптомами настроения и снижением когнитивных функций твердо установлена.
Мы сообщаем, что у подгруппы людей постоянно проявлялись маркеры воспаления после разрешения острой инфекции COVID-19, что позволяет предположить, что гипервоспаление является устранимой причиной усталости и / или когнитивных нарушений при ПКС. Действительно, другие постинфекционные синдромы (например, постинфекционный энцефалит) ранее были связаны с повышением воспалительных параметров.
Ограничения
Представленные здесь результаты следует интерпретировать в контексте нескольких ограничений. Во-первых, компонентные исследования были наблюдательными, поэтому причинно-следственные связи не могут быть установлены. Во-вторых, в большинстве исследований не было установлено, существовали ли исходы до инфицирования COVID-19 (т. е. распространенность периода, а не заболеваемость).
Таким образом, мы не можем исключить возможность того, что инфекции SARS-CoV-2 предшествовали усталость и когнитивные нарушения (хотя инфекция могла усугубить симптомы). В-третьих, поскольку большинство компонентных исследований были основаны на госпитализированных людях, результаты могут быть нерепрезентативными для большинства людей, пострадавших от COVID-19. Более того, усталость и когнитивные нарушения могут быть следствием хронического стресса и/или депрессии, вызванных социальными и экономическими проблемами COVID-19, а не результатом инфекции у части пациентов с ПКС. Следует также отметить, что социальные последствия могут усугубляться для инфицированных лиц. В большинстве когортных исследований не удалось включить контрольную группу, не подвергавшуюся воздействию, что не дает основы для сравнения. Что касается предвзятости при отборе, то в приведенном здесь анализе наблюдается завышенная представленность госпитализированных случаев, и подмножество отчетов может быть связано с синдромом после интенсивной терапии, сопутствующими заболеваниями и/или приемом лекарств. И наоборот, пациенты с ПКС, не получающие медицинской помощи в связи со своими симптомами, представлены недостаточно. Более того, утомляемость и когнитивные нарушения могут быть вторичными по отношению к другим последствиям инфекции SARS-CoV-2, включая большое депрессивное расстройство, но не ограничиваясь им.
Другим ограничением в большинстве исследований объективных когнитивных функций было использование инструментов скрининга деменции (например, MoCA, TICS), которые имеют ограниченную чувствительность к снижению когнитивных функций у молодых людей и, таким образом, могут привести к недооценке когнитивных нарушений.
Таким образом, в будущих исследованиях будет рекомендовано применять более чувствительные инструменты, лишенные потолочных эффектов, например скрининг когнитивных нарушений для психиатрии (SCIP) и интегрированный в THINC инструмент (THINC-it).
Другим методологическим ограничением является значительный уровень неоднородности, продемонстрированный в обоих метаанализах, что может быть связано с различиями в методах сбора данных и характеристиках выборки среди компонентных исследований. Например, в различных инструментах субъективной и объективной оценки использовались дифференциальные шкалы (например, дихотомическая шкала Да/Нет по шкале Лайкерта), обеспечивающие различные уровни детализации. Стратификация исследований по дизайну, способу подтверждения и качеству не привела к заметному снижению неоднородности. Мы также включили препринты, которые не прошли экспертную оценку.
Выводы
В этом систематическом обзоре и метаанализе 81 исследования мы установили, что примерно треть включенных лиц испытывали постоянную усталость, а более пятой части лиц проявляли когнитивные нарушения через 12 или более недель после постановки диагноза COVID-19. Кроме того, у части лиц были обнаружены маркеры системного воспаления, а ПКС был связан с выраженными уровнями функциональных нарушений. Ограниченные данные свидетельствуют о возможной связи между повышенными провоспалительными маркерами и утомляемостью или когнитивными нарушениями при ПКС. Будущие исследования должны быть направлены на выявление основных механизмов, разработку стандартизированных диагностических критериев и разработку методов лечения для предотвращения и лечения усталости и когнитивных нарушений у пациентов с ПКС.
Библиографическая ссылка
Усанова Т.А., Кульков А.А., Усанова А.А., Куняева Т.А., Тюрина Е.А., Караваев Д.А., Коршунов И.Н., Маркаров М.А. УСТАЛОСТЬ И КОГНИТИВНЫЕ НАРУШЕНИЯ ПРИ СИНДРОМЕ ПОСТ-COVID-19: СИСТЕМАТИЧЕСКИЙ ОБЗОР И МЕТААНАЛИЗ // Современные проблемы науки и образования. 2022. № 3. ;URL: https://science-education.ru/ru/article/view?id=31772 (дата обращения: 16.02.2026).
DOI: https://doi.org/10.17513/spno.31772



