Структурное и функциональное восстановление компонентов полости рта является конечным и определяющим (наряду с резекционным этапом) этапом оперативного вмешательства при злокачественных новообразованиях полости рта [1]. В первую очередь это определяется той сложной функциональной системой, которой является челюстно-лицевая область, это место сочетания пище- и воздухопроводных путей, определяющее как сложность, так и значимость восстановления утраченных структур. Полноценная реабилитация пациента, возвращение его в социум, к рабочему месту определяются именно реконструкцией послеоперационного дефекта. Внешний вид больного, его речь, мимические движения лица, возможность самостоятельного питания и дыхания через естественные дыхательные пути являются теми факторами, на которых основано возвращение человека после лечения к привычному образу жизни [2]. В настоящее время лечение злокачественных новообразований полости рта является комплексным, что подразумевает, помимо хирургического пособия, применение лекарственной химиотерапии, лучевой терапии, что, в свою очередь, негативно сказывается не только на общем состоянии больного, но и на состоянии всей челюстно-лицевой области, увеличивая срок реабилитации больного. Всегда необходимо помнить и настраивать ближайших родственников больного на то, что он нуждается в постоянной поддержке, сопереживании. Рассматривая анатомические особенности челюстно-лицевой области, важно остановиться на тех проблемах на этапе восстановления после операции, с которыми могут столкнуться доктор и пациент при возникновении осложнений реконструктивного этапа: длительная дисфагия, требующая наложения чрескожной гастростромы или даже экстирпации гортани из-за постоянной аспирации; высокие риски аспирационной пневмонии; орокутанные свищи, не позволяющие перейти на полноценное самостоятельное питание и отказаться от питания через назогастральный зонд; длительные дисфонии, затрудняющие общение и контакт с окружающими [3, 4]. Немаловажным фактором служит внешний вид больного, ведь даже гипертрофические рубцы, которые появляются в результате оставления без внимания естественных складок кожи, эффекта света и тени, могут в психологическом плане препятствовать выходу больного на улицу. Крайне важным является сохранение полноценного акта глотания, это определяется сохранением во время операции на первичном очаге и во время шейной лимфаденэктомии таких важных нервных структур, как n. hypoglossus и ansa cervicalis, которые связывают собственные мышцы языка с мышцами, лежащими ниже подъязычной кости для сложной координации мускулатуры во время акта глотания. Удаление или повреждение данных нервных структур значительно усложняют реабилитацию больного, требуют длительного выполнения комплекса упражнений для выработки нового, комфортного (без аспирации) глотания. При двустороннем повреждении данных нервных структур самостоятельный акт глотания для больного становится просто физически невозможен, и в данной ситуации требуется решение вопроса о наложении чрескожной гастромы или в исключительных случаях – выполнение экстирпации гортани для предотвращения развития тяжелых аспирационных пневмоний [5].
Восстановление структур челюстно-лицевой области должно преследовать 3 важные цели [6]:
1) герметизация всех проводящих путей (полости носа, полости рта);
2) восстановление функции утраченных органов и их частей;
3) социальная и эмоциональная реабилитация больного.
Цель исследования: изучить анатомические особенности стоматогнатической системы при проведении реконструктивно-восстановительных операций при злокачественных новообразованиях полости рта.
Материалы и методы исследования. Обратился пациент Н., 65 лет, с жалобами на боли в языке слева при глотании, ощущение жжения в языке.
Из анамнеза: через 3 месяца после изготовления полных съемных протезов на верхней и нижней челюсти больной отметил появление болей в языке, чувство жжения, после чего обратился к врачу-стоматологу по месту жительства, была рекомендована консультация ЧЛХ-онколога.
При объективном осмотре – конфигурация лица не изменена, открывание рта не затруднено, региональные лимфатические узлы убедительно при пальпации не определяются, при осмотре полости рта на слизистой оболочке боковой поверхности языка слева имеется язва 3,5х2,5 см с каллезными, подрытыми валикообразными краями, центр язвы под фибрином, с глубокой подлежащей инфильтрацией. В непосредственной близости от язвы на слизистой оболочке дна полости рта имеется белесоватое пятно, которое не снимается при соскабливании. Движения языка в полном объеме, девиации, парестезии языка нет (рис. 1).
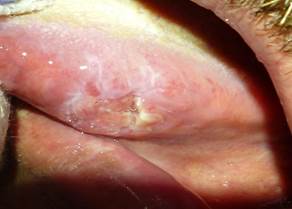
Рис. 1. Внешний вид языка больного Н. на момент обращения
Взята инцизионная биопсия. По результатам гистологического исследования биопсийного материала диагноз верифицирован: «инвазивный плоскоклеточный рак G1 с мелкоочаговыми некрозами». Больной дообследован согласно клиническим рекомендациям по онкологии МЗ РФ.
На основании данных предварительных обследований выставлен клинический диагноз: «ЗНО (плоскоклеточная карцинома G1) слизистой оболочки боковой поверхности тела языка слева cT2N0M0 2st».
Проведен онкоконсилиум, принято решение о выполнении хирургического лечения первым этапом в объеме гемиглоссэктомии слева, селективной надлопаточно-подъязычной шейной лимфаденэтомии клетчатки шеи уровни по Robbins 1–3 с пластикой послеоперационного дефекта носогубным лоскутом [7].
Лоскут следует формировать, ориентируясь на положение естественной носогубной складки кожи. Планирование лучше осуществить до оперативного вмешательства. В положении сидя необходимо попросить больного улыбнуться и зафиксировать положение улыбки, далее смоделировать лоскут с учетом мимики и естественной складки кожи. Вертикальный компонент лоскута формируют, ориентируясь на складку кожи; при формировании горизонтального компонента лоскута необходимо осуществить «щипковый тест» и определить объем кожи, который можно «защипнуть». Данная манипуляция необходима для того, чтобы быть уверенным в первичном закрытии донорской раны. Очень важно у пожилых людей учитывать наличие старческого эктропиона и заранее предполагать усиление эктропиона после взятия лоскута и первичного ушивания донорской зоны. С больными такой категории нужно предварительно обсудить необходимость выполнения латеральной кантопексии для профилактики эктропиона. Выполняется разрез кожи по периферии лоскута до уровня подкожной жировой клетчатки, далее лоскут поднимается в плоскости подкожной жировой клетчатки на необходимую длину. Важно определиться с глубиной припасовки лоскута. Несмотря на визуально небольшой объем данной зоны, глубина операционного поля является достаточно существенной. При подъеме лоскута со случайным кровотоком нет необходимости углубляться в клетчатку щечной области, подъем лоскута следует продолжить в плоскости клетчатки сразу под дермой. При заборе аксиального лоскута нужно углубиться в жировую клетчатку, широко поднять края донорской раны в направлении нижнего края тела нижней челюсти с последующим выделением лицевых артерии и вены и препаровкой тканей под ними, что критически важно для создания осевого кровоснабжения комплекса тканей. Затем лоскут суживают до ширины сосудистого основания. Далее осуществляют перемещение лоскута в реципиентную зону и ушивание послеоперационных ран.
Есть два способа проведения лоскута в полость рта: под нижней челюстью либо через туннель в щечной области – условно над нижней челюстью. Способ проведения зависит от локализации послеоперационного дефекта, варианта лоскута. Для дистальных отделов полости рта предпочтительнее проведение под нижней челюстью. При дефектах дна полости рта, вентральной поверхности языка для сохранения эффективной длины лоскута удобнее проведение над нижней челюстью через туннель в щечной области. Аксиальный лоскут можно проводить обоими путями. Лоскут со случайным кровотоком предпочтительнее проводить над нижней челюстью, так как его проведение под нижней челюстью сократит и так незначительную мобильность лоскута. После послойной фиксации лоскута к реципиентной зоне необходимо убедиться в сосудистом ответе лоскута (побеление лоскута при сдавлении и при устранении сдавления возвращение цвета, точечные проколы контактно кровоточат), затем можно переходить к донорской зоне. После широкой мобилизации донорской зоны – мобилизации на уровне подкожной клетчатки – донорская рана ушивается послойно с обязательным дренированием в связи с наличием «мертвого» пространства после широкой мобилизации.
Результаты исследования и их обсуждение. В ходе хирургического вмешательства первым этапом выполнена селективная надлопаточно-подъязычная шейная лимфаденэктомия (рис. 2).
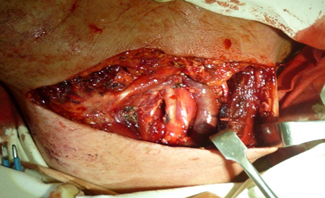
Рис. 2. Вид послеоперационной раны после селективной надлопаточно-подъязычной шейной лимфаденэктомии
После этапа лимфаденэктомии выполнена нижняя трахеостомия с последующей гемиглоссэктомией. В данном клиническом случае было принято решение о пластике послеоперационного дефекта носогубным лоскутом. Комплекс тканей, составляющих носогубный лоскут, лежит в проекции хода ангулярной ветви лицевой артерии и вены. Можно выделить следующие условные возможные границы лоскута: медиально-носо-лицевая борозда, внизу – нижний край нижней челюсти, латерально заканчивается вместе с окончанием естественной кожной носогубной складки, верхняя граница – в подглазничной области ниже медиального угла глазной щели. Условный ход ангулярной ветви можно провести от точки кпереди от угла нижней челюсти (так называемая antegonial вырезка) до точки несколько ниже медиального угла глазной щели сразу выше крыла носа. Ход питающего сосудистого основания лоскута располагается сразу под мимической мускулатурой и посылает перфорантные ветви в лоскут на всем своем протяжении. В меньшей степени, скорее в качестве коллатералей, питание лоскута осуществляют крыльные ветви артерий верхней и нижней губы. Что касается венозного оттока, то вены-коммитанты сопровождают одноименные артерии.
Существуют различные подходы к формированию носогубного лоскута. Возможны различные комбинации подъема лоскута в зависимости от локализации дефекта, характера и объема резекционного вмешательства по поводу злокачественного новообразования. Можно условно разделить существующие вариации техники подъема носогубного лоскута на локализации основания (верхнее или нижнее) и источнике питания (случайный кровоток или аксиальный вариант).
Лоскут в виде эллипса формируют по ходу локализации носогубной складки и в зависимости от размера и формы послеоперационного дефекта. Ширина лоскута ограничена возможностью ушивания донорской раны после ее широкой мобилизации. Лоскут с верхним основанием более подходит для восстановления «верхних» этажей полости рта, передних отделов альвеолярного отростка верхней челюсти, области наружного носа и выстилки полости носа. После определения размеров лоскута необходимо оставить площадку основания возле основания крыла носа размером 1,5х1,5 см. В данной зоне препарировать ткани не нужно в целях сохранения перфорантных сосудов. Подъем лоскута с верхним основанием осуществляется снизу вверх, диссекция тканей проводится в зависимости от клинической ситуации на уровне подкожной клетчатки сразу над мимической мускулатурой или чуть ниже дермы. Крайне важным является отсутствие перегиба или сдавления зоны основания лоскута, что несет в себе риски ишемии вследствие сдавления сосудистой сети в области основания (рис. 3).
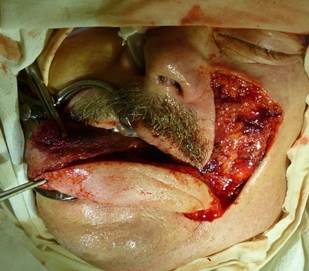
Рис. 3. Ротация лоскута на послеоперационный дефект после гемиглоссэктомии
Дизайн кожной подушки лоскута с нижним основанием аналогичный. По сравнению с вариантом, имеющим верхнее основание, данный вариант более удобен в перемещении к тканям полости рта благодаря большей мобильности мягких тканей в нижних отделах щечной области – зоне, где расположено основание (рис. 4). Принципиальный подход к подъему данного лоскута прежний, важно оставить площадку основания размером 1,5х1,5 см в области нижнего края лоскута. Подъем лоскута осуществляется так же, либо чуть ниже дермы, либо на уровне подкожной клетчатки сразу над мимической мускулатурой. Иногда для перемещения лоскута может потребоваться разрез по всей периферии лоскута, в данном случае важно оставить подкожное основание для сохранения питания.
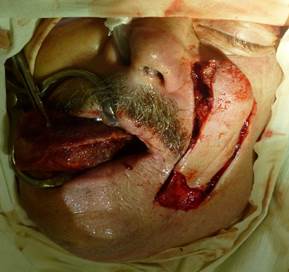
Рис. 4. Носогубный лоскут (нижнее основание, случайный кровоток, проведение в полость рта через туннель в щечной области)
Рассмотрев варианты расположения основания лоскута, произведем дальнейшую детализацию техники с учетом варианта кровоснабжения комплекса тканей согласно топографической анатомии [8]. Лоскут со «случайным кровотоком» и его питание будут базироваться на дермально-субдермальных сосудистых сетях, второй подход – это подъем аксиального лоскута, то есть включение в состав лоскута лицевой артерии и вены. Оба варианта равнозначны при соблюдении техники оперативного вмешательства, однако каждый из способов имеет свои недостатки. Вариант аксиального лоскута (то есть лоскута с осевым кровотоком), в клинической практике может быть реализован только лишь исключительно при взятии лоскута с нижним основанием. Ангулярная ветвь лицевой артерии и вены при взятии лоскута с верхним основанием имеют крайние малые размеры, их выделение технически не представляется целесообразным, в связи с чем данный подтип не нашел широкого применения в клинической практике. Подъем аксиального лоскута с нижним основанием требует соблюдения условия – отсутствие подтвержденного метастатического поражения лимфоузлов в подчелюстной зоне, так как аксиальный вариант предполагает выделение на протяжении лицевых артерии и вены и данный вариант будет менее абластичен в отношении клетчатки шеи в данной зоне с целью минимизации повреждения питающих сосудов. Краевая ветвь лицевого нерва, как правило, несмотря на множество очевидно взаимопротиворечащих исследований по поводу положения краевой ветви лицевого нерва, лежит в области несколько ниже antegonial вырезки нижней челюсти. При взятии аксиального лоскута обязательным является выделение краевой ветви и лицевого нерва с целью визуализации и предотвращения их повреждения. При выделении ветви в послеоперационном периоде наблюдается некоторый дефицит мимической мускулатуры по ходу иннервации, что связано с нейропраксией. Вариант лоскута со случайным кровотоком технически более прост, не требует препаровки сосудов, краевой ветви лицевого нерва, однако из-за наличия питающего основания лоскут менее мобилен, что может доставить неудобства при восстановлении дефектов дистальных отделов полости рта.
Результат послеоперационного гистологического исследования операционного материала – плоскоклеточный ороговевающий рак G1 размерами 2х1,9 см, глубина инвазии 7 мм, края резекции основного препарата вне опухолевого роста, без диспластических изменений. Признаков лимфоваскулярной, периневральной, венозной инвазии не выявлено. В клетчатке шеи 10 лимфатических узлов, подчелюстная слюнная железа без признаков метастатического поражения pT2N0.
В послеоперационном периоде больной выполнял комплекс упражнений для сохранения мобильности языка (рис. 5) [9, 10].
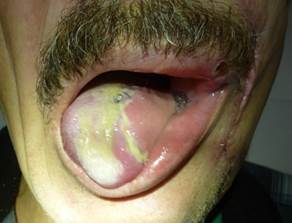
Рис. 5. Вид языка через 14 дней после оперативного вмешательства
На 14-е сутки был удален назогастральный зонд, и пациент начал питаться самостоятельно (рис. 6).

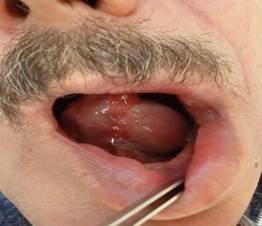
Рис. 6. Внешний вид больного и состояние языка через 1 месяц после оперативного вмешательства
Выводы. Учет особенностей анатомии челюстно-лицевой области с точки зрения реконструкции послеоперационного дефекта позволяет достичь поставленных целей как в плане функции, так и в плане внешнего вида больного. Тщательное предоперационное планирование, обсуждение плана операции, соблюдение послеоперационных рекомендаций, объяснение больному деталей его будущего внешнего вида в связи с проведенным оперативным вмешательством, взаимопонимание между доктором и больным являются фундаментом успеха проведенного лечения, восстановления пациента и возвращения его в привычную жизнь без страха и боли.
Библиографическая ссылка
Журавлев Л.В., Венскель Е.В., Македонова Ю.А., Кабытова М.В., Глухова Е.С. АНАТОМИЧЕСКИЕ ОСОБЕННОСТИ СТОМАТОГНАТИЧЕСКОЙ СИСТЕМЫ ПРИ ПРОВЕДЕНИИ РЕКОНСТРУКТИВНО-ВОССТАНОВИТЕЛЬНЫХ ОПЕРАЦИЙ ПРИ ЗЛОКАЧЕСТВЕННЫХ НОВООБРАЗОВАНИЯХ ПОЛОСТИ РТА // Современные проблемы науки и образования. 2022. № 3. ;URL: https://science-education.ru/ru/article/view?id=31697 (дата обращения: 16.02.2026).
DOI: https://doi.org/10.17513/spno.31697



