Вопросы ожирения на территориальном терапевтическом участке с каждым годом становятся более актуальными. По прогнозам экспертов, к 2030 г. в мире избыточный вес могут иметь 2,2 млрд человек, а 1,1 млрд – ожирение. Повышенный индекс массы тела наряду с артериальной гипертензией и курением рассматривают как факторы риска утраты лет жизни. Основные направления в рамках первичной медико-санитарной помощи – это диспансеризация, профилактический медицинский осмотр и диспансерное наблюдение. Профилактический медицинский осмотр проводится ежегодно в рамках диспансеризации или диспансерного наблюдения (при проведении первого в текущем году диспансерного приема (осмотра, консультации)). Также профилактический медицинский осмотр проводится и в качестве самостоятельного мероприятия. В дополнение к профилактическим медицинским осмотрам и диспансеризации граждане, переболевшие новой коронавирусной инфекцией (COVID-19), проходят углубленную диспансеризацию. Углубленная диспансеризация также может быть проведена по инициативе гражданина, в отношении которого отсутствуют сведения о перенесенном заболевании новой коронавирусной инфекцией (COVID-19). Порядок проведения профилактического медицинского осмотра и диспансеризации определенных групп населения регламентируется приказом Министерства здравоохранения Российской Федерации от 27 апреля 2021 г. № 404н. А порядок проведения диспансерного наблюдения за взрослыми утвержден приказом № 173н Министерства здравоохранения Российской Федерации от 29 марта 2019 г. Одной из задач отделения (кабинета) профилактики в поликлинике при проведении диспансеризации и профилактического медицинского осмотра является определение факторов риска и других патологических состояний и заболеваний, повышающих вероятность развития хронических неинфекционных заболеваний. При этом врач-терапевт при организации и проведении диспансеризации и профилактического медицинского осмотра разъясняет пациентам с факторами риска хронических неинфекционных заболеваний меры по их снижению. Таким образом, согласно критериям групп здоровья, пациенты, у которых имеются факторы риска развития хронических неинфекционных заболеваний при высоком или очень высоком абсолютном сердечно-сосудистом риске, и пациенты с ожирением относятся ко II группе здоровья. Врач-терапевт осуществляет фармакологическую коррекцию факторов риска у пациентов этой группы здоровья. Организацией и проведением профилактического медицинского осмотра и диспансеризации в медицинской организации занимаются в отделении (кабинете) медицинской профилактики и в центре здоровья. Работа с факторами риска является одним из направлений превентивного подхода в медицине. Известно, что ожирение служит предрасполагающим фактором риска артериальной гипертензии. Существуют данные, что на каждые 5 кг избыточной массы тела показатели систолического давления повышаются на 5 мм рт. ст. А артериальная гипертония является ведущим фактором риска развития сердечно-сосудистых заболеваний, цереброваскулярных болезней и почечных заболеваний [1]. Таким образом, мы можем проследить эволюцию такого фактора риска, как ожирение (рис. 1).
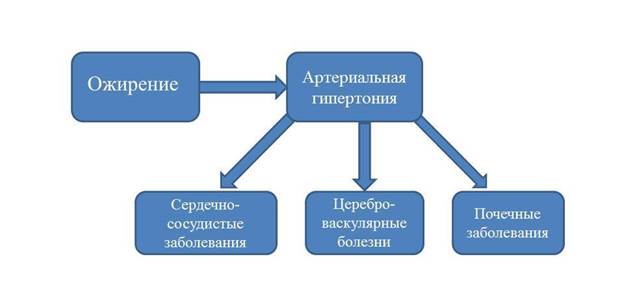
Рис. 1. Эволюция фактора риска «ожирение»
И ожирение опосредованно (через артериальную гипертензию) становится фактором риска развития указанных заболеваний. Изучен сердечно-сосудистый риск при разных фенотипах ожирения. Доказано, что метаболически здоровое ожирение требует контроля выявленных факторов риска [2]. Поэтому работа с пациентами, страдающими ожирением, является одним из приоритетных направлений на территориальном терапевтическом участке. Пропорционально с увеличением людей, страдающих ожирением, увеличивается распространенность заболеваний, связанных с этой проблемой. Наряду с артериальной гипертензией связь с ожирением имеют дислипидемия, атеросклероз, ишемическая болезнь сердца, инсулинонезависимый сахарный диабет [3]. Следует отметить, что ожирение также служит фактором риска развития хронической болезни почек. А хроническая болезнь почек – фактор риска развития ишемической болезни сердца [4]. Поэтому всем пациентам с артериальной гипертензией в рамках диспансерного наблюдения необходимо проводить оценку факторов риска и поражения органов-мишеней не реже 1 раза в год [5].
Распространенность артериальной гипертензии среди взрослого населения составляет 30–45% и увеличивается с возрастом, достигая 60% и выше у лиц старше 60 лет. Эпидемиологические исследования показали значение генетических факторов в вариациях артериального давления. Повышение артериального давления встречается чаще среди лиц, у которых родители имели артериальную гипертензию. Установлена связь гинекологического анамнеза с абдоминальным ожирением и артериальной гипертензией [6]. Эта патология ассоциируется со статистически значимо большей частотой беременностей, родов, абортов. Установлено, что ожирение способствует развитию некоторых осложнений беременности и родов. А дочери женщин с ожирением имеют высокую частоту репродуктивных нарушений. Таким образом, замыкается так называемый порочный репродуктивный круг ожирения [7]. Еще великий древнегреческий врач и философ Гиппократ констатировал пагубное влияние ожирения на здоровье. Он отмечал влияние ожирения на бесплодие у женщин. Известно, что частота бесплодия у женщин с ожирением составляет 33,6%, у них в 2,5 раза чаще встречаются данные о различных формах нарушений в рамках гинекологического анамнеза [8]. Ожирение часто сочетается с гормональной недостаточностью яичников. Вследствие этого увеличение массы тела и развитие ожирения могут привести к снижению фертильности у женщин [9, 10]. По данным исследований, избыточную массу тела имеют 30–60% женщин репродуктивного возраста, а 25–27% страдают ожирением. Поэтому важным аспектом является внимание к факторам риска возникновения репродуктивных расстройств (рис. 2).
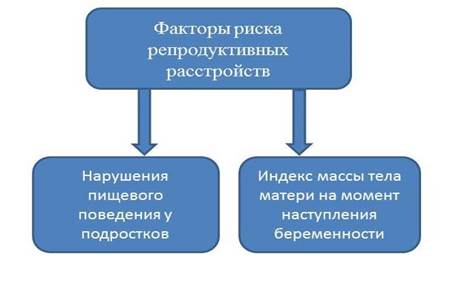
Рис. 2. Наиболее значимые факторы риска возникновения репродуктивных расстройств
Известно, что ожирение у женщин репродуктивного возраста является самостоятельным фактором риска развития онкологических заболеваний: рака молочной железы, рака эндометрия – и приводит к снижению процента выживаемости при раке яичников. По данным ряда исследований, чем дольше человек страдает ожирением, тем выше риск онкологического заболевания и смерти от рака. Экспертами Всемирного фонда изучения рака признаются зависимыми от ожирения новообразования: у женщин – молочных желез, эндометрия и яичников, у мужчин – предстательной железы, независимо от пола – толстой кишки, почек, поджелудочной железы, печени и желчного пузыря. Наибольшая доказательная база имеется в отношении постменопаузального рака молочной железы, рака эндометрия, а также колоректального рака. Ожирение как объект воздействия в структуре «нестероидной триады» (ожирение, диабет, метаболический синдром) потенциально способно уменьшить степень риска рака молочной железы и улучшить прогноз заболевания у определенного контингента больных [11]. И еще существуют данные, что наличие избыточной массы тела и ожирения коррелирует с увеличением частоты сахарного диабета. А лица, страдающие сахарным диабетом, предрасположены к развитию злокачественных опухолей определенных локализаций (чаще таких, как колоректальный рак, рак печени и поджелудочной железы, рак тела матки, реже – рак молочной железы) [12]. Таким образом, некоторые состояния и заболевания сами служат факторами риска других болезней. Несбалансированное питание является социальным фактором риска, предрасполагающим к массовому распространению ишемической болезни сердца [13]. Также особое внимание следует уделить хронической сердечной недостаточности как клиническому синдрому, осложняющему течение ряда заболеваний. При этом ожирение указывается в структуре факторов риска развития этого клинического синдрома (рис. 3).
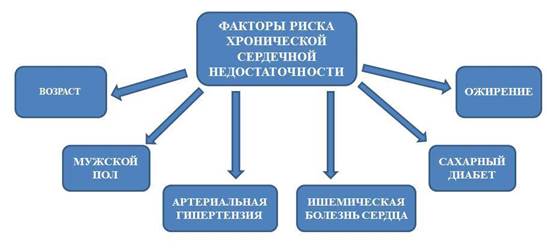
Рис. 3.Факторы риска развития хронической сердечной недостаточности
Генетические факторы играют роль и в формировании ожирения. При обследовании детей и взрослых в различных популяциях выявлено более 100 генетических полиморфизмов, связанных с этим заболеванием [14]. Необходимо учитывать эпигенетические модификации [15], так как они влияют на экспрессию генов, а окружающая среда в определенные периоды может воздействовать на профиль эпигенетических меток. Эпигенетическим факторам отводят значимое место как провокаторам манифестации ожирения [16]. Таким образом, только на фоне генетических факторов возможна реализация средовых факторов риска, связанных с изменением характера питания и физической активности. Имеются данные, что повторный набор массы тела у больных после бариатрических операций может быть результатом множества факторов, среди которых – недостаточная приверженность больного к правильному питанию, низкая физическая активность, особенности поведения [17]. Нарушение структуры питания ведет к изменениям пищевого статуса, что способствует развитию неинфекционных заболеваний. При анализе фактического питания выявлена повышенная калорийность рациона за счет избыточного потребления общего и насыщенного жира [18]. Основы оптимального питания – режим питания, сбалансированность пищевого рациона и энергетическое равновесие. Необходимо учитывать количество приемов пищи в сутки и распределять суточный рацион по энергоценности [2]. Известно, что вкусовая чувствительность может играть роль в развитии ожирения [19]. Вкусовая чувствительность определяет вкусовые предпочтения человека. А вкусовые предпочтения и пищевые привычки могут играть роль в развитии абдоминального ожирения. Проводились исследования влияния суточных ритмов на пищевое поведение и, следовательно, на развитие ожирения [20]. Выявлено, что наличие эмоциогенного пищевого поведения связано с коротким ночным сном. По данным других исследований, сочетание эмоциогенного или экстернального типа нарушений пищевого поведения с вечерним хронотипом является также фактором риска ожирения [21]. По статистическим данным, у 25% людей, использующих антидепрессанты, происходит увеличение веса. Дополнительно необходимо обратить внимание на пациентов с атипичными депрессиями, характеризующимися повышением аппетита и, следовательно, возникновением ожирения. Несбалансированная диета также связана с повышением риска развития депрессии, что впоследствии может привести к риску возникновения избыточной массы тела с переходом в различные степени ожирения. В литературе, касающейся коморбидности ожирения и депрессии, указывается, что общий генетический риск, средовые факторы, общие патофизиологические механизмы формирования позволяют выделить особый депрессивно-метаболический эндофенотип [22, 23, 24]. Во Временных методических рекомендациях «Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19)» версия 13 (14.10.2021) также обращается внимание на оценку психосоциальных факторов риска. Указывается, что при диспансерном наблюдении пациентов с COVID-19 нужно проводить оценку с использованием опросников для верификации симптомов тревожности и депрессии, что позволит определить дальнейшую тактику ведения пациентов для коррекции выявленных отклонений. Своевременное выявление депрессии у пациентов, индивидуальный подход с учетом коррекции особенностей питания позволит снизить риск ожирения у пациентов, перенесших COVID-19. На Европейском и Международном конгрессе по ожирению (ECOICO2020) обсуждались результаты последних исследований в области ожирения. Израильские ученые выдвинули гипотезу, что пациенты с ожирением подвержены более высокой вирусной нагрузке COVID-19 и вирус у них может сохраняться в течение более длительного периода времени. Было доказано, что любое сопутствующее заболевание ухудшает исход у пациентов с COVID-19. Возраст старше 60 лет увеличивает летальность пациентов с COVID-19, особенно при сопутствующем сахарном диабете 2-го типа [25]. Известно, что течение COVID-19 характеризуется внелегочными эндокринными проявлениями – COVID-ассоциированным нарушением углеводного обмена, патогенетически обусловленным воздействием SARS-nCOV-2 на β-клетки поджелудочной железы [26]. Вариабельность гликемии рассматривается как фактор, оказывающий влияние на прогноз COVID-19, и как предиктор осложнений сахарного диабета [27]. Пациентам с двумя и более хроническими неинфекционными заболеваниями, перенесшим COVID-19, рекомендовано углубленное диспансерное наблюдение (регламентирующий документ – приказ Министерства здравоохранения Российской Федерации от 1 января 2021 г. № 698н «Об утверждении Порядка направления граждан на прохождение углубленной диспансеризации, включая категории граждан, проходящих углубленную диспансеризацию в первоочередном порядке»). Хронические неинфекционные заболевания служат основной причиной инвалидности и преждевременной смертности населения Российской Федерации. Важными задачами являются повышение мотивации к прохождению профилактического медицинского осмотра для раннего выявления хронических неинфекционных заболеваний, повышение мотивации населения к ведению здорового образа жизни и личной ответственности человека за свое здоровье, так как наше здоровье на 55% зависит от нас самих. Таким образом, у пациентов предполагается улучшение показателей, которые могут быть факторами риска заболеваний при ожирении. Одним из направлений профилактики развития ожирения является формирование здорового образа жизни, так как причинами роста встречаемости диагноза «ожирение» среди населения указывают отсутствие образования в вопросах здорового питания и недостаточную пропаганду здорового образа жизни. Поэтому реализация профилактических мероприятий в рамках школ здоровья («Школа здорового питания», «Школа рационального питания», «Школа ожирения») [28] позволит уменьшить долю пациентов с ожирением. Для формирования рационов питания используются «Рекомендации по рациональным нормам потребления пищевых продуктов, отвечающих современным требованиям здорового питания» в целях укрепления здоровья населения, профилактики неинфекционных заболеваний и состояний, обусловленных недостатком микронутриентов [29]. Эпидемиологические исследования показали, что в начале XXI в. предполагалась отрицательная динамика по ожирению [30]. По данным Всемирной организации здравоохранения, в мире насчитывается 650 млн взрослых старше 18 лет и более 120 млн детей, страдающих ожирением. По данным Минздрава России, в 2019 г. в России было зарегистрировано 517 357 больных ожирением, что на 70 000 больше, чем годом ранее. В Алтайском крае зарегистрированных больных с диагнозом, установленным впервые в жизни, на 100 тыс. населения было 884,9. По данным, опубликованным в ежегодном статистическом сборнике Министерства здравоохранения РФ, Алтайский край находится на втором месте по количеству людей с диагнозом «ожирение». По экспертным оценкам, рост распространенности ожирения приобретает характер пандемии и является серьезной проблемой общественного здоровья.
Таким образом, своевременное выявление и коррекция метаболических нарушений позволят снизить риск возникновения гипертонической болезни, поскольку предрасполагающий фактор развития артериальной гипертензии – это ожирение. Гипертоническая болезнь впоследствии может привести как к сердечно-сосудистой патологии, так и к цереброваскулярной и почечной патологии [1]. А хроническая болезнь почек является фактором риска сердечно-сосудистой заболеваемости и смертности. Взаимообусловленность патологических процессов в сердечно-сосудистой системе и почках обусловливает необходимость первичной и вторичной профилактики не только сердечно-сосудистых заболеваний, но и хронической болезни почек [31]. Обновлены клинические рекомендации KDIGO2020 по тактике ведения пациентов с хронической болезнью почек и высоким артериальным давлением, касающиеся суточного потребления натрия и занятий физическими упражнениями. Министерством здравоохранения Российской Федерации утвержден Порядок организации и осуществления профилактики неинфекционных заболеваний и проведения мероприятий по формированию здорового образа жизни в медицинских организациях [32]. При оказании первичной медико-санитарной помощи следует обратить особое внимание на пациентов с избыточной массой тела (рис. 4).
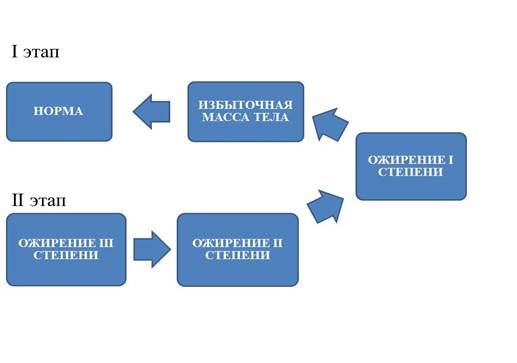
Рис. 4. Алгоритм ведения пациентов (согласно индексу массы тела) на территориальном терапевтическом участке
На территориальном терапевтическом участке в рамках ведения пациентов с предожирением на первом этапе необходимо проводить как индивидуальное профилактическое консультирование, так и школы здорового питания. Дополнительно, при необходимости, следует направлять пациентов на консультацию к диетологу для формирования рациона питания. Второй этап составляет работа с пациентами, у которых выявлены разные степени ожирения. Это групповые занятия в рамках школы здоровья. Таким пациентам необходимо обязательно получить консультацию диетолога для персонализированного подхода к сбалансированному диетологическому режиму. При подозрении на эндокринный генез ожирения показана консультация эндокринолога. Впоследствии врач на вверенном ему участке осуществляет контроль за динамикой показателей на каждом этапе ведения пациентов.
Библиографическая ссылка
Бабушкин И.Е., Гатаулина О.В., Демина Е.И. ПРОБЛЕМЫ ОЖИРЕНИЯ В ПРАКТИКЕ ВРАЧА-УЧАСТКОВОГО ТЕРАПЕВТА // Современные проблемы науки и образования. 2021. № 6. ;URL: https://science-education.ru/ru/article/view?id=31374 (дата обращения: 11.02.2026).
DOI: https://doi.org/10.17513/spno.31374



