Острый гематогенный остеомиелит (ОГО) – тяжелое гнойно-септическое заболевание, встречающееся в детской хирургической практике [1, 2]. За счет многообразия клинических проявлений, наличия атипичных форм, а также патоморфоза возбудителя последних лет оно представляет собой одно из наиболее опасных проявлений воспалительного процесса [3, 4]. Острому гематогенному остеомиелиту принадлежит одно из доминирующих мест по трудностям диагностики, тяжести течения и неблагоприятным исходам [5]. У детей раннего возраста (от 0 до 3 лет) процент осложнений с развитием ортопедической патологии (такой как деформации и укорочения конечностей, вывихи, анкилозы и контрактуры суставов), по данным ряда авторов, варьирует от 31% до 71% [6]. Инвалидность формируется от 10% до 40% случаев [7]. У детей более старшей возрастной группы (от 3 до 17 лет) наблюдается хронизация процесса в разбросе значений от 3,1% до 40%. Развиваются как ранние осложнения, так и осложнения отдаленного периода (секвестры, свищи, ограничение функции пораженного сегмента) [8].
Доля ортопедических осложнений ОГО в данной возрастной группе составляет 22–71,2%, инвалидности – 16,2–53,7%. Остается высоким процент диагностических ошибок в ранний период болезни (от 25% до 58,3%) [9]. Сроки диагностики оказывают существенное влияние на своевременность оказания хирургической помощи и прогноз заболевания. Ранняя диагностика (в первые 2–3 суток) и адекватное лечение могут привести к выздоровлению в 95% случаев [10]. Лучевые методы диагностики в постановке диагноза «острый гематогенный остеомиелит» на современном этапе развития медицины являются приоритетными [11, 12]. Однако, учитывая анатомо-физиологические особенности развития и строения костной ткани в онтогенезе, остаются дискутабельными вопросы об информативности и диагностической ценности тех или иных методов [13] в разные фазы остеомиелита у детей разных возрастных групп [14, 15].
Цель исследования: определить диагностическую ценность различных методов медицинской визуализации, последовательность их применения с учетом стадии воспалительного процесса у детей разных возрастных групп.
Материал и методы исследования
За период 2003–2018 гг. во II хирургическом отделении ГБУЗ ДОКБ г. Твери с диагнозом «острый гематогенный остеомиелит» находилось 108 детей. Мальчиков было 71 (66%), девочек – 37 (34%), возраст пациентов – от 3 до 17 лет. С метаэпифизарным остеомиелитом (МЭО) – 97 детей: мальчики – 59 (60%), девочки – 38 (40%), возраст – от 0 до 3 лет.
На диагностическом этапе применяли различные методы медицинской визуализации, представленные в таблице 1.
Таблица 1
Количество обследованных пациентов с ОГО и МЭО лучевыми методами диагностики
|
Метод лучевой диагностики |
Количество обследованных детей с ОГО |
Количество обследованных детей с МЭО |
||
|
Абс. |
% |
Абс. |
% |
|
|
Ультразвуковое исследование |
68 |
62,9 |
97 |
100 |
|
Рентгенография |
108 |
100 |
97 |
100 |
|
МРТ |
26 |
24,7 |
21 |
6 |
|
КТ |
18 |
16,7 |
15 |
4 |
Результаты исследования и их обсуждение
Рентгенологическое обследование выполнялось всем пациентам в качестве стандартизированного лучевого метода исследования патологии костной системы при поступлении, через 2 недели и через 21 день (отслеживались динамика процесса деструкции костной ткани и эффективность лечения). Чувствительность метода – 43–75%, специфичность – 50%, точность – 50–60%. На 3–5-й день заболевания у 19 (25%) пациентов от 0 до 3 лет обнаружены: увеличение объема мягких тканей на стороне поражения, расширенная суставная щель, неровность эпифизарного контура, остеопороз метафизарной зоны. На 10–14-й день заболевания регистрировались реакция периоста и очаги деструкции в метаэпифизарной зоне (n=48; 84,31%). Рентгенография не обладает достаточной чувствительностью к визуализации хрящевых структур, в связи с чем в начальные периоды заболевания является малоинформативным методом.
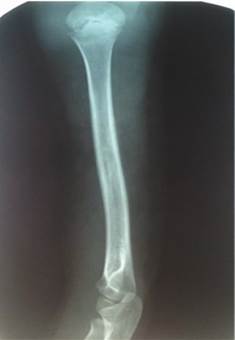
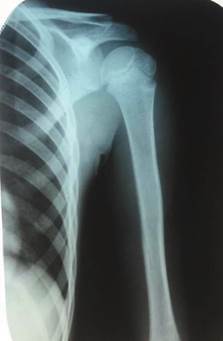
У детей возрастной группы от 3 до 17 лет на 5–7-е сутки болезни рентгенологически деструктивных костных изменений не определялось. Первые рентгенологические проявления в виде увеличения объема и плотности мягких тканей, линейного периостита, нечеткости костной структуры, утолщения и разрыхления коркового слоя отмечались в среднем на 10–14-е сутки (n=43; 39%). Периостит, разрыхление коркового слоя, остеопороз и остеосклероз, деструкция определялись на более поздних сроках. Таким образом, рентгенография не может рассматриваться в качестве метода диагностики остеомиелита на ранних сроках (рис. 1).
|
|
|
|
Рис. 1. Острый гематогенный остеомиелит плечевой кости – 11-е сутки заболевания |
|
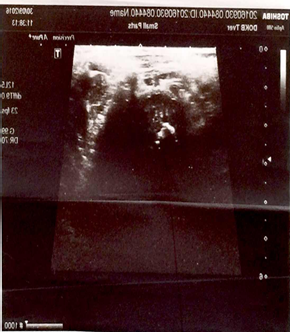
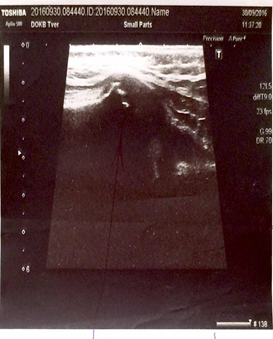
Ультразвуковая диагностика проводилась всем пациентам с МЭО (n=97; 100%), в дебюте заболевания выполнена у 29 детей (29,89%). Методика высоковерифицируема во время операции. Чувствительность метода – 92,5%, специфичность – 84,6%, точность – 91,04%. Определялись следующие эхографические признаки: увеличение толщины мягкотканых структур, скопление жидкости вокруг сустава, со стороны полости сустава наблюдались утолщение капсулы, присутствие внутрисуставной жидкости; изменения структуры эпифизарного хряща, формы и структуры ядра, окостенения эпифиза, изменения эхогенности зоны метаэпифиза, размытость ее границ, гиперэхогенность надкостницы и ее утолщение, нарушение границ наружного контура. Изменения в метаэпифизарной зоне – основной эхографический признак МЭО – регистрировались на 4–7-й день болезни. У пациентов в интрамедуллярной фазе обнаружены: отек параоссальных мягких тканей (n=15; 51%), утолщение капсулы сустава (n=10; 34%), жидкость в полости сустава (n=11; 37%). В экстрамедуллярной фазе на 4–7-й день МЭО: изменения эпифизарного хряща в виде участков повышенной эхогенности (n=31; 64%), нечеткость контура метафиза (n=35, 72%), утолщение надкостницы (n=26; 51%) (рис. 2).
|
|
|
|
Рис. 2. Сонограммы левой бедренной кости. УЗ-картина деструктивного процесса |
|
У пациентов с ОГО в старшей возрастной группе в интрамедуллярную фазу выявлялись изменения объема мягких тканей, периостальная реакция, изменения эхогенности поверхностей суставов и кортикального слоя. УЗ-признаки остеомиелита выявлялись уже на 4-е сутки (n=28; 41%) в виде явлений периостита (гиперэхогенные участки, располагающиеся параллельно кортикальному слою кости). На 7-е сутки визуализировалось четкое утолщение коркового слоя с участками фрагментации (n=30; 44%). Причем при рентгенологическом исследовании, выполненном в том же временном интервале, каких-либо патологических признаков обнаружено не было. Периостальная реакция выявлялась в период разгара клинических проявлений болезни. В остром периоде заболевания проводился УЗ-мониторинг с целью оценки динамики воспалительного процесса и контроля эффективности проводимой терапии, что влияло на выбор тактики лечения (хирургическая или консервативная).
С 2010 г. при диагностике острого гематогенного остеомиелита у детей в возрасте от 3 до 17 лет стала применяться магнитно-резонансная томография. В период с 2012 по 2018 гг. показания к применению данного метода были расширены, обследование выполнено 26 пациентам.
В острой стадии на 1–3-и сутки МРТ выполнялась у 10 (38%) пациентов, на 5–7-е сутки от начала заболевания – у 16 (61%) детей. Чувствительность метода – 82–98%, специфичность – 75–99%. Использовался МР-томограф i-Open 0,36 Т, режимы исследования Т1, Т2, STIR плоскости: аксиальная, коронарная и сагиттальная. Полученные результаты сопоставимы с литературными описаниями. Патологические процессы в костном мозге выглядели в виде участков так называемой патологической гидратации. Для отека костного мозга были характерны уменьшение сигнала на Т1 локусах и его повышение на Т2 изображениях. Для инфильтрации мягких тканей первоначально отмечено серозное воспаление, затем по мере прогрессирования процесса – его переход в гнойный миозит. Изменения в мягких тканях отображались регистрацией увеличения сигнала на Т1 взвешенных изображениях, на Т2 определялись нечеткость границ мышечной ткани, изменения в структуре, выявлялись скопления жидкости в очаге поражения. При повреждении кортикального слоя кости в мягкие ткани через гаверсовы каналы проникал жир.
В более поздние сроки при МРТ определялась веретенообразная деформация трубчатых костей на уровне поражения за счет выраженного неравномерного утолщения коркового слоя. В костномозговом канале определялись полости деструкции различных размеров, в ряде случаев с наличием внутренних перегородок и неоднородным содержимым. Реакция со стороны надкостницы характеризовалась ее неравномерным утолщением [16].
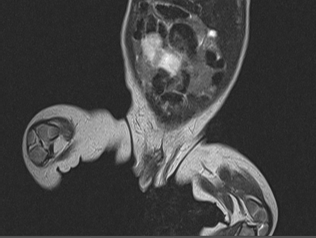
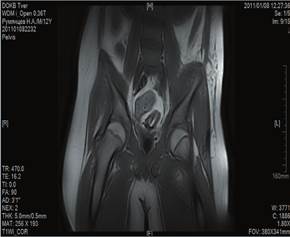
При поражении зоны эпифиза выявлялись патологические изменения суставных структур, нарушение их формы, уменьшение толщины, «изъеденность» хряща, признаки остеосклероза субхондральной зоны. На поздних сроках заболевания секвестры отчетливее определяются на КТ, МРТ несколько уступает в визуализации кортикального слоя кости. У пациентов с метаэпифизарным остеомиелитом в возрасте от 0 до 3 лет выполнено 21 исследование (21,6%). МРТ проводилось в 3 случаях при септической форме заболевания. В 10 (47%) случаях МРТ-исследование использовалось в качестве уточняющей методики в интрамедуллярную фазу на 1–3-и сутки от момента поступления при недостаточной информативности УЗ и рентгенологического методов. В 8 (38%) случаях МРТ применялось при поступлении пациентов на 4–7-е сутки заболевания (рис. 3, 4).
|
|
|
|
Рис. 3. Томограмма (МРТ) тазобедренных суставов. МЭО левой бедренной кости. 3-и сутки |
Рис. 4. Томограмма (МРТ) тазобедренных суставов. ОГО левой подвздошной кости, 7-е сутки |
Компьютерная томография внедрена в работу клиники с 2013 г. Чувствительность метода – 67%, специфичность – 75–83% [11]. При проведении КТ выявлялись зоны остеосклероза, имеющие высокую плотность. Визуализировались участки остеопороза с очагами резорбции костной ткани, определялась неоднородность кортикальной пластинки в области диафизарного перехода. Определялись деформации суставных поверхностей в случаях вовлечения суставов в патологический процесс. Наши исследования согласуются с данными литературы о высокой лучевой нагрузке и низкой информативности КТ в интрамедуллярную фазу остеомиелита у детей старше 3 лет. КТ применялась нами у 16 пациентов (14%) на 7–10-й день заболевания, признана одним из лучших методов визуализации секвестров.
У детей с метаэпифизарным остеомиелитом КТ выполнена в 15% случаев, так как сопряжение с высокой лучевой нагрузкой и необходимость анестезиологического пособия ограничивают применение данного метода. Наиболее достоверные результаты были получены в экстрамедуллярную фазу.
Заключение
Таким образом, результаты исследования свидетельствуют о необходимости применения рассмотренных методов лучевой диагностики с учетом стадии остеомиелитического процесса и возраста пациента. У пациентов от 3 до 17 лет в интрамедуллярную фазу острого гематогенного остеомиелита наиболее информативны магнитно-резонансная томография и несколько уступающий, но широкодоступный ультразвуковой метод. Рентгенография и компьютерная томография в данный период применяются с целью дифференциальной диагностики с другими заболеваниями костно-мышечной системы, так как не позволяют в полной мере выявить патологические изменения в костном мозге. В экстрамедуллярную фазу диагностически значимы компьютерная томография (срок заболевания более 7 суток) и рентгенологическое исследование, сохраняет высокую информативность и УЗИ.
В начальную фазу МЭО у детей от 0 до 3 лет целесообразно применять такие методы лучевой диагностики, как УЗИ и МРТ. Рентгенография используется в качестве стартового метода с целью дифференциальной диагностики остеомиелита с повреждениями и другими заболеваниями опорно-двигательного аппарата. В экстрамедуллярную фазу сохраняет свою значимость УЗИ, становятся информативными рентгенография и компьютерная томография.
Библиографическая ссылка
Михайлова С.И., Румянцева Г.Н., Юсуфов А.А., Щелоченкова Т.Д., Горшков А.Ю., Сергеечев С.П. МЕТОДЫ ЛУЧЕВОЙ ДИАГНОСТИКИ ОСТРОГО ГЕМАТОГЕННОГО ОСТЕОМИЕЛИТА У ДЕТЕЙ РАЗНЫХ ВОЗРАСТНЫХ ГРУПП // Современные проблемы науки и образования. 2020. № 2. ;URL: https://science-education.ru/ru/article/view?id=29711 (дата обращения: 31.01.2026).
DOI: https://doi.org/10.17513/spno.29711