Правильный рост плода и физиологическое течение беременности в основном зависят от адекватной функции плаценты с нормальной плацентарной морфометрией (размером и формой) и структурой. Нарушения в развитии плаценты, в том числе уменьшение ее размера или изменение способности транспорта питательных веществ и кислорода, способствуют дисфункции провизорного органа. Способность плаценты поддерживать достаточное количество питательных веществ обычно описывается как «эффективность плаценты» и отражается в соотношении массы тела плода к весу плаценты [1; 2]. Повышенный риск мертворождения может отражать меньший «плацентарный резерв» с высоким коэффициентом отношения массы плода к весу плаценты, но при этом максимально увеличены, хотя и ограничены, вес и рост.
Преждевременные роды имеют непредсказуемые последствия для здоровья новорожденного, всегда вызывая опасения как у докторов, так и будущих родителей. Основные факторы плацентарной недостаточности, патофизиологический механизм, можно широко разделить на нарушения кровотока и обменную способность по синцитиокапиллярным мембранам ворсин плаценты плода. Плацентарная недостаточность имеет значительные связи с неблагоприятными исходами беременности (перинатальная смертность и заболеваемость). Несколько подходов были направлены на скрининговое обнаружение плацентарной недостаточности, например единообразное определение гипотрофии плода, использование ультразвуковых профилей доплера и использование траекторий роста с помощью ультразвуковой биометрии плода. Однако роль плацентарной морфометрии и морфологии, связь между структурными поражениями плаценты и неонатальными исходами не полностью понятна и заслуживает дальнейшего изучения [1; 3].
Цель исследования: изучить морфологические особенности плаценты человека во II и III триместре беременности в норме и при различной экстрагенитальной патологии.
Материал и методы исследования
Проанализировано 22 истории родов женщин, родоразрешившихся в сроках беременности 22-40 недель, с изучением акушерско-гинекологического анамнеза, экстрагенитальной патологии, особенностей течения беременности и родов. Материалом для исследования послужили центральные и краевые участки плаценты новорожденных (размером 1 см3) в различных сроках гестации. Использовали классический метод О.В. Волковой и Ю.К. Елецкого: фиксация в 10% нейтральном формалине, промывка органа, обезвоживание в батарее спиртов и заливка в парафин. На ротационном микротоме LEICA RM 2245 получили срезы плаценты толщиной 6 мкм, с последующей окраской гематоксилином и эозином. Серийные срезы изучали с помощью светового микроскопа LEICA с цифровой фотокамерой (увеличение х100, х200, х400, х1000), описывали структуру ворсинок плаценты и межворсинчатого пространства, объемную плотность ворсинчатой ткани, средний диаметр сосудов, состояние терминальных ворсин и синцитиокапиллярных мембран. Морфометрические параметры были оценены в 50 срезах каждой плаценты. Измерения проводили с использованием компьютеризированной системы анализа видеоизображений Image scop. С помощью программы Adobe Photoshop Cs3 Extendid определяли: 1) площадь сечения ворсин (мкм2) – по внешнему контуру эпителия ворсины, 2) площадь стромы ворсины (мкм2) – по внутреннему контуру эпителия ворсины, 3) площадь, занимаемую эпителием – по разнице первой и второй площади. Статистическая обработка данных проводилась с помощью программы Sigma Stat 3.5.
Результаты исследования и их обсуждение
Известно, что к 12-й неделе беременности ворсины плаценты достигают определенных, основных этапов развития и дифференцируются на опорные (рис. 1), промежуточные и терминальные. В последующие недели гестации ворсины претерпевают качественное изменение, появляются недифференцированные и дифференцированные промежуточные ворсины, а также терминальные специализированные ворсины, осуществляющие основные обменные процессы.
При физиологической беременности плацента во втором триместре характеризуется преобладанием промежуточных недифференцированных и дифференцированных ворсин, в последних увеличивается количество синцитиальных почек и узлов и появляются первые синцитиокапиллярные мембраны [4; 5]. Четверть всех ворсин даже при доношенной беременности составляют крупные стволовые ворсины, характеризующиеся плотной стромой, в центре которой находятся толстостенные сосуды, окруженные муфтами гладкомышечных клеток и адвентицией (рис. 1а).
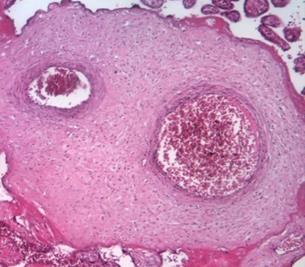

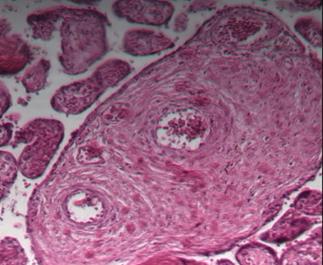

Рис. 1. Стволовые ворсины плаценты при физиологической (а) и патологической беременности (б) во II триместре. Окраска гематоксилином и эозином. Увеличение х100
Стволовые ворсины в основном осуществляют транспорт крови и в меньшей степени участвуют в диффузии газов и метаболитов. Морфометрия показала, что в данном периоде ворсины характеризуются большой площадью сечения стромы (17157±121 мкм2) и незначительной долей эндотелия по отношению к строме (около 17,9-18,6%).
Плацента, рожденная на сроке 20-22 недели беременности, отягощенной различной экстрагенитальной патологией (гипертензия, сахарный диабет, гепатит), характеризуется преобладанием гиперплазированных ворсин, доминированием стромального компонента, сужением основных сосудов в стволовых ворсинах за счет гиперплазии стенок (рис. 1б), дефицитом промежуточных дифференцированных и терминальных ворсин, уменьшением удельного веса сосудов, а, следовательно, гипоплазией капилляров и синцитиокапиллярных мембран. В некоторых случаях ворсины имеют неровные контуры, кистозную дегенерацию, повышенный фиброзный компонент, отложения фибрина в крупных сосудах и очаги аваскуляризированных ворсин. Все эти признаки характеризуют состояние мальперфузии, которая значительно нарушает основную функцию плаценты – трофическую, и приводит к различным нарушениям у плодов: экстремально низкая масса тела, гипоксия, постгипоксическая энцефалопатия и другие нарушения центральной нервной системы [4; 5]. Все перечисленные изменения обычно входят в клиническую практику акушеров под термином «плацентарная недостаточность», которая обычно определяется косвенными методами по морфометрии плода [6].
Исследование плацент женщин с патологией крови, сосудов, железодефицитной анемией показало наличие псевдоинфарктов, некрозов ворсин, склероза стромы ворсин и их тромбоз [6-8]. В тяжелых случаях данной экстрагенитальной патологии, при отсутствии должной терапии, плацента и в третьем триместре гестации сохраняет и усугубляет морфологические проявления, такие как облитерация сосудов ворсин, фибриноидные отложения и скопление (сладжирование) эритроцитов в межворсинчатом пространстве, микроинфаркты (рис. 2).
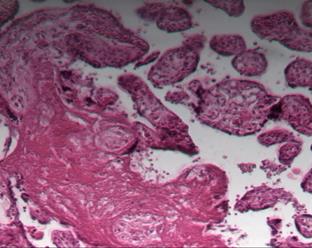

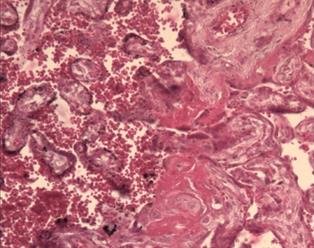

Рис. 2. Патологические изменения в плаценте в III триместре беременности: а – фибриноидные отложения в межворсинчатом пространстве, кистозная дегенерация некоторых ворсин; б – скопление эритроцитов, расширение межворсинчатого пространства, фибриноидные изменения и склерозирование ворсин. Окраска гематоксилином и эозином. Увеличение х100
Плацента при доношенной физиологической беременности характеризуется структурными признаками зрелости, включающими все компоненты ворсинчатой части и преобладание самых мелких терминальных дифференцированных ворсин (41-47%), являющихся дивергентным адаптивным механизмом в гемохориальной плаценте. Терминальные ворсины (рис. 3) являются основными в обеспечении трофики плода, с наличием типичных синцитиокапиллярных мембран: тончайшие участки плацентарного барьера, в которых капилляры ворсин приближены к истонченному синцитиотрофобласту [8; 9]. На продольных срезах терминальных дифференцированных ворсин хорошо видно, что синцитиокапиллярные мембраны занимают большую площадь поверхности ворсины (рис. 3б), часто встречаются несколько таких образований в пределах одной ворсины, тем самым увеличивая площадь плацентарного барьера. Морфометрические показатели позволяют говорить о многократном уменьшении стромального компонента ворсинчатого дерева к концу беременности (2921±152 мкм2) и, как следствие, увеличении доли эндотелия к строме ворсины до 88%. Морфологически большинство терминальных ворсин были специализированными, содержащими капилляры синусоидного типа, которые находились в тесном контакте с синцитиотрофобластом [9; 10]. Доля терминального ворсинчатого эндотелия по отношению к строме была значительно увеличена.
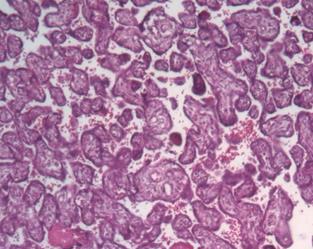

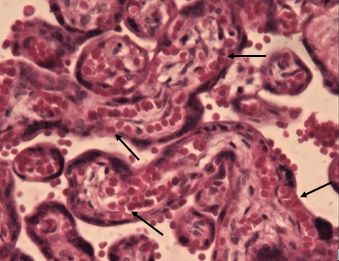

Рис. 3. Основной компонент зрелой плаценты – терминальные дифференцированные ворсины: а – поперечный срез, б – продольный срез, синцитиокапиллярные мембраны показаны стрелками. Окраска гематоксилином и эозином. Увеличение: а х100, б х400
Таким образом, во II и III триместрах физиологической беременности в плаценте происходят структурные изменения, в частности капилляры превращаются в тонкостенные синусоиды, которые сближаются и тесно взаимодействуют с синцитиотрофобластом, что приводит к образованию необходимых синцитиокапиллярных мембран для адекватного удовлетворения растущих потребностей плода. Синцитиокапиллярная мембрана состоит из общего бесклеточного слоя эндотелия и эпителия толщиной 4,31±0,18 мкм. Благодаря такому строению осуществляется прямая диффузия кислорода и метаболитов в течение последнего месяца беременности и родов.
Проводя исследование, мы обратили внимание на тот факт, что даже при наличии в клиническом диагнозе различной инфекционной патологии (хронический пиелонефрит, хроническая вирусная инфекция, включая гепатит С и ВИЧ), развитии гестационных осложнений в виде гестоза, наличия хронической фетоплацентарной недостаточности и хронической гипоксии плода компенсаторные возможности плаценты достаточно велики и вес плода при доношенной беременности страдает далеко не всегда, а чаще всего остается в пределах нормы [10; 11]. В одном из случаев, сопровождающемся достаточно неблагоприятной экстрагенитальной патологией и недостаточностью плаценты (по данным истории родов), масса плода была 5190 г. По данным микроскопии такой плаценты, результаты были крайне противоположными. Наряду с участками физиологической нормы наблюдались значительные повреждения микроструктуры плаценты, такие как интраплацентарный застой, тромбоз, очаги инфарктов, участки некроза и маляции, резкий отек дистальных ворсин и межворсинчатого пространства (рис. 4) [11]. Следовательно, плацента как основной провизорный орган, осуществляющий главные функции во внутриутробной жизни плода (газообменная, транспортная, метаболическая, защитная, гормональная), обладает практически безграничными возможностями и функциональным резервом в обеспечении возрастающих потребностей плода.
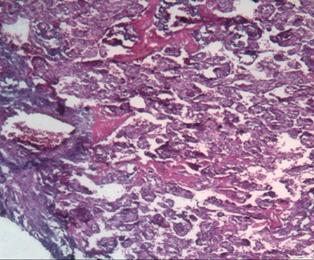

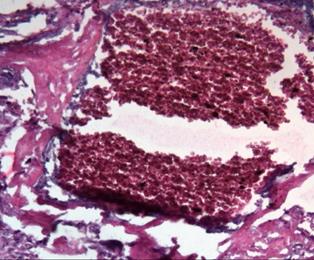

Рис. 4. Морфологические признаки плацентарной дисфункции: а – интраплацентарный застой, деструкция терминальных ворсин, аваскулярные участки ворсин, отложения фибриноида; б – микроинфаркт. Окраска гематоксилином и эозином. Увеличение: а, б х200
Заключение. Структура плаценты человека на разных сроках беременности имеет свои особенности в связи с постепенной дифференцировкой ворсин хориона. В процессе преобразования ворсин барьер между материнским и плодным кровотоком уменьшается вследствие истончения синцитиотрофобласта, снижения количества клеток цитотрофобласта и диаметра ворсин. Кроме того, капилляры плода приближаются к поверхности ворсин, при этом уменьшается расстояние диффузии, что особенно необходимо во время родов. При недоношенной беременности наблюдаются различные нарушения дифференцировки ворсин хориона, отсутствуют терминальные дифференцированные ворсины и, как следствие, резко уменьшается количество синцитиокапиллярных мембран. «Эффективность плаценты» в большей степени связана с ранним ангиогенезом, так как только снижение плацентарного кровотока, преобладание аваскуляризированных терминальных ворсин резко снижает компенсаторные возможности и способствует прерыванию беременности. Но, безусловно, плацента имеет значительный функциональный резерв, что продемонстрировано разнообразием морфологических изменений в разных сроках гестации и при различной экстрагенитальной патологии. Более поздние нарушения морфологии плаценты, микроинфаркты, отек, отложение фибриноида, некроз отдельных ворсин не приводят к фатальным последствиям.
Ввиду критической роли плаценты в определении исхода беременности и роли плацентарной недостаточности в этиологии мертворождения послеродовая гистология плаценты является часто используемым исследованием, которое может предоставить важную информацию для клиницистов. Предварительные результаты нашего исследования показали, что добавление объективной оценки морфологии плаценты с использованием современной системы классификации и отработанных критериев, с качественными описаниями (аваскулярные ворсины, тромботическая васкулопатия, нарушение созревания плаценты, уменьшение доли синцитиокапиллярных мембран и другие), а также дополнительными комплексными исследованиями иммуногистохимии факторов роста сосудов, например, позволят достаточно точно диагностировать причины возникшего неблагоприятного перинатального исхода.
Библиографическая ссылка
Зенкина В.Г., Сахоненко В.А., Зенкин И.С. ПАТОМОРФОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ПЛАЦЕНТЫ НА РАЗНЫХ ЭТАПАХ ГЕСТАЦИИ // Современные проблемы науки и образования. 2019. № 6. ;URL: https://science-education.ru/ru/article/view?id=29321 (дата обращения: 22.02.2026).



