Дегенеративные заболевания поясничного отдела позвоночника являются одной из основных причин боли в спине и нижних конечностях, сопровождаются значимым ограничением повседневной активности и снижением качества жизни [1]. Несмотря на большое количество неудовлетворительных послеоперационных исходов и противопоказания к проведению декомпрессивно-стабилизирующих вмешательств в некоторых случаях, отмечается постоянный ежегодный прирост числа операций на позвоночнике [2].
Межтеловой спондилодез и дорзальная стабилизация являются наиболее распространенным видом операций при дегенеративных заболеваниях поясничного отдела позвоночника [3]. При этом критерием отбора на оперативное лечение является отсутствие эффекта от проводимой консервативной терапии и наличие компрессионной клинической симптоматики, соответствующей нейровизуализационным данным [4].
Многоуровневые хирургические манипуляции, помимо обширной операционной травмы, сопряжены со значительным риском развития неблагоприятных последствий, взаимосвязанных с гендерными и конституциональными особенностями пациента [5]. В этих случаях могут чаще регистрироваться общехирургические осложнения и неблагоприятные последствия анестезиологического пособия, которые ассоциированы со значительным снижением функционального состояния, инвалидизацией, психическими нарушениями, а также летальным исходом [6]. Таким образом, совместные усилия нейрохирургов и анестезиологов-реаниматологов должны быть направлены на выявление предоперационных факторов риска для снижения развития нежелательных последствий и оптимизации клинических результатов у пациентов с дегенеративными заболеваниями поясничного отдела позвоночника.
Целью исследования явилось проведение анализа факторов риска развития неудовлетворительных отдаленных клинических исходов после выполнения двухуровневой дорзальной ригидной стабилизации при лечении пациентов с дегенеративными заболеваниями поясничного отдела позвоночника.
Материал и методы исследования. В ретроспективное нерандомизированное наблюдательное когортное исследование включено 469 пациентов с полисегментарными дегенеративными заболеваниями на поясничном уровне, которым в период с января 2009 по декабрь 2014 года проведена двухуровневая дорзальная ригидная стабилизация. Исследование одобрено этическим комитетом Иркутского ГМУ (протокол № 1 от 16.01.2015 г.).
Выполнен анализ: характеристик оперативного вмешательства (длительность операции, объем кровопотери), течения анестезиологического пособия (продолжительность анестезии, изменение интраоперационных показателей центральной гемодинамики, уровень седации после экстубации), уровня болевого синдрома по визуально-аналоговой шкале (ВАШ), функционального состояния по индексу ODI, удовлетворенности исходом операции по шкале Macnab в раннем (в среднем через 6 месяцев после операции) и отдаленном (в среднем через 24 месяца после операции) периодах.
Статистическая обработка результатов исследования проведена на персональном компьютере с использованием программы Statistica 8,0. Использованы критерии непараметрической статистики: Манна−Уитни (M-U) для межгруппового сравнения, критерий Вилкоксона (W) для зависимых выборок, хи-квадрат Пирсона (χ2) для биноминальных признаков, в качестве нижней границы достоверности принят уровень p<0,05. Полученные результаты представлены медианой, значениями 1 и 3 квартилей – Me (Q25;Q75). С целью выявления и оценки влияния различных факторов риска проведения хирургического вмешательства и анестезиологического пособия на развитие неблагоприятных клинических исходов построена модель логистической регрессии фиксированных эффектов.
Результаты исследования и их обсуждение
Результаты
Общие сведения о пациентах, включенных в исследование, отражены в таблице 1. В результате установлено: превалирование респондентов мужского пола средней возрастной группы, наличие до 30% случаев сопутствующей патологии и факта курения, отсутствие значимых рисков анестезиологического пособия по шкале ASA.
Таблица 1
Характеристика пациентов, включенных в исследование
|
Признак |
Исследуемая группа (n=469) |
|
Возраст, лет (Me: 25; 75%) |
54,3 (37,8;69,2) |
|
Мужской пол, n (%) |
293 (62,5) |
|
ИМТ, кг/м2 (Me: 25; 75%) |
24,8 (22,6;26,9) |
|
Курение, n (%) |
132 (28,1) |
|
Наличие сопутствующей патологии, n (%) |
119 (25,4) |
|
Оценка по ASA (Me: 25; 75%) |
II (I;III) |
Примечание: ИМТ – индекс массы тела, ASA – степень анестезиологического риска.
Данные о виде оперативного вмешательства, длительности операции, величине периоперационной кровопотери представлены в таблице 2.
Таблица 2
Характеристики проведенных операций
|
Критерии |
Исследуемая группа (n=469) |
|
|
Вид операции, n,% |
Открытые операции |
213 (45,4) |
|
Минимально инвазивные |
256 (54,6) |
|
|
Продолжительность анестезии, мин. (Me: 25; 75%) |
157 (136;198) |
|
|
Объем кровопотери, мл (Me: 25; 75%) |
Интраоперационный |
650 (510;730) |
|
Послеоперационный |
390 (250;470) |
|
При изучении интраоперационной динамики основных показателей сердечно-сосудистой системы отмечено снижение среднего систолического артериального давления до 17% от исходного уровня, при этом уменьшение частоты сердечных сокращений составило не более 12% от исходного уровня.
Анализ уровня седации через 15 мин. после экстубации показал недостаточный уровень восстановления психомоторных функций менее «0» по RASS и более «III» по Ramsay у 72 (15,3%) пациентов, что потребовало продления наблюдения в условиях отделения интенсивной терапии.
В послеоперационном периоде зарегистрировано значительное уменьшение выраженности болевого синдрома в поясничном отделе позвоночника с 89 (86;94) до 22,5 мм (20;24) (р=0,005) в отдаленном послеоперационном периоде (рис. 1).
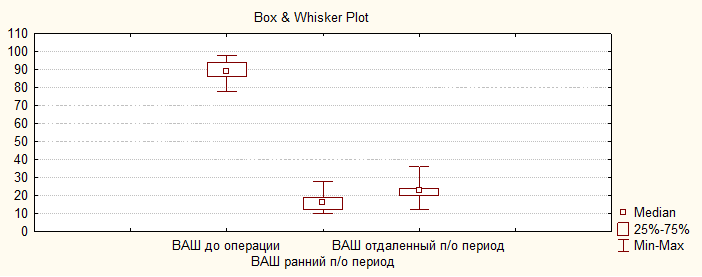
Рис. 1. Изменение выраженности болевого синдрома по ВАШ в поясничном отделе позвоночника у пациентов ретроспективной группы исследования
При исследовании показателя функционального статуса по индексу ODI зарегистрировано значимое послеоперационное улучшение с 80 (74;91) до 22 мм (18;24) (p=0,003) в отдаленном послеоперационном периоде (рис. 2).
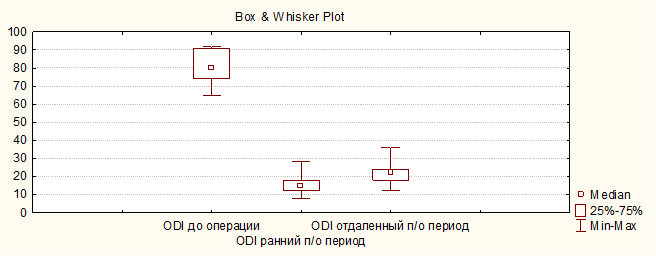
Рис. 2. Изменение показателя функционального состояния по индексу ODI у пациентов исследуемой группы
Динамическая оценка пациентами исследуемой группы удовлетворенности проведенной операцией по шкале Macnab показана в таблице 3. В раннем послеоперационном периоде доля отличных и хороших исходов составила 64,8%, в отдаленном – 51%.
Таблица 3
Характеристика степени удовлетворенности по шкале Macnab пациентов, включенных в ретроспективное исследование
|
Критерии Macnab |
Исследуемая группа (n=469) |
|
|
Ранний послеоперационный период |
Отдаленный послеоперационный период |
|
|
Отлично, n,% |
98 (20,9) |
41 (8,8) |
|
Хорошо, n,% |
206 (43,9) |
198 (42,2) |
|
Удовлетворительно, n,% |
149 (31,8) |
191 (40,7) |
|
Неудовлетворительно, n,% |
16 (3,4) |
39 (8,3) |
Для выявления и оценки влияния различных факторов риска на развитие неудовлетворительных отдаленных клинических исходов (уровень болевого синдрома по ВАШ более 20 мм, количество баллов по ODI более 15) после выполнения многоуровневых хирургических вмешательств и анестезиологического пособия построена модель логистической регрессии фиксированных эффектов (рис. 3).
Среди параметров, ассоциированных с развитием неудовлетворительных результатов хирургического лечения пациентов с полисегментарными дегенеративными заболеваниями поясничного отдела позвоночника, выделены немодифицируемые (пол, возраст, индекс массы тела, степень операционно-анестезиологического риска по шкале ASA, факт курения, сопутствующие заболевания) и модифицируемые (объем кровопотери, продолжительность наркоза, вид оперативного вмешательства) факторы. Среди них статистически значимое влияние оказывают: женский пол (отношение шансов (ОШ) 3,8, 95% ДИ: 3,2, 4,4, р=0,01), возраст пациента старше 65 лет (ОШ 20,6, 95% ДИ: 20, 21,2, р<0,001), индекс массы тела более 25 кг/м2 (ОШ 6, 95% ДИ: 5,4, 6,6, р=0,005), степень операционно-анестезиологического риска по шкале ASA ≥ III (ОШ 18,5, 95% ДИ: 17,9, 19,1, р=0,006), курение (ОШ 4,2, 95% ДИ: 3,6, 4,8, р=0,03), объем кровопотери более 500 мл (ОШ 25,7, 95% ДИ: 25,1, 26,3, р<0,001), наличие сопутствующих заболеваний (ОШ 5,5, 95% ДИ: 4,9, 6,1, р=0,002), продолжительность наркоза более 180 мин (ОШ 17,2, 95% ДИ: 17,8, 2,9, р<0,001), вид оперативного вмешательства (ОШ 2,6, 95% ДИ: 2,0, 3,2, р=0,004).
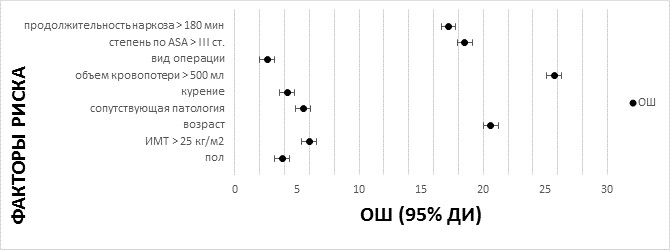
Рис. 3. Отношение шансов (ОШ) и их 95% доверительный интервал (ДИ) для факторов риска исследуемой группы пациентов ретроспективной группы
Обсуждение. При анализе литературных данных установлено, что клинический исход после выполнения хирургического вмешательства напрямую связан с развитием периоперационных осложнений, от которых зависит увеличение продолжительности госпитализации и общих финансовых затрат на лечение [5; 6].
Разными исследователями изучены причины удлинения сроков стационарного лечения после дорзальной ригидной стабилизации. Так, Zheng F. с соавт. [7] отметили влияние возраста на длительность пребывания в стационаре. Различные периоперационные неблагоприятные последствия также имеют высокую взаимосвязь с продолжительной госпитализацией: пневмонии, сердечно-сосудистые осложнения, повреждения твердой мозговой оболочки и реоперации [8]. С другой стороны, важной составляющей удлинения сроков нахождения в стационаре является наличие сопутствующей патологии: сахарный диабет, ишемическая болезнь сердца, хроническая обструктивная болезнь легких, бронхиальная астма, психические заболевания и т.д. [9]. В исследовании Aldebeyan S. с соавт. [5] причинами продолжительной госпитализации являлись: степень анестезиологического риска по классификации ASA, сопутствующие заболевания и избыточная масса тела, многоуровневые и продолжительные хирургические манипуляции, при этом взаимосвязь с фактом курения не подтверждена. Существенным ограничением для интерпретации и оценки потенциальных факторов риска является отсутствие акцентирования внимания на сложности самой хирургической процедуры, а также гетерогенность полученных результатов за счет включения разных медицинских учреждений [10].
Распространенность периоперационных осложнений в спинальной хирургии составляет от 4,5 до 16,4%, что также связано с отсутствием единого определения признаков осложнения и их регистрации [11; 12].
Для определения степени риска анестезии при выполнении хирургического вмешательства распространена классификация ASA. Так, по данным Whitmore R. с соавт. [13], степень по ASA > III ассоциируется с развитием неблагоприятных осложнений и увеличением прямых финансовых затрат. В исследовании Fu K-MG. с соавт. [14] отмечена частота осложнений у пациентов с I ст. по ASA в 5,4% случаев; 20,3% и 50,0% у пациентов с ASA IV ст. и V ст. соответственно. По результатам Farshad M. с соавт. [10], доля неблагоприятных последствий у пациентов с ASA I ст. отсутствовала, а с IV ст. по ASA составила 40,0%.
Одним из факторов риска оперативного вмешательства и связанной с ним смертности является возраст пациента [15]. В исследовании Schoenfeld A. с соавт. [4] показано, что возраст старше 80 лет, помимо значительной взаимосвязи с летальным исходом, сопряжен с риском развития инфекционных осложнений. Кроме того, по данным Farshad M. с соавт. [10], пожилой возраст является фактором риска неблагоприятных последствий в сочетании с интраоперационной кровопотерей более 500 мл.
Пациенты с избыточной массой тела и ожирением при выполнении спинальных нейрохирургических вмешательств имеют большие риски развития осложнений по сравнению с пациентами, у которых индекс массы тела менее 25 кг/м2 [16]. По результатам исследования Schoenfeld A. с соавт. [4], высокий ИМТ сопряжен с возникновением периоперационных осложнений. При этом, по данным Olsen M. с соавт. [17], риск неблагоприятных исходов у пациентов с избыточной массой тела выше в 2,2% раза. Farshad M. с соавт. [10] подтвердили взаимосвязь высокого ИМТ с длительностью стационарного лечения, повышенной кровопотерей и послеоперационной заболеваемостью.
Факт курения оказывает влияние на сосудистый гомеостаз и свертывающую систему крови, что может увеличивать объем периоперационной кровопотери [18]. Также установлено влияние никотина на мембрану тромбоцитов и их функцию [19].
Интра- и послеоперационная кровопотеря является неотъемлемой частью декомпрессивно-стабилизирующих вмешательств на позвоночнике, при этом кровотечение увеличивает время операции и сопряжено с риском переливания крови и её компонентов [20]. Несмотря на обоснованную необходимость в поддержании адекватной перфузии органов и спинного мозга, переливание одной единицы крови сопряжено с риском инфекционных, почечных и легочных осложнений [21]. Увеличение длительности операции также является фактором риска хирургического вмешательства за счет повышения количества интраоперационных осложнений, связанных с кровопотерей и инфекцией области хирургического вмешательства [22].
Количество оперированных сегментов ассоциировано с риском увеличения продолжительности операции и объема кровопотери, а также вероятностью ревизионной хирургии [23].
Поиск литературных источников в базах данных Pubmed, Medline и eLibrary показал отсутствие исследований, направленных на комплексную оценку степени влияния немодифицируемых (пол, возраст, курение, индекс массы тела, степень операционно-анестезиологического риска по шкале ASA, сопутствующие заболевания) и модифицируемых (объем кровопотери, продолжительность наркоза, вид оперативного вмешательства) факторов риска развития неудовлетворительных отдаленных клинических исходов после выполнения многоуровневых декомпрессивно-стабилизирующих вмешательств у пациентов с дегенеративными заболеваниями поясничного отдела позвоночника.
Заключение
Выявленные факторы риска: женский пол, возраст пациента старше 65 лет, индекс массы тела более 25 кг/м2, степень операционно-анестезиологического риска по шкале ASA ≥ III, курение, объем кровопотери более 500 мл, наличие сопутствующих заболеваний, продолжительность наркоза более 180 мин. и вид оперативного вмешательства - оказывают значительное влияние на развитие неудовлетворительных отдаленных клинических исходов после выполнения двухуровневой дорзальной ригидной стабилизации. Модифицирование этих факторов потенциально оптимизирует результаты и позволит снизить количество неблагоприятных последствий хирургического лечения пациентов с дегенеративными заболеваниями поясничного отдела позвоночника.
Библиографическая ссылка
Бывальцев В.А., Голобородько В.Ю., Калинин А.А. АНАЛИЗ ФАКТОРОВ РИСКА РАЗВИТИЯ НЕУДОВЛЕВОРИТЕЛЬНЫХ ОТДАЛЕННЫХ КЛИНИЧЕСКИХ ИСХОДОВ ПОСЛЕ ВЫПОЛНЕНИЯ МНОГОУРОВНЕВЫХ ДЕКОМПРЕССИВНО-СТАБИЛИЗИРУЮЩИХ ВМЕШАТЕЛЬСТВ НА ПОЯСНИЧНОМ ОТДЕЛЕ ПОЗВОНОЧНИКА // Современные проблемы науки и образования. 2019. № 6. ;URL: https://science-education.ru/ru/article/view?id=29304 (дата обращения: 16.02.2026).
DOI: https://doi.org/10.17513/spno.29304



