В настоящее время повреждения дистального суставного отдела костей голени относятся к наиболее часто встречающимся видам повреждений. Частота их достигает 20-40% по отношению ко всем переломам нижних конечностей [1]. Не всегда благоприятные исходы консервативного лечения заставляют расширять показания к остеосинтезу, что неизбежно приводит к увеличению количества послеоперационных осложнений с распространением воспаления в полость сустава. Нередко гнойное воспаление голеностопного сустава является последствием открытых повреждений лодыжек, огнестрельных ранений или вторично - при остеомиелите нижнего метаэпифиза большеберцовой кости, таранной или пяточной костей [2]. Лечение посттравматических гнойных артритов голеностопного сустава является актуальной проблемой современной травматологии. По литературным данным, доля гнойных поражений голеностопного сустава составляет около 38,5% от всех гнойно-воспалительных поражений крупных суставов [3]. Особенности строения голеностопного сустава способствуют быстрому развитию и тяжелому течению воспалительного процесса. Гнойная инфекция в зоне голеностопного сустава отличается упорным течением с частыми рецидивами. Большие трудности в лечении создают «дефицит» мягких тканей, их трофические изменения, высокая обсемененность кожи микроорганизмами. Консервативное лечение, включающее пункции сустава и антибактериальную терапию, нередко не приносит положительного эффекта, в связи с чем в настоящее время в лечении гнойных артритов голеностопного сустава приоритетной является активная хирургическая санация [4].
Не вызывает сомнения тот факт, что необходимым элементом излечения гнойно-некротического процесса является активное дренирование воспаленного очага. Дренирование голеностопного сустава в связи с особенностями его анатомического строения осуществить практически невозможно, лишь при астрагалэктомии создаются хорошие условия для дренирования сустава. Особенностью предлагаемой нами медицинской технологии оперативного лечения гнойных артритов голеностопного сустава является искусственное создание полости в суставе и активная ее санация, с последующей компрессией суставных поверхностей таранной и большеберцовых костей в аппарате внешней фиксации.
Цель исследования. Разработка и клиническая апробация новой технологии лечения гнойных артритов с формированием костного анкилоза голеностопного сустава.
Материалы и методы
Клиническую группу наблюдения составили 22 пациента с последствиями травм голеностопного сустава, осложнившихся воспалительным процессом, которые в период с 2010 по 2016 год проходили стационарное лечение в отделении гнойной хирургии НИИТОН. Среди пациентов было 18 мужчин и 4 женщины в возрасте от 28 до 62 лет.
В предоперационном периоде проводили клинический осмотр больного, оценивали степень вовлечения в воспалительный процесс мягких тканей, проведена лабораторная диагностика (общий анализ крови, биохимия крови и коагулограмма), рентгенография пораженного голеностопного сустава для определения степени разрушения костных структур. Для уточнения пространственного положения костных структур, формирующих голеностопный сустав, оценки степени вовлечения в воспалительный процесс таранной и большеберцовых костей, выявления гнойных полостей обязательна компьютерная томография. При наличии свищевого хода проводится контрастное исследование. Для определения чувствительности патогенной микрофлоры к антибиотикам и проведения рациональной антибактериальной терапии в послеоперационном периоде проводится бактериологическое исследование отделяемого свищевого отверстия (при отсутствии последнего производится пункция голеностопного сустава).
Техника оперативного вмешательства
Оперативное вмешательство при гнойных артритах голеностопного сустава осуществляли следующим образом. Больного укладывали на спину на ортопедический стол, операцию выполняли под проводниковой или внутривенной анестезией. После обработки операционного поля, через свищевое отверстие прокрашивали зону гнойно-некротического очага голеностопного сустава раствором бриллиантовой зелени и выполняли доступ к голеностопному суставу. Для обнажения голеностопного сустава использовали передний доступ, из этого разреза хорошо обнажаются межберцовый синдесмоз, передняя поверхность большеберцовой кости, шейка таранной кости и вся суставная щель голеностопного сустава. Если свищевое отверстие располагается в проекции разреза, его иссекают в момент доступа к суставу, если свищевое отверстие располагается вне проекции разреза, то оно иссекается отдельным разрезом на всю глубину поражения мягких тканей. После вскрытия полости сустава осуществляли хирургическую обработку гнойно-некротического очага с некрсеквестроэктомией и резекцией большеберцовой и таранной костей в пределах здоровой костной ткани, после чего производили наложение аппарата Илизарова, как правило, состоящего из трёх внешних опор. На рисунке 1 представлена схема оперативного вмешательства. Для формирования проксимальной базовой опоры аппарата внешней фиксации через дистальные метаэпифизы большеберцовой и малоберцовой костей перекрёстно проводили две спицы 1 и закрепляли их в первой кольцевой опоре, через диафиз большеберцовой кости - чрескостный стержень 2 и фиксировали его во второй кольцевой опоре. Для формирования дистальной базовой опоры аппарата внешней фиксации, через пяточную и плюсневые кости во встречном направлении – проводили спицы с упорными площадками 3 и фиксировали их в третьей кольцевой опоре. Дистракцией в зоне резекции большеберцовой и таранной костей, искусственно одномоментно создавали полость в голеностопном суставе. В последнюю через дополнительные проколы, выполненные в проекции наружной и внутренней лодыжек, в мягких тканях помещали перфорированную полихлорвиниловую трубку 4, закрепляли её на коже с помощью узловых швов. Производили сближение опилов большеберцовой и таранной костей до размеров дренажной трубки (рис. 1).
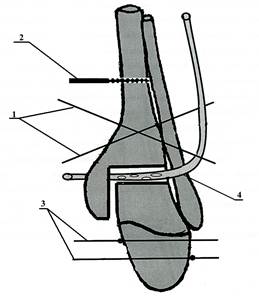
Рис. 1. Схема оперативного вмешательства при лечении гнойных артритов голеностопного сустава
Рану зашивали узловыми швами. Санацию созданной полости через дренажную трубку на операционном столе осуществляли антисептическими растворами в течение 10-15 минут. Объем жидкости до 1-2 литров. В течение 7-10 дней после оперативного вмешательства проводили антибактериальную терапию, выбор препаратов зависел от результатов, полученных при бактериологическом исследовании патогенных микроорганизмов на чувствительность к антибиотикам. В послеоперационном периоде осуществляли санацию гнойно-некротического очага путём постоянного дренирования сформированной полости растворами антисептиков в течение 10-14 дней. Для промывания полости использовали 0,5% водный раствор хлоргексидина или 5% водный раствор арговита. Дважды в течение суток дренажную трубку перекрывали и в полость сустава вводили на 20-30 минут 10% раствор бетадина или раствор антибиотика. Каждые 3 дня проводили бактериологический контроль путем взятия промывочной жидкости на бактериологический посев. При получении 3-кратных стерильных посевов перфорированную трубку удаляли. После удаления дренажной трубки осуществляли постепенное сближение большеберцовой и таранной костей в аппарате внешней фиксации. Аппарат внешней фиксации переводили в режим устойчивой стабилизации с возможностью обеспечения опоры на поврежденную конечность. Фиксацию в аппарате продолжали до формирования рентгенологической картины костного анкилоза в голеностопном суставе. Показаниями для завершения фиксации в чрескостном аппарате являются рентгенологические признаки формирования костного блока, отсутствие подвижности в области сустава и боли при клинической пробе. Сроки снятия аппарата определяли индивидуально в зависимости от рентгенологической динамики формирования костного регенерата [5].
Результаты исследования и их обсуждение
Предлагаемая технология лечения гнойных остеартритов голеностопного сустава с исходом в артродез применена у 22 пациентов. Во всех случаях использования способа удалось добиться стойкой ремиссии воспалительного процесса и формирования прочного костного анкилоза в голеностопном суставе.
Сроки нахождения пациента в стационаре в связи с необходимостью длительной санации гнойно-некротического очага составили 14-16 дней. Со 2-х суток оперированные больные мобильны, способны к самостоятельному передвижению и обслуживанию. После удаления дренажной трубки и компрессии в аппарате внешней фиксации пациентам разрешалось передвижение на костылях с умеренной нагрузкой на оперированную конечность.
Сроки фиксации в аппарате колебались: 16-20 недель. После демонтажа аппарата больные передвигались в течение 4 недель с помощью костылей, постепенно увеличивая нагрузку на оперированную конечность, до полной к концу месяца.
Основная экономическая эффективность технологии базируется на отсутствии рецидивов воспаления голеностопного сустава в течение 5 лет, а вследствие этого отсутствует необходимость повторного стационарного лечения.
В процессе лечения у 2 пациентов отмечен краевой некроз в области послеоперационной раны, что было связано с дефицитом мягких тканей, вовлеченных в воспалительный процесс с заживлением вторичным натяжением. При использовании предложенной технологии мы в 3 случаях наблюдали поверхностное воспаление мягких тканей в зоне введенных спиц; профилактикой данных осложнений является рациональный выбор места введения чрескостных элементов или использование титановых спиц с биокерамическим покрытием [6].
Для иллюстрации методики приводим клинический пример лечения длительно протекающего, рецидивирующего воспалительного процесса в области голеностопного сустава, развившегося как осложнение открытого перелома лодыжек голени.
Больной А. 43 лет поступил с диагнозом: «Обострение хронического остеомиелита дистального метаэпифиза левой большеберцовой кости. Свищевая форма». Ранее пациент был неоднократно оперирован по месту жительства по поводу хронического остеомиелита костей левой голени и стопы, результатом чего явился сформировавшийся анкилоз суставов свода и переднего отдела стопы, что видно на представленных иллюстрациях. Больному была выполнена артротомия голеностопного сустава с иссечением свища. После удаления некротических тканей произведена резекция суставных поверхностей таранной и большеберцовых костей в пределах здоровой костной ткани. На левую голень и стопу наложен аппарат внешней фиксации из 3 опор, дана дистракция и в полость голеностопного сустава введена перфорированная дренажная трубка (рис. 2А), стрелкой указана дренажная трубка. Через 2 недели после получения 3-кратных стерильных посевов была удалена дренажная трубка. Произвели компрессию опилов таранной и большеберцовой костей (рис. 2Б).
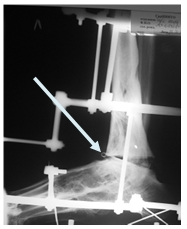 А
А
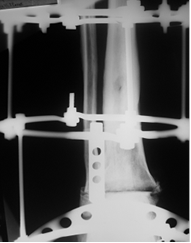 Б
Б
Рис. 2. Рентгенография голеностопного сустава больного А.: А - после установки дренажной трубки в полость сустава; Б – после удаления дренажа и компрессии опилов таранной и большеберцовых костей
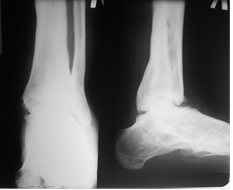
Через 3,5 месяца на контрольной рентгенограмме было отмечено формирование костного анкилоза в области суставных поверхности таранной и большеберцовых костей (рис. 3).
Рис. 3. Рентгенография голеностопного сустава больного А. через 5 месяцев после оперативного вмешательства
Аппарат демонтировали. Больной был адаптирован к ходьбе при помощи костылей с постепенным увеличением нагрузки на левую стопу. Через 5 месяцев больной начал передвигаться без дополнительной опоры. Болевой синдром отсутствовал. Рецидива воспаления не было отмечено в течение 5 лет.
Заключение. Предложенная технология лечения гнойных артритов голеностопного сустава показала свою высокую эффективность в клинической практике в связи с отсутствием рецидивов воспаления у пролеченных пациентов на протяжении 5 и более лет. Методика обеспечивает купирование воспалительного процесса за счет формирования оптимальных условий для санации септического очага путем создания искусственной полости сустава и обеспечивает оптимальные условия для формирования костного анкилоза, в области голеностопного сустава обеспечивая управляемую компрессию в аппарате внешней фиксации. Необходимо отметить, что использование нашей методики в клинической практике не требует дополнительных экономических затрат, для ее выполнения применяются стандартные детали аппарата внешней фиксации и общедоступные медицинские расходные материалы. Высокая клиническая эффективность, простота и доступность разработанной нами технологии позволяет рекомендовать ее использование не только в профильных НИИ, но и травматологами городских, областных, краевых, республиканских больниц.
Библиографическая ссылка
Гражданов К.А., Барабаш А.П., Барабаш Ю.А., Кауц О.А., Зуев П.П. Технология лечения гнойных артритов голеностопного сустава // Современные проблемы науки и образования. 2018. № 3. ;URL: https://science-education.ru/ru/article/view?id=27584 (дата обращения: 17.02.2026).
DOI: https://doi.org/10.17513/spno.27584



