Асептический некроз головки бедренной кости (АНГБК) составляет от 1,2 до 4,7 % среди деструктивно-дистрофических поражений тазобедренного сустава. Данное заболевание наиболее часто встречается у мужчин молодого и среднего возрастов и составляет 1,5–2,3 % от всей ортопедической патологии [1,2]. Выраженная и агрессивная прогрессия АНГБК приводит к грубой деформации как головки бедренной кости, так и сустава в целом, и при отсутствии адекватного лечения, в том числе оперативного, к раннему развитию терминальных стадий остеоартроза. Высокую социально-экономическую значимость проблеме придает факт значительной частоты выхода больных данной категории на инвалидность и необходимость выполнения им в ближайшей перспективе такого радикального и дорогостоящего оперативного вмешательства как тотальное эндопротезирование [3].
Использование современных методов диагностики (сцинтиграфии, компьютерной и магнитно-резонансной томографий) представляет возможность в настоящее время выявлять начавшийся патологический процесс в головке бедренной кости на ранних стадиях, когда рентгенологическая верификация технически невозможна. Это, в свою очередь, дает возможность проведения раннего и эффективного лечения.
Консервативная терапия в лечении асептического некроза головки бедренной кости оправдана лишь в начальных стадиях, при этом клиническая ремиссия при таком выборе лечения достигается далеко не у всех пациентов и носит кратковременный характер [4]. Среди оперативных способов лечения выделяют органосохраняющие вмешательства – открытая или закрытая декомпрессия очага поражения, пластическое замещение очага, ротационные остеотомии, и радикальные – тотальное эндопротезирование тазобедренного сустава. Поскольку подавляющая часть пациентов с АНГБК имеют молодой возраст и ведут активный образ жизни, применение у них в качестве лечения тотального эндопротезирования не является оптимальным в связи с ограниченным сроком службы эндопротеза и известными функциональными ограничениями, которые влечет за собой выполнение данной операции [5,6]. Кроме этого, нельзя не упомянуть о дороговизне данного способа лечения и недоступности его проведения во многих клиниках. В целом, по нашему мнению, выбор тотального эндопротезирования в качестве первого и безальтернативного способа оперативного лечения при асептическом некрозе головки бедренной кости, особенно на ранних стадиях заболевания, является необоснованным, особенно у молодых пациентов.
Среди органосохраняющих операций в настоящее время широкое применение нашли способы оперативного лечения, целью которых является изолированная декомпрессия головки бедренной кости, локализованная в области очага поражения. Однако данные литературы демонстрируют значительный разброс отдаленных результатов применения классической декомпрессии головки бедренной кости без пластического замещения дефекта [7]. Это свидетельствует о том, что замещение костного дефекта головки после выполнения декомпрессии с целью предотвращения коллапса головки бедренной кости является необходимым для создания оптимальных условий ремоделирования костной ткани и формирования полноценного костного регенерата в области патологического очага. Немаловажную роль в получении отрицательных результатов использования указанных операций играют открытые способы их выполнения в ряде случаев, при которых неизбежно страдают интра- и параартикулярные структуры, что влечет за собой риск развития вторичных деструктивно-дистрофических изменений в суставе в раннем и отдаленном послеоперационном периодах. Именно поэтому разработка различных методов и способов малоинвазивных, малотравматичных органосохраняющих операций, целью которых является декомпрессия очага остеонекроза с созданием условий для сохранения анатомической формы головки бедренной кости и, соответственно, конгруэнтности сустава, продолжает оставаться актуальной задачей этого раздела ортопедии [1,8,9].
Цель работы – улучшить результаты лечения пациентов с ранними стадиями асептического некроза головки бедренной кости за счет разработки и внедрения в клиническую практику нового способа комбинированной импакционной аутопластики головки бедренной кости.
Материал и методы исследования
Для достижения поставленной цели в клинике и кафедре травматологии, ортопедии и экстремальной хирургии СамГМУ был разработан способ комбинированной импакционной аутопластики головки бедренной кости, включающий декомпрессию, внутрикостную резекцию и эксцизию очага остеонекроза, с последующей комбинированной аутопластикой пострезекционного дефекта (патент РФ на изобретение № 2583577 от 13.04.2016 г.).
Оперативное вмешательство по предложенному способу выполняли следующим образом. После выполнения спинальной анестезии и достижения удовлетворительного спинального блока использовали передне-латеральный доступ к большому вертелу бедренной кости путем рассечения кожи, подкожной клетчатки и широкой фасции бедра. Под контролем электронно-оптического преобразователя (ЭОП) с латеральной поверхности проксимального отдела бедренной кости полой фрезой формировали канал диаметром около 6 мм в межвертельной области, шейке и головке бедренной кости, доходящий до визуализируемого очага костной деструкции, при этом всю удаленную костную ткань сохраняли. Пространственное ориентирование канала контролировали в динамике с помощью ЭОП в трех плоскостях. Следующим этапом операции в сформированный канал вводили специальной разработанный инструмент (решение о выдаче патента РФ на полезную модель от 7.04.2017 г. по заявке № 2017100821 от 10.01.2017 г.), с помощью которого осуществляли внутриочаговую резекцию очага деструкции головки бедренной кости. Далее путем механического измельчения костной ткани, полученной при формировании канала в межвертельной области, шейке и головки бедренной кости, формировали костный аутотрансплантат, который последовательно импактировали в область пострезекционного дефекта головки бедренной кости. Затем формировали несвободный мышечный трансплантат из дистального отдела задней порции средней ягодичной мышцы путем выделения ее фрагмента от места прикрепления к большому вертелу, с сохранением последнего, в проксимальном направлении шириной около 1,5 см и длиной 5–6 см с отсечением в проксимальном отделе. Заключительным этапом операции вводили сформированный несвободный мышечный трансплантат в дистальную часть костного канала межвертельной области и шейки бедренной кости и фиксировали его трансоссальными швами. Рану послойно ушивали.
Схематично этапы операции выглядят следующим образом (рисунок).
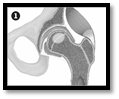
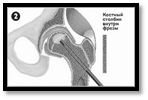
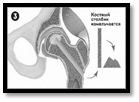
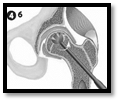
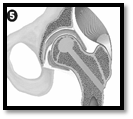
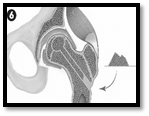
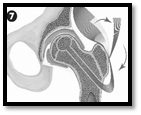
Этапы комбинированной импакционной аутопластики головки бедренной кости:
1 – визуализация очага поражения; 2 – формирование канала в межвертельной области, шейке и головке бедренной кости; 3 – вид сформированного канала и костного аутотрансплантата; 4 – внутриочаговая резекция очага деструкции; 5 – вид пострезекционного дефекта; 6 – введение в пострезекционный дефект головки бедренной кости подготовленного костного аутотрансплантата; 7 – формирование и введение в канал несвободного мышечного трансплантата из средней ягодичной мышцы
Оперированную конечность не иммобилизировали. Двигательную активизацию пациентов начинали со вторых суток после операции. Разгрузку оперированной конечности рекомендовали в течение 12 недель. Контрольную рентгенографию выполняли на следующий день после выполнения оперативного вмешательства, далее через 3, 6 и 12 месяцев после операции. На сроках 6 и 12 месяцев после операции всем пациентам также выполняли контрольную КТ пораженного сустава.
За период с 2014 по 2016 год в условиях травматолого-ортопедического отделения № 2 Клиник СамГМУ прооперировано 36 пациентов с диагнозом «Асептический некроз головки бедренной кости». Средний возраст больных составил 40 лет (минимальный – 19, максимальный – 57). Среди наблюдавшихся больных было 16 женщин и 20 мужчин. У всех больных стадию заболевания оценивали в соответствии с международной классификацией Association Research Circulation Osseous (ARCO), которая предусматривает пятистадийное течение процесса АНГБК [5]. Оперативному лечению подвергали пациентов с поражением I-II стадии. У всех больных наблюдали умеренно-активный тип течения заболевания, анамнез которого на момент лечения составлял 3–4 года. Для верификации диагноза всем пациентам выполняли рентгенографию тазобедренных суставов с двух сторон, в прямой и аксиальной проекциях, с фокусным расстоянием 115 см для точной оценки размеров патологического очага и планирования этапов оперативного вмешательства. С целью дополнительного уточнения локализации и характера патологического очага 29 больным была выполнена КТ тазобедренного сустава.
Оценку выраженности болевого синдрома и функциональных возможностей у пациентов с патологией тазобедренного сустава проводили по шкале Харриса (Harris Hip Score) [10]. Максимальное число баллов для одного сустава, которое можно получить по системе Харриса, равно 100. Сумму баллов от 100 до 90 оценивали как отличный клинико-функциональный результат, от 89 до 80 – как хороший, от 79 до 70 – как удовлетворительный и менее 70 – неудовлетворительный.
Все больные посредством простой блоковой рандомизации по выбору способа оперативного вмешательства были разделены нами на две группы. В контрольной группе (n=20) оперативное лечение проводили методом классической декомпрессии очага остеонекроза – прохождением канюлированным сверлом диаметром 9 мм со стороны латеральной поверхности большого вертела в центр очага остеонекроза головки бедренной кости, с последующей медикаментозной симптоматической и патогенетической терапией и физиолечением.
В основной группе (n=16) использовали разработанный способ комбинированной импакционной аутопластики головки бедренной кости, с последующей симптоматической и патогенетической терапией и физиолечением.
Протокол послеоперационного консервативного лечения в обеих группах был идентичным.
Результаты лечения оценивали в сроки 3, 6 и 12 месяцев после проведения хирургического вмешательства. Оценивали клинико-функциональное состояние сустава и конечности, а также объективную картину области поражения с помощью рентгенографии и КТ.
Следует сказать, что наблюдение за динамикой патологического процесса с целью оценки отдаленных результатов лечения у всех пациентов продолжается и в настоящее время.
Результаты
До начала лечения общий средний балл по шкале Харриса составил в контрольной группе 68,1±4,2, в основной группе – 64,4±5,3, что соответствовало оценке «неудовлетворительно».
Через 3 месяца после оперативного вмешательства суммарный балл по шкале Харриса в контрольной группе был равен 72±2,6; в основной группе – 78±4,4. Сопоставимость результатов у пациентов обеих групп в этот период наблюдения связан, по всей видимости, с фактом механической разгрузки оперированной конечности, который коррелировал с указанным сроком наблюдения.
Через 6 месяцев после операции функциональная оценка по шкале Харриса выявила, что в контрольной группе средний балл составил 76±4,8, а в основной группе – 84±6,1. При этом следует отметить, что значительное клинико-функциональное улучшение у пациентов основной группы зафиксировано в категориях «боль» и «функция», что является значимым с точки зрения повышения качества жизни.
Спустя 12 месяцев после хирургического вмешательства суммарный балл шкалы Харриса в контрольной группе составил 79±3,3; в основной группе – 86±5,4. Необходимо отметить, что у пациентов основной группы положительная динамика в этот срок наблюдения отмечена также в категориях «деформация» и «амплитуда движений» (4,2±1,1 и 5,6±0,7 соответственно, p<0,05).
В целом в контрольной группе балльная оценка клинико-функционального результата лечения через 12 месяцев после операции соответствовала уровню «хорошо» у 3 пациентов, «удовлетворительно» – у 9, «неудовлетворительно» – у 8. У больных основной группы результаты лечения соответствовали оценке «хорошо» у 11 пациентов и «удовлетворительно» – у трех. У двух пациентов основной группы результат лечения отмечен как «неудовлетворительный» и был связан не столько с прогрессией деформации головки бедренной кости, сколько с развитием деструктивно-дистрофического процесса в суставе в целом. Таким образом, «хорошие» и «удовлетворительные» результаты лечения получены у 60 % пациентов контрольной группы. В основной группе больных «хорошие» и «удовлетворительные» результаты достигнуты в 87,5 %.
По данным рентгенографии и компьютерной томографии у пациентов контрольной группы уже через 3 месяца после операции в 6 случаях (30 %) верифицирована прогрессия коллапса головки бедренной кости с нарушением конгруэнтности в суставе. В основной группе развитие деформации головки бедренной кости на этом сроке наблюдения зафиксировано у 3 пациентов (18,8 %). Через 6 месяцев после хирургического вмешательства данные рентгенографии и КТ выявили дальнейшее увеличение разницы у больных контрольной и основной групп: в контрольной группе деформация головки бедренной кости и переходом патологического процесса в остеоартроз 3 стадии наблюдались у 13 пациентов (65 %); в основной группе прогрессия заболевания была отмечена в 4 случаях (25 %). Спустя 12 месяцев после операции у пациентов контрольной группы отрицательная динамика заболевания с прогрессией деструктивно-дистрофического процесса выявлена в 15 случаях (75 %), при этом, по данным КТ, процесс кистовидной перестройки прогрессировал как в головке бедренной кости, так и в области крыши вертлужной впадины. В основной группе прогрессирование патологического процесса с исходом в остеоартроз 3 стадии отмечено у 6 больных (37,5 %).
Заключение
Сравнительный анализ результатов лечения выявил, что больные с ранними стадиями асептического некроза головки бедренной кости при проведении им операции методом классической декомпрессии очага остеонекроза показывают худшие результаты лечения в ранние и поздние периоды после проведенного хирургического вмешательства по сравнению с пациентами, которым была выполнена комбинированная импакционная аутопластика головки бедренной кости по разработанному способу. Это доказывает, что предложенный способ является патогенетически обоснованным и эффективным методом лечения, обеспечивающим за счет купирования процесса деструкции головки бедренной кости и восстановления ее механической прочности в позднем послеоперационном периоде достоверно более выраженное структурно-функциональное восстановление пораженного сустава и нижней конечности в целом.
Таким образом, применение нового способа комбинированной импакционной аутопластики головки бедренной кости создает условия для выраженной и длительной клинической и патогенетической ремиссии заболевания, что позволяет рекомендовать его дальнейшее использование в клинической практике.
Библиографическая ссылка
Котельников Г.П., Ларцев Ю.В., Повелихин А.К., Кудашев Д.С., Зуев-Ратников С.Д., Шорин И.С. ИСПОЛЬЗОВАНИЕ НОВОГО СПОСОБА КОМБИНИРОВАННОЙ ИМПАКЦИОННОЙ АУТОПЛАСТИКИ ГОЛОВКИ БЕДРЕННОЙ КОСТИ ПРИ ЛЕЧЕНИИ ПАЦИЕНТОВ С РАННИМИ СТАДИЯМИ АСЕПТИЧЕСКОГО НЕКРОЗА // Современные проблемы науки и образования. 2017. № 4. ;URL: https://science-education.ru/ru/article/view?id=26641 (дата обращения: 16.02.2026).



