Тяжелые компрессионные оскольчатые и взрывные переломы тел позвонков требуют хирургического лечения с восстановлением опороспособности вентральной колонны. Выполнение переднего спондилодеза, а при показаниях, в сочетании с задней фиксацией поврежденного позвоночного двигательного сегмента (ПДС), за одну операцию приводит к хорошим результатам, но является травматичной, продолжительной, технически сложной, влечет за собой возможность сохранения болей в области хирургических доступов [16]. Минимально-инвазивные (МИ) методы позволяют значительно снизить травматичность хирургического вмешательства, что дает возможность выполнить стабилизацию передних и задних структур за одну операцию, но продолжительность операции значительна [2,8,23]. Используемый для хирургического лечения таких стабильных и нестабильных повреждений грудного и поясничного отделов позвоночника метод длинносегментарной транспедикулярной фиксации из срединного доступа травматичен, а нарушение кровоснабжения и иннервации паравертебральных мышц при скелетировании задних отделов позвонков является причиной развития в послеоперационном периоде стойкого болевого синдрома, что способствует удлинению сроков реабилитации больных. Многих пациентов беспокоит косметический дефект, связанный с наличием кожного рубца [15,22]. На сегодняшний день транспедикулярная пластика тела сломанного позвонка с транспедикулярной фиксацией (ТП ТПФ) обеспечивает надежную стабилизацию поврежденного ПДС, позволяет уменьшить сроки реабилитации больных [3,9,18].
Цель исследования
Оценить результаты лечения переломов тел грудных и поясничных позвонков с использованием минимально-инвазивной транскутанной пластики тела сломанного позвонка и транскутанной транспедикулярной фиксации (ТП ТТПФ).
Материалы и методы
В исследование включено 53 пациента с переломами одного позвонка на грудном или поясничном уровнях типа А2 и А3 (по Magerl et all., 1994) [20] без признаков остеопороза. Всем больным осуществлено хирургическое лечение методом ТП ТТПФ.
Из оперированных больных 39,7 % составили мужчины (n=21) и 60,3 % – женщины (n=32). Среди мужчин в зависимости от возраста наблюдали следующее распределение: пациенты 21–40 лет – 9,5 % (n=2), пациенты 41–60 лет – 47,6 % (n=10), старше 60 лет – 42,9 % (n=9). Среди женщин относились к следующим возрастным группам: от 21 до 40 лет – 9,4 % (n=3), от 41 до 60 лет – 71,8 % (n=23), старше 60 лет – 18,8 % (n=6).
По виду травматизма распределение было следующим: бытовые травмы преобладали у 37 пациентов (69,8 %), случаи падения с большой высоты зарегистрированы у 7 пациентов (13,2 %), дорожно-транспортное происшествие – у 8 (15,1 %) и травма в результате падения тяжести отмечена у 1 (1,9 %). У большинства пациентов повреждения локализованы в поясничном отделе позвоночника – 81,1 % (n=43), соответственно в грудном – 18,9 % (n=10). Перелома тип А II наблюдали у 30 пациентов (56,6 %), А III – у 23 (43,4 %).
Для определения минеральной плотности костной ткани (МПКТ) проводилась денситометрия позвонков на двухэнергетическом рентгеновском денситометре Duo Diagnost «Sonost-2000», оценка проводилась по Т-критерию.
Стандартная спондилография поврежденных сегментов позвоночника в прямой и боковой проекциях во всех случаях являлась первоочередным объективным диагностическим исследованием. Исследование проводилось с применением аналоговых и цифровых рентгенографических установок. О степени нестабильности перелома позвонка судили по восстановлению и соотношению передней и задней высоты позвонка до- и после репозиции, осуществлявшейся перед хирургическим лечением в положении пациента лежа на спине с максимальным разгибанием на уровне повреждения [21].
Компьютерную томографию (КТ) поврежденных сегментов выполняли при поступлении и на этапах лечения. Выраженность деформаций поврежденного сегмента позвоночника определялась кифозом и индексом клиновидности тела позвонка на рутинных рентгенограммах. Кифоз измерялся от краниальной замыкательной пластинки вышележащего и каудальной – нижележащего интактных позвонков [22]. Индекс клиновидности рассчитывали по формуле соотношения передней высоты поврежденного позвонка и высоты передних отделов смежных тел позвонков [14]. Оценка нарушений функциональной дееспособности пациентов в отдаленных сроках после пластики тела позвоночника проведена по индексу Освестри, а выраженность болевого синдрома по визуально аналоговой шкале (ВАШ) [7, 18]. При значениях индекса от 0 до 20 % нарушения расценивали как минимальные, от 20 до 40 % – как умеренные, от 40 до 60 % – как значительные, от 60 до 80 % – как инвалидизирующие, а от 80 до 100 % – как приковывающие к постели или как преувеличение симптомов.
С целью перераспределения нагрузки на конструкцию и на костную структуру позвонков винты вводили не только в смежные, но и в сломанный позвонок. Хирургическое вмешательство проводили следующим образом. Пациента укладывали на операционном столе на живот с эластичными валиками под грудной клеткой, тазом и голенями. Грудную и тазовую секции операционного стола адаптировали к анатомическим зонам для проведения интраоперационных репонирующих приемов. На электронно-оптическом преобразователе (ЭОП) осуществляли маркировку поврежденного позвонка и смежных с ним позвонков.
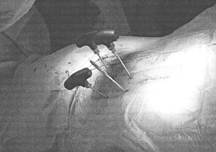
Транскутанно вводили троакары до средней трети тел смежных позвонков через корни дужек в соответствии с анатомическими ориентирами (Рис. 1а).
По троакарам вводили спицы-проводники, затем троакары удаляли, выполняли кожные разрезы 1,5–2 см в проекции дальнейшего введения транспедикулярных винтов. «Острым» и преимущественно «тупым» путем осуществляли доступ к задним структурам позвонков. Далее по спицам-проводникам устанавливали транспедикулярные винты (Рис.1б). Затем для создания единой конструкции закрепляли стержень между транспедикулярными винтами на одной стороне, далее придавали экстензию и дистракцию позвоночника при помощи данной конструкции.
 а
а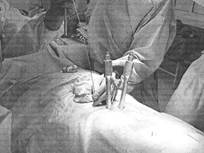 б
б  в
в
Рис. 1. Ход операции: а) транскутанное введение троакаров в смежные и в поврежденный позвонки; б) установка транскутанных транспедикулярных винтов по спицам;
в) транскутанная пластика тела позвонка с применением авторского устройства для введения костно-пластического материала
По спице-проводнику устанавливали разработанное нами устройство для введения костно-пластического материала (Пат. № 155738 РФ) в тело сломанного позвонка, таким образом, что концевой отдел устройства для введения костно-пластического материала погружался в дефект кости между фрагментами тела сломанного позвонка (Рис. 1в). Затем через данное устройство, осуществляя введение костно-пластического материала, последовательно заполняли полости сломанного позвонка, порционно утрамбовывая мануальными усилиями. В тело сломанного позвонка пациентов вводили до 5,76 ± 1,09 г депротеинизированной кости (ДПК). Объем вводимого пластического материала, необходимый для полной коррекции деформации тела позвонка, рассчитывался по следующей формуле:
Vpl = πR2(h1 – h2),
где Vpl – объем пластического материала, мм3; R – радиус тела позвонка, найденный во фронтальной плоскости, мм; h1 – высота тела позвонка до компрессии (средняя высота смежных тел позвонков), мм; h2 – высота тела позвонка после компрессии, мм) [1].
Далее устройство для введения костно-пластического материала удаляли и по имеющемуся каналу вводили транспедикулярный винт в тело сломанного позвонка. Осуществляли монтаж конструкции соединением смежных позвонков со сломанным позвонком, придав экстензию и дистракцию. Операционную рану ушивали послойно с заключительным рентгеноскопическим контролем положения фиксатора, оси позвоночника в 2 проекциях (прямой и боковой) (Рис. 2).
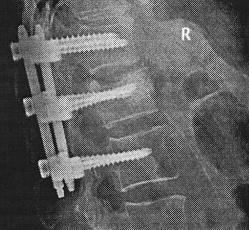
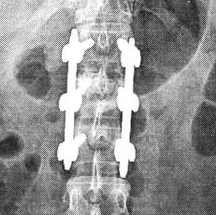
Рис. 2. Фоторентгенограммы позвоночника в прямой и боковых проекциях: коррекция деформации поврежденного сегмента и восстановление высоты поврежденного тела сохраняются
Кровопотерю во время ТП ТПФТ оценивали взвешиванием интраоперационного материала (салфетки, шарики) с применением электронных весов и количеством крови в вакуум-аспирации.
Контрольное обследование проведено у всех наблюдавшихся пациентов при поступлении, после операции, через 4–6 и 9–12 месяцев.
Оценка нормальности распределения величин проводилась с помощью критерия Шапиро – Уилка. В связи с тем, что для большей части исследуемых величин гипотеза о нормальности распределения не была подтверждена с уровнем статистической значимости p=0,05, то при описании данных использовался следующий формат: среднее/медиана (нижний; верхний квартили). При выполнении попарного сравнения показателей, полученных в различные периоды наблюдений, применялся критерий Уилкоксона. При необходимости применялась поправка Холма на множественные сравнения, в этом случае приводится значение скорректированного уровня статистической значимости pскорр. Расчеты проводились с использованием программного обеспечения R версия 3.3.1 [24].
Результаты
При изучении сроков стационарного лечения пациентов, оперированных методом ТП ТТПФ, установлено, что продолжительность послеоперационного периода составила 9,9/9 (9;11) суток, а предоперационного периода – 3,5/0 (0;4) суток. Кровопотеря составила 145,8/130 (100;200) миллилитров, что наряду с аналогичными исследованиями МИ методик доказывает малую травматичность данных вмешательств [2]. Проведенное сравнение значений по Т-критерию уровня минеральной плотности костной ткани позвоночника в общей группе пациентов показало уменьшение этого показателя к концу наблюдения: до операции –
-1,9/-2,2 (-1,4;-2,3), и через год -2,2/-2.3 (-2.1;-2.5) (p=0,0001).
До операции кифотическая деформация в общей группе составляла 10,3°/10° (8;11°), а индекс клиновидности 133/133,3 (120;138,9). В результате проведенного оперативного лечения все компоненты деформации поврежденного сегмента позвоночника в большинстве случаев устранены. Кифотическая деформация корригирована до 0,5°/0 (0;0) (p<10-9), а индекс клиновидности уменьшился до 105,5/106,1 (100;110) (p<10-9). В отдаленном периоде наблюдения выявлено прогрессирование величин кифоза и индекса клиновидности в сравнении с ранним послеоперационным периодом, что сопоставимо с литературными данными [18,25].
В общей группе пациентов кифотическая деформация после пластики тела позвонка через год составила до 2,1°/2° (0°;3°) (p<10-6), индекс клиновидности тела позвонка – до 110,9/108,3 (100;112) (p=0,004).
При этом величина потери достигнутой коррекции деформаций позвоночника на уровне перелома в отдаленном периоде составила 1,5±0,4° у 40 пациентов, у 11 пациентов достигла до 3±0,9° и у 2 пациентов имела потерю 9,1±0,12°. В группе пациентов с переломами типа А2 у 25 больных МПКТ до операции Т -1,8±0,2, снизилась в отдаленном периоде до Т -2,0±0,3, при этом потери коррекции в динамике составили от 0° до 2° . Показатели ВАШ и индекс Освестри к этому времени составили 1,8±0,5 и 20,1±6,1 соответственно. У 5 больных с таким же типом переломов позвонков к этому сроку потеря коррекции составила от 3° до 5°. При этом по показателям МПКТ, ВАШ и Индекса Освестри от вышеуказанной группы пациентов достоверно не было различий (p=0,004). При анализе группы с повреждениями типа А3 у 15 больных при потере коррекции от 0° до 2° при значениях МПКТ, ВАШ и Индекса Освестри также не было выявлено различий. У 6 больных при потере коррекции от 3° до 5° в отделенном периоде отмечено снижение МПКТ до Т -2,5. Также в группе с повреждениями типа А3 у 2 больных наблюдались потери коррекции больше 9°, при исходных показателях Т-критерия -2,3 и тенденцией снижения к -2,6.
Выявлена достоверно значимая взаимосвязь и различия нарушений функциональной дееспособности и ВАШ в разные сроки после операции при всех типах переломов (Рис.3).
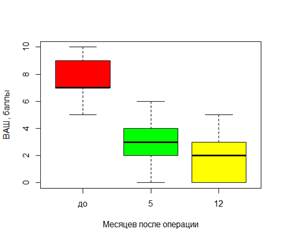
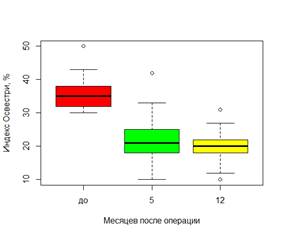
Рис. 3. Динамика показателей индекса Освестри и ВАШ в разные сроки после операции в общей группе пациентов (n=53)
Обсуждение
Применение транскутанной транспедикулярной фиксации (ТТПФ) позволяет снизить травматизацию паравертебральных тканей при дорзальной стабилизации поврежденного ПДС, уменьшают длину и ширину хирургического доступа в сравнении с традиционным вариантом транспедикулярной фиксации (ТПФ). Несмотря на успешное применение ТПФ не лишена недостатков, основным из которых является травматичность доступа для установки конструкции [12]. Kavaguchi et all. установил, что повышение уровня креатинфосфокиназы, индикатора повреждения мышц напрямую связано с величиной давления ретрактора и продолжительности тракции мышц во время операции [11]. Кроме того, Wang J. (2008) в своей экспериментальной работе сделал вывод о том, что изолированная ТПФ не может обеспечить достаточную стабильность в ПДС и восстановить механические свойства тела позвонка [27]. Транспедикулярная пластика тела позвонка была предложена Daniaux в 1986 году. В своих исследованиях Crawford R.J. и соавт. (1994) пришли к выводу, что короткосегментарная ТПФ с пластикой тела позвонка аутокостью устраняет кифотическую деформацию, восстанавливает высоту вентрального отдела позвоночника [6]. Однако, по мнению других авторов, наиболее вероятно фрагменты аутологичной кости после пластики позвонка подвергаются с раннего периода стадийной резобции и несмотря на ТПФ в отдаленном периоде отмечается значительная потеря достигнутой коррекции [4].
По данным Jia Q. с соавторами (2015) и Korovessis P., оценивавших эффективность короткосегментарной ТПФ в сочетании с баллонной кифопластикой цементом сульфата кальция при лечении грудного и поясничного отдела позвоночника, в ближайшем и отдаленном периодах в значениях индекса клиновидности и угла кифотической деформации не было выявлено существенных различий. В наших наблюдениях после проведенного оперативного лечения кифотическая деформация откорректирована до 0,5°/0° (0;0°) (p<10-9), а индекс клиновидности до 105,5/106,1 (100;110) (p<10-9). Потери коррекции в среднем составили до 5°, что не повлияло на качество жизни пациентов [10,13].
В общей группе нашего исследования в отдаленном периоде отмечено прогрессирование величин кифоза и индекса клиновидности в сравнении с ранним послеоперационным периодом (p=0,004). По данным Li D. и соавт. (2013), оценивавших эффективность короткосегментарного ТТПФ с пластикой тела позвонка аллокость при лечении переломов типа А3 на фоне остеопороза, в послеоперационном периоде метод восстанавливает и сохраняет высоту тела позвонка и повышает качество жизни пациентов [16]. В то же время по результатам лечения тем же методом аналогичных переломов без остеопороза Li D.P. (2014) и D. Cho (2003) в отдаленном периоде отмечалась потеря коррекции до 2-5° [17,5]. В ходе исследований Takami M. (2014) по результатам операций ТТПФ с пластикой тела позвонка гидроксиапатитом при свежих неосложненных переломах типа A3 по (Magel еt all., 1994) было выявлено, что этот малоинвазивный подход является методом выбора и хорошим вариантом для лечения переломов позвонков грудного и поясничного отделов позвоночника, при котором сохраняется мобильность соседних позвоночных сегментов. Были небольшие потери коррекции высоты тел позвонков. Сращение перелома было получено у всех пациентов [26].
По данным нашего исследования, показатели потери коррекции в динамике в общей группе у 51 больных отмечались до 5° при значениях МПКТ в отдаленном периоде в среднем до Т -2,3, полученные результаты на качество жизни пациентов не повлияли. Более 9 градусов потери коррекции наблюдались у 2 больных в отдаленном периоде. Мета-регрессионный анализ опубликованных статей по методике ТП ТПФ и переднего межтелевого спондилодеза задним доступом у больных с переломами грудного и поясничного позвонков, проведенный MaY с коллегами (2012), показал, что обе методики сводят к минимуму вероятности тяжелой потери послеоперационной коррекции [18,25]. Разработанная нами ТП ТПФТ позволила снизить травматичность хирургического вмешательства, обеспечить стабилизацию передних и задних структур за одну операцию, восстановить в большей степени высоту тела, корригировать кифотическую деформацию.
Заключение
Использование корткосегментарной транскутанной транспедикулярной фиксации в сочетании с остеопластикой при лечении пациентов с переломами позвонков А2 и А3 грудопоясничного отдела позвоночника в большинстве случаев позволяет восстановить высоту сломанного позвонка, устранить кифоз. При планировании операции следует учитывать то обстоятельство, что на результат влияет характер перелома и в меньшей степени снижение минеральной плотности кости позвонков, наблюдающееся в позднем послеоперационном периоде.
Библиографическая ссылка
Рерих В.В., Байдарбеков М.У., Гуди С.М. ПРИМЕНЕНИЕ МИНИМАЛЬНО-ИНВАЗИВНЫХ МЕТОДОВ ЛЕЧЕНИЯ ПЕРЕЛОМОВ ГРУДНЫХ И ПОЯСНИЧНЫХ ПОЗВОНКОВ // Современные проблемы науки и образования. 2016. № 6. ;URL: https://science-education.ru/ru/article/view?id=25710 (дата обращения: 06.02.2026).



