Несмотря на внедрение современных технологий диагностики, лечения и реабилитации пациентов с ишемической болезнью сердца, одной из актуальных проблем современной медицины в силу высокой заболеваемости, смертности и инвалидизации на сегодняшний день остается инфаркт миокарда [5]. Анализ статистических сведений Росстата указывает на стабильно высокую заболеваемость инфарктом миокарда с положительной динамикой за последние несколько лет. При этом в Омской области на протяжении многих лет уровень заболеваемости инфарктом миокарда остается на протяжении многих лет одним из самых высоких [1].
При инфаркте миокарда, как в острый, так и в отдаленный период, возникает ограничение жизнедеятельности, вызванное нарушением здоровья и, вследствие этого, развитием социальной дезадаптации [4]. Важным практическим механизмом полного или частичного восстановления здоровья, а, следовательно, возвращения к бытовой, общественной и профессиональной деятельности после инфаркта миокарда является реабилитация. Реабилитация представляет собой комплекс медицинских, психологических, педагогических, профессиональных и юридических мер по восстановлению автономности, трудоспособности и здоровья лиц с ограниченными физическими и психическими возможностями [2]. Основной задачей реабилитации является восстановления социальной адаптации и максимальное повышение качества жизни пациентов. От своевременности реабилитационных мероприятий, их преемственности и последовательности с использованием современных научно обоснованных программ, использования системного подхода на всех этапах медицинской реабилитации зависит эффективность реабилитации и успех в достижении поставленной цели [3, 4].
Частным вариантом медицинской реабилитации является кардиореабилитация. В 1993 году Всемирная организация здравоохранения сформулировала определение кардиореабилитации как «комплекс мероприятий, обеспечивающих наилучшее физическое и психическое состояние, позволяющий больным с хроническими или перенесенными острыми сердечно-сосудистыми заболеваниями, благодаря собственным усилиям, сохранить или восстановить свое место в обществе (социальный статус) и вести активный образ жизни» [6]. Это определение подчеркивает важность двух аспектов: 1) восстановления физической работоспособности и здоровья индивидуума, 2) его активного участия в жизни общества в новых условиях после перенесенного острого заболевания [7].
Стратегической целью кардиореабилитации является предупреждение возникновения повторных сосудистых событий, которые сопровождаются более высокими показателями инвалидизации и смертности населения. Так, по данным R.S. Teylor и соавт., применение реабилитационных программ приводит к снижению общей смертности на 20 % и от сердечно-сосудистых причин – на 26 %. Известно, что при адекватной системе реабилитации к трудовой деятельности возвращаются до 82 % пациентов [9].
Цель исследования: выделить основные тенденции в организации трехэтапной системы кардиореабилитации пациентов Омской области.
Материал и методы. Проанализированы данные о деятельности медицинских учреждений Омской области, участвующих в кардиореабилитации пациентов, перенесших сосудистые события, в том числе инфаркт миокарда:
- бюджетное учреждение здравоохранения Омской области «Клиническая медико-санитарная часть № 9» (БУЗОО «КМСЧ № 9»);
- центр восстановительной терапии «Русь» БУЗ ОО КМХЦ Минздрава Омской области;
- БУЗОО «Городская клиническая больница № 1 им. Кабанова А.Н.» (отделение восстановительного лечения многопрофильного стационара).
Результаты исследования. Основным принципом кардиореабилитация является последовательность. На сегодняшний день в России «Порядком организации медицинской реабилитации» (Приказ Министерства здравоохранения РФ от 29 декабря 2012 г. № 1705н «О порядке организации медицинской реабилитации») предусмотрена трехэтапная система кардиореабилитации.
За последние годы реабилитационная служба в Омской области для пациентов с болезнями системы кровообращения, претерпела ряд изменений. Так, в 2009 г. кардиореабилитационное отделение, рассчитанное на 45 коек, расположенное на базе санатория «Омский», в силу ряда экономических причин свою деятельность прекратило. В 2011 г. на базе БУЗОО МСЧ № 7 было открыто кардиореабилитационное отделение на 60 коек, в последующем было сокращено до 40 коек, и в феврале 2014 г. данное отделение было переведено на базу Центра восстановительной терапии «Русь» БУЗ ОО КМХЦ Минздрава Омской области. В рамках комплексной программы через это отделение кардиореабилитации ежегодно проходит около 450–500 пациентов. В связи с тем, что отделение данного центра рассчитано на 20 коек, что явно недостаточно для Омской области, часть пациентов для проведения кардиореабилитации направляется в санатории, а другая часть пациентов (пациенты с низким риском по GRACE без тяжелых сопутствующих заболеваний с нормальной сократительной функцией левого желудочка без серьезных нарушений ритма и проводимости – это около 15–20 % пациентов) после первого этапа реабилитации направляется на амбулаторный этап реабилитации, минуя реабилитационный центр или санаторий.
Проведение первого этапа медицинской реабилитации, который принято называть госпитальный (стационарный) этап реабилитации, осуществляется «в острый период течения заболевания при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала) и отсутствии противопоказаний к методам реабилитации». В настоящее время реабилитационная помощь кардиологическим пациентам на первом этапе кардиореабилитации фактически сводится к назначению режима быстрой активизации [3, 6].
В кардиологическом отделении БУЗОО «КМСЧ № 9», осуществляющем первый этап кардиореабилитации, медицинская реабилитация осуществляется на основе взаимодействия лечащего врача с врачами-физиотерапевтами, врачами по лечебной физкультуре, врачами-психотерапевтами. Таким образом, данное медицинское учреждение обеспечивает не только физическую, но и психологическую реабилитацию.
Вопрос о продолжении медицинской реабилитации после первого этапа решается лечащим врачом в соответствии с «Порядком организации медицинской реабилитации» следующим образом:
1. При наличии перспективы восстановления функций (реабилитационного потенциала) для проведения второго этапа медицинской реабилитации в стационарных условиях (реабилитационное отделение стационара, санатория) направляются пациенты, нуждающиеся в проведении высокоинтенсивной реабилитации и/или в посторонней помощи;
2. Пациентов, не имеющих перспективы восстановления функции (реабилитационного потенциала), с минимальным уровнем физических, умственных и психических способностей, нуждающихся в постоянном уходе, наблюдают на дому выездной бригадой медицинской реабилитации амбулаторно-поликлинического учреждения по месту прикрепления пациента (месту жительства);
3. Пациентов, не имеющих родственников (опекунов), не имеющих перспективы восстановления функции (реабилитационного потенциала), с минимальным уровнем физических, умственных и психических способностей, нуждающихся в постоянном уходе, направляют в медицинские организации, осуществляющие уход пациентов преклонного возраста.
Второй этап медицинской реабилитации должен соответствовать раннему восстановительному периоду течения заболевания. Он крайне важен с точки зрения адаптации пациента к новым условиям жизни [7]. При направлении в реабилитационный центр пациенту выдается направление на госпитализацию, выписка из медицинской карты стационарного больного с указанием основного и сопутствующих заболеваний, результатов клинико-диагностических исследований, проведенного лечения, и самое важное: указание на перспективу восстановления функций и цель проведения реабилитационных мероприятий.
В Омской области в условиях реабилитационного процесса второй этап реабилитации осуществляется в отделении реабилитации реабилитационного центра и санаториях, при наличии подтвержденной результатами обследования перспективы восстановления функций (реабилитационного потенциала).
Цель второго этапа кардиореабилитации в реабилитационных стационарных отделениях – это стимулировать дальнейшую компенсацию нарушенных функций организма до возможности для пациента участвовать в реабилитационных мероприятиях третьего этапа в поликлинических условиях. В клиническом плане на втором этапе кардиореабилитации постепенно должна восстанавливаться физическая работоспособность пациента и происходить психологическая переориентация на выздоровление. Неоспорим тот факт, что недостаточная приверженность лечебным мероприятиям способствует прогрессированию заболевания, появлению осложнений, увеличению обращаемости за медицинской помощью, ухудшению качества жизни.
По данным нашего исследования, в Омской области только пятая часть пациентов, перенесших инфаркт миокарда, переводится на второй этап реабилитации. Связано это, в первую очередь, с тем, что часть пациентов (около 50 %) имеет либо осложненное течение инфаркта миокарда, либо обострение коморбидной патологии, что, соответственно, является противопоказанием к активным реабилитационным мероприятиям. Во-вторых, у ряда пациентов препятствием являются психологические причины: нежелание дополнительно пребывать в условиях стационара, отрицание заболевания как такового. Следует отметить, что в США охвачены комплексными, контролируемыми программами реабилитации только 18–20 % пациентов, в Канаде 30 % пациентов.
Данные о возрастном и половом составе пациентов кардиологического отделения БУЗОО «КМСЧ № 9» за 2015 год, направленных на второй этап реабилитации, представлены на рисунке 1.
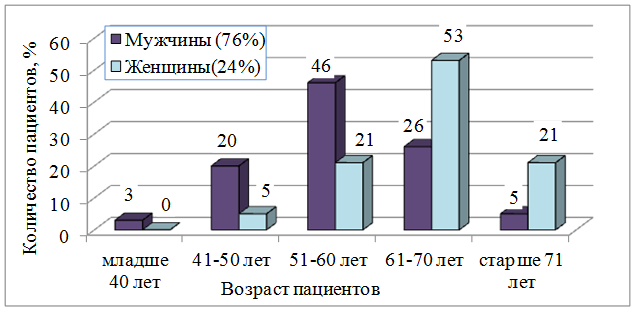
Рис. 1. Возрастно-половой состав пациентов кардиологического отделения БУЗОО «КМСЧ № 9», направленных на второй этап реабилитации, в 2015 году
Как видно из рисунка 1, среди пациентов, направленных на второй этап кардиореабилитации, мужчин, перенесших инфаркт миокарда, в три раза больше, чем женщин. Мужчины переносят инфаркт миокарда в более молодом возрасте, по сравнению с женщинами, что согласуется с общемировыми данными.
Данные о сохраненной трудоспособности пациентов с инфарктом миокарда кардиологического отделения БУЗОО «КМСЧ № 9» в 2015 г. в зависимости от возраста представлены на рисунке 2.
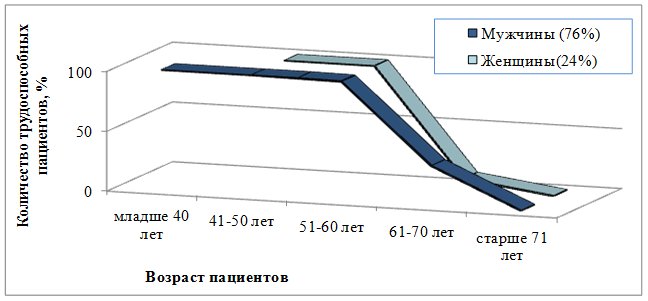
Рис. 2. Сохраненная трудовая функция у пациентов с инфарктом миокарда, кардиологического отделения БУЗОО «КМСЧ № 9» в 2015 г. в зависимости от возраста
Как видно на рис. 2, процент пациентов, сохранивших трудоспособность после перенесенного инфаркта миокарда, значительно уменьшается с возрастом. При этом, несмотря на более раннее возникновение сосудистых событий у мужчин, их трудоспособность уменьшается одновременно с женщинами – после 60 лет. То есть мужчины, перенесшие инфаркт миокарда до 60-летнего возраста, стремятся к максимальному сохранению трудоспособности, что подчеркивает важность проведения у них реабилитационных мероприятий.
Значительное снижение трудоспособности после 60 лет обусловлено достижением пенсионного возраста, и если у пациента высок реабилитационный потенциал, то возраст никак не должен ограничивать направление пациентов на второй этап кардиореабилитации. И если такие пациенты не будут трудиться на производстве, участвуя в непосредственном формировании внутреннего валового продукта страны/региона, их деятельность необходима в семьях работающих трудоспособных граждан, где лица пожилого возраста могут формировать оптимальные бытовые условия, воспитывать внуков и, таким образом, благоприятствовать повышению трудового потенциала семьи в целом.
Высокая приверженность лечению проявляется планомерным сотрудничеством врача и пациента, обсуждением всех особенностей лечения и проблем, возникающих в ходе лечебного процесса. Можно выдвинуть предположение, что на основе двусторонней активной позиции может быть сформирована психосоциальная готовность к реабилитации. Для проверки этой гипотезы нами на базе Центра восстановительной терапии «Русь» БУЗ ОО КМХЦ Минздрава Омской области в 2015 г. был проведен опрос методом анкетирования для оценки психосоциальных факторов риска и уровня тревожности и депрессии у пациентов, поступивших на реабилитацию.
Для определения симптомов тревоги и депрессии использовали госпитальную шкалу HADS, 16 факторный личностный опросник Кэттелла. В частности, анализ показал, что у пациентов нестабильной стенокардией из всех шкал в 16 факторном личностном опроснике высокий коэффициент показала шкала «неуверенность». У пациентов с инфарктом миокарда была установлена субклинически выраженная депрессия. Применение бинарной логистической регрессии с учетом отрицательных конфаундинг факторов, таких как пол, возраст, курение, употребление алкоголя, наличие артериальной гипертонии, сахарного диабета и показателей холестерина плазмы крови, выявило независимую ассоциацию депрессии с тяжестью основного заболевания (ОШ = 1,48 (95 % ДИ 1,10–1,97)). Кроме того, клинически значимые симптомы тревоги и депрессии чаще регистрировались у пациентов, имеющих более высокий функциональный класс хронической сердечной недостаточности, и эта связь в случае депрессии не могла быть объяснена другими факторами риска. Мужчины, находящиеся на реабилитации, чаще принимали назначенные препараты постоянно (p=0,014), женщины предпочитали курсовую терапию (p=0,04).
Некоторые авторы считают, что возможностью компенсации тревожности у пациентов и выполнения программы второго этапа реабилитации может стать использование дневных стационаров. Следует отметить, что это предусмотрено официальными программами реабилитации, но для этого организации, переоборудованные в отделения долечивания, обязательно должны иметь дворовое пространство для дозированной ходьбы в течение дня [9].
При выписке из стационара (первый и второй этапы кардиореабилитации) необходимо учитывать ряд факторов: риск возникновения повторных сосудистых событий и внезапной смерти в ближайшие несколько месяцев после сосудистого события; проведение коронарного вмешательства; возможность передать пациента под наблюдение врача поликлиники; социальные особенности пациента (одиночество, низкий образовательный уровень, когнитивные нарушения, низкий уровень дохода); наличие сопутствующей патологии.
Третий этап кардиореабилитации осуществляется в отделениях (кабинетах) реабилитации амбулаторных учреждений здравоохранения по месту прикрепления (месту жительства) пациента. Третий этап реабилитации осуществляется с применением физиотерапии, лечебной физкультуры, рефлексотерапии, мануальной терапии, психотерапии, медицинской психологии, специалистов по профилю оказываемой помощи медицинских организаций, оказывающих медицинскую помощь в амбулаторных условиях, а также выездными бригадами на дому [8].
Длительность третьего этапа активной реабилитации составляет 1–4 месяца и определяется индивидуально с учетом восстановления трудоспособности. При наличии стойких расстройств функций организма для решения вопроса об оценке степени ограничений жизнедеятельности, пациенты направляются на медико-социальную экспертизу, где разрабатывается индивидуальная программа реабилитации инвалида.
В структуре БУЗОО «ГКБ № 1 им. Кабанова А.Н.» предусмотрено отделение восстановительного лечения (ОВЛ), осуществляющего в амбулаторных условиях реабилитацию пациентов, перенесших инфаркт миокарда. Пациенты с хроническими формами ишемической болезни сердца на протяжении нескольких лет составляют основную часть пациентов ОВЛ. Показатели работы отделения восстановительного лечения БУЗОО «Городская клиническая больница № 1 им. Кабанова А.Н.» представлена в таблице 1.
Таблица 1
Показатели работы отделения восстановительного лечения БУЗОО «Городская клиническая больница №1 им. Кабанова А.Н.» за 2010–2014 гг.
|
Категория |
2010 |
2011 |
2012 |
2013 |
2014 |
|
Пациенты с кардиологической патологией, человек |
280 |
319 |
319 |
330 |
324 |
|
Пациенты с ишемической болезнью сердца, из них |
193 (50,5 %) |
228 (59,7 %) |
263 (82,4%) |
301 (91,2%) |
244 (75,3%) |
|
- перенесшие инфаркт миокарда |
91 (47,2 %) |
95 (41,7 %) |
115 (43,7%) |
113 (37,5%) |
92 (37,7%) |
Примечание: ИБС – ишемическая болезнь сердца, ИМ – инфаркт миокарда.
Как видно из таблицы 1, доля пациентов с ишемической болезнью сердца, пролеченных в ОВЛ в последние три года, значительно увеличилась. В то время как доля пациентов, перенесших инфаркт миокарда, снизилась. Это объясняется тем, что в последние годы более активно выявляются пациенты с критическим стенозом коронарных артерий, которым проводятся оперативные вмешательства (аорто/маммаро-коронарное шунтирование, баллонная ангиоплатика и стентирование коронарных артерий), позволяющие предотвратить у большинства из них развитие инфаркта миокарда.
После завершения третьего этапа реабилитации в условиях отделения (кабинета) восстановительного лечения пациент продолжает состоять на диспансерном учете под наблюдением участкового терапевта.
Таблица 2
Показатели работы отделения восстановительного лечения БУЗОО «Городская клиническая больница № 1 им. Кабанова А.Н.» за 2010–2014 гг.
|
2010 |
2011 |
2012 |
2013 |
2014 |
|
|
Количество пациентов обслуживаемой территории, перенесшие инфаркт миокарда, из них: |
215 |
195 |
248 |
218 |
220 |
|
- умерших в стационаре |
45 (20,9%) |
34 (17,4%) |
46 (18,5%) |
53 (24,3%) |
62 (28,2%) |
|
- выписанных |
170 (79,1%) |
161 (82,6%) |
202 (81,5%) |
165 (75,7%) |
158 (71,8%) |
|
Количество пациентов, которым проведен третий этап реабилитации в условиях отделения восстановительного лечения |
91 ( 53,5%) |
95 (59,0%) |
115 (56,9%) |
113 (68,5%) |
92 (58,2%) |
Как видно из таблицы 2, госпитальная летальность среди пациентов, перенесших инфаркт миокарда, закрепленных территориально за поликлиникой БУЗОО «ГКБ № 1 им. Кабанова А.Н.», составляет от 17,4 до 28,9 %. Доля пациентов, поступивших на третий этап реабилитации, колеблется от 53,5 % до 68,5 %. Остальным пациентам реабилитационные мероприятия проводятся силами участковой службы и семейными врачами на дому, поскольку тяжесть их состояния и наличие сопутствующей патологии не позволяет им посещать ОВЛ.
Программа реабилитации третьего этапа в условиях ОВЛ включает в себя:
1) физическую реабилитацию (кабинет ЛФК, самостоятельные физические тренировки);
2) психологическую реабилитацию (консультации психолога, школа пациента, перенесшего сосудистое событие);
3) вторичную профилактику ИБС:
- медикаментозные мероприятия (лекарственная реабилитация);
- немедикаментозные мероприятия.
Программа физической реабилитации лиц, перенесших инфаркт миокарда, в условиях поликлиники построена с учетом клинической картины, тяжести инфаркта миокарда, наличия осложнений и сопутствующих заболеваний и рассчитана на 4–8 нед. при мелкоочаговом и на 8–12 нед. при крупноочаговом инфаркте миокарда. Пациенты, перенесшие мелкоочаговый инфаркт миокарда, находятся по 2 недели на каждом из режимов (щадящий, щадяще-тренировочный, тренировочный), пациенты с крупноочаговым инфарктом миокарда – по 4 недели. К концу третьего этапа реабилитации большинство пациентов достигает расширения физической активности с увеличением дистанции ходьбы до 3–4 км при скорости до 4–5 км/час. Достигнутый режим физической нагрузки им рекомендуется поддерживать на протяжении всей жизни. Выбор той или иной формы лечебной физкультуры (ЛФК) устанавливается лечащим врачом с учетом уровня физической активности пациента, динамики клинического состояния, характером профессиональной деятельности Программа ЛФК разрабатывается индивидуально для каждого пациента инструктором ЛФК.
Одной из задач психологической реабилитации является устранение страха перед возможным повторным возникновением приступов стенокардии или повторного сосудистого события. В поликлинике БУЗОО «ГКБ № 1 им. Кабанова А.Н.» все пациенты, перенесшие инфаркт миокарда и находящиеся на лечении в ОВЛ, консультируются психотерапевтом, часть из них посещает сеансы релаксации. В процессе психологической реабилитации пациенту разъясняется суть болезни, смысл лечебных мер, возможность возврата к активной жизни в перспективе. Актуальность психологического компонента реабилитации увеличивается, когда происходит восстановление социального статуса и пациент, перенесший инфаркт миокарда, возвращается на рабочее место [10].
В дальнейшем диспансерное наблюдение пациентов, перенесших инфаркт миокарда, осуществляется на протяжении всей их жизни участковым терапевтом. В целом реабилитация пациентов после инфаркта миокарда направлена на достижение оптимальных условий качества жизни, восстановление здоровья и трудоспособности пациентов. Программа долгосрочного диспансерного наблюдения должна строиться с учетом Методических рекомендаций под редакцией Бойцова С.А., Чучалина А.Г. «Диспансерное наблюдение больных хроническими неинфекционными заболеваниями и пациентов с высоким риском их развития» (Москва, 2014 г.).
Заключение. Таким образом, реабилитация пациентов, перенесших инфаркт миокарда, длится всю жизнь. Несмотря на то, что перенесшие инфаркт миокарда возвращаются к труду, они по-прежнему относятся к наиболее угрожаемой по повторным сосудистым событиям группе пациентов с ишемической болезнью сердца. Именно поликлиника является тем учреждением первичного звена здравоохранения, который обеспечивает выполнение основного объема лечебно-диагностических и профилактических мероприятий у пациентов, перенесших инфаркт миокарда, направленных на предотвращение развития повторных сосудистых событий. Но при этом кардиологическая реабилитация должна удовлетворять медицинские потребности всех больных и иметь соответствующие уровню реабилитационные центры.
Библиографическая ссылка
Усачева Е.В., Щербаков Д.В., Нелидова А.В., Замахина О.В., Сукончик А.О., Кузнецова В.В., Шишкина А.А. ТРЕХЭТАПНАЯ СИСТЕМА КАРДИОРЕАБИЛИТАЦИИ ПАЦИЕНТОВ, ПЕРЕНЕСШИХ СОСУДИСТОЕ СОБЫТИЕ - ИНФАРКТ МИОКАРДА И/ИЛИ СТЕНТИРОВАНИЕ КОРОНАРНЫХ АРТЕРИЙ // Современные проблемы науки и образования. 2016. № 4. ;URL: https://science-education.ru/ru/article/view?id=24908 (дата обращения: 16.02.2026).



