Среди злокачественных опухолей области головы и шеи в настоящее время рак гортани занимает первое место и встречается в 65–70 % случаев, что связано с изменением факторов онкологического риска, к которым относятся факторы внешней среды, особенности социальной жизни населения и демографических процессов [1]. В III–IV стадии этот процесс впервые выявляется у 60–80 % пациентов. Чаще наблюдается в возрасте 35–65 лет, то есть у трудоспособной части населения [4,6].
При лечении больных с ограниченным процессом в гортани удается добиться стойкого выздоровления применением только лучевого воздействия, что и выполняется во избежание операционной травмы, как наиболее оправданное с онкологической и функциональной позиций. При местно-распространенных же процессах III–IV стадий оптимальным считается комбинированный метод лечения, включающий лучевое лечение и этап хирургического лечения – ларингэктомию, последствиями которой, в свою очередь, являются отсутствие нормального дыхания, лишение голоса, социальную изоляцию, потерю работы и депрессию, что толкает больных на отказ от операции. Полной резорбции опухоли лучевым методом при раке гортани III стадии удается добиться лишь в 30–35 % случаев, т. е. 65–70 % пациентов заведомо обречены на ларингэктомию [6].
В последние годы у больных с местно-распространенными опухолевыми процессами гортани, в плане комбинированного лечения, после ларингэктомии, осуществляют голосовое протезирование посредством выполнения трахео-эзофагеального шунтирования. Однако у таких больных наличие трахеостомы, необходимость периодической замены шунта, возникновение грибкового поражения стомы, оказывает на качество жизни прооперированного пациента не меньшее негативное влияние.
Щадящие хирургические вмешательства при раке гортани имеют более чем вековую историю. Возникнув после изобретения в 1854 году Garsia гортанного зеркала, они тесно переплетаются с развитием других методов лечения, в частности с ларингэктомией, лучевым и комбинированным методами воздействия на опухоль [5,6,7].
Много работ освещают историю функционально-щадящей хирургии рака гортани. Все они подчинены решению двух основных задач: радикальному удалению злокачественной опухоли и максимально возможному сохранению функций органа [6,8,9].
Важное место в числе экономных хирургических вмешательств на гортани принадлежит боковой или латеральной ее резекции. Являясь исторически одной из первых в соответствующем ряду операций, она успешно выдержала проверку временем и по-прежнему остается методом выбора в лечении ларингоонкологических больных, продвигаясь по пути совершенствования реконструктивного этапа операции [2,3].
Такая ситуация стимулирует разработку и внедрение в практику новых методик функционально-щадящих операций, на которые больные охотнее дают согласие, т. к. возникает перспектива сохранения и реабилитации основных функций гортани.
Увеличение удельного веса функционально-щадящих операций в лечении местно-распространенного рака гортани позволяет по-новому осмыслить объем реконструктивных вмешательств, а возможность полноценной реабилитации функций гортани при этом прямо или косвенно повлияет и на онкологические результаты, существенно сократив число отказов со стороны пациентов от хирургического лечения.
В отделении опухолей головы и шеи ФГБУ «РНИОИ» МЗ РФ в ООГШ разработана методика половинной боковой резекции гортани с реконструкцией (патент РФ №2463967 от 20.10.2012 г.).
Методика операции заключается в следующем. После интубации больного через предварительно наложенную по стандартной методике трахеостому, выполняют языкообразный разрез кожи по передней поверхности шеи от проекции подъязычной кости до уровня 2-го кольца трахеи, размерами, на 0,5–1 см превышающими по ширине, образующийся после операции дефект. Производится обнажение переднего края щитовидного хряща, выполняется ларингофиссура. Отступя на 0,5 см от границ опухолевого процесса, выполняется удаление опухоли вместе с частью подлежащей пластины щитовидного хряща, оставляется в виде «перекладины» лишь верхняя 1/3 пластины хряща.
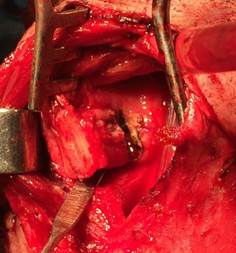
Рис.1. Этап удаления опухоли гортани с фрагментом щитовидного хряща (оставлена верхняя 1/3 пластины хряща)
После гемостаза осуществляется замещение дефекта стенки гортани. Кожный лоскут перекидывают через край оставшегося верхнего фрагмента щитовидного хряща и узловыми швами подшивают к слизистой оболочке сохраненной здоровой части гортани. Швы накладывают по периметру дефекта, формируя боковую стенку гортани в виде кожной дупликатуры.
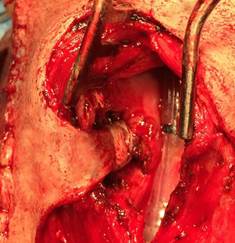
Рис. 2. Этап формирования боковой стенки гортани в виде кожной дупликатуры
Кожа со здоровой стороны подшивается к здоровой слизистой оболочке гортани. Формируется ларингостома, трахеостома.
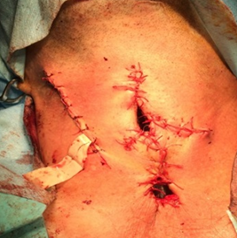
Рис. 3. Вид послеоперационной раны: сформированы ларингостома и трахеостома
По прошествии 1 месяца после операции всем пациентам проводится курс дистанционной гамма-терапии на область гортани и пути лимфооттокадо суммарной очаговой дозы 40 Гр. Пластическое закрытие ларингостомы выполняется стандартным способом через 3–6 месяцев, учитывая проведение вторым этапом комбинированного лечения, курса послеоперационной лучевой терапии.
Примером конкретного применения способа может служить следующее клиническое наблюдение. Больной С., 55 лет поступил в Отделение опухолей головы и шеи ФГБУ «РНИОИ» МЗ РФ 4.03.2015.г. с диагнозом: «Рак гортани с метастазами в лимфоузлы шеи, St.III, T3N1M0,кл.гр.2». Сопутствующее заболевание: Сахарный диабет II типа. Жалобы при поступлении: охриплость голоса в течение 6 месяцев, опухоль на шее справа в течение 3 месяцев.Объективно: при пальпации на шее справа в области средней трети в проекции сонного треугольника определяется метастатический лимфоузел до 3,0 см в диаметре, плотной консистенции, ограниченно подвижный, безболезненный; другие группы лимфатических узлов шеи не пальпируются. При непрямой ларингоскопии – опухоль правой половины гортани, правая голосовая складка неподвижна при фонации, занята бугристой опухолью, распространяющейся на область черпаловидного хряща, передняя комиссура гортани не поражена опухолью. Выполнено эндоскопическое исследование гортани с биопсией опухоли гортани, УЗИ шеи с пункционной биопсией метастатического узла шеи. ФЛС от 27.02.2016.г.: правая голосовая складка неподвижна, занята на всем протяжении бугристым опухолевым инфильтратом, распространяющимся на область черпаловидного хряща, в подскладковом отделе опухоль не определяется, просвет гортани сужен на 40 %. Гистологический анализ № 6526-8/15(фрагмент опухоли гортани) – G2 плоскоклеточный рак с ороговением. УЗИ шеи: лимфаденопатия шейного лимфатического узла справа, в области сонного треугольника метастатический узел до 2,5х3,0 см, не связанный с сосудистым пучком шеи. Цитологический анализ № 1375-7(пунктат лимфатического узла шеи справа) – метастаз плоскоклеточного рака. Больному 6.03.15.г.выполнена операция в объеме резекция гортани с реконструкцией по вышеописанной методике; шейная лимфаденэктомия справа с I по III уровни; ларингостомия, трахеостомия. Послеоперационное гистологическое заключение №16474-6/15 «G2 плоскоклеточный рак с ороговением»; №16477-9/15 «В лимфоузле – метастаз плоскоклеточного рака». Заживление послеоперационной раны происходило первичным натяжением. Носо-пищеводный зонд удален на 5-е сутки послеоперационного периода, больной переведен на питание протертой пищей через естественные пути, при этом, поперхивания и заброса пищи в верхние дыхательные пути не наблюдалось. С 3.04.15 по 24.04.15.г. больной получил курс конформной дистанционной гамматерапии на область первичного очага с региональными лимфоузлами шеи в статическом режиме с двух полей разовыми очаговыми дозами 2,4Гр до суммарной очаговой дозы 40 Гр. Через 2 месяца после завершения курса лучевого лечения у больного оформилась щелевидная ларингостома. Пластическое закрытие трахеостомы выполнено 8.06.15.г. одномоментно с пластикой ларингостомы, т.е. спустя 3 месяца после выполнения резекции гортани с реконструкцией. При этом дыхание через естественные пути свободное, речь внятная, питание через естественные пути без соблюдения механически щадящей диеты. Приживление кожного лоскута, в области дефекта правой половины гортани полное. При эндоскопическом исследовании (фиброларингоскопия от 23.06.15.г) – левая половина гортани подвижна, просвет гортани широкий, в области правой половины гортани кожный лоскут без признаков инфильтрации, слегка отечный. Больной находится под динамическим наблюдением более 1 года без признаков рецидива опухоли и метастазов.
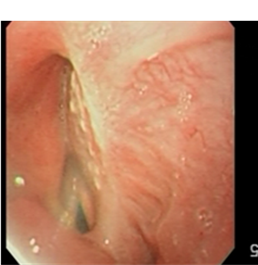
Рис. 4. Эндоскопическая картина гортани спустя 5 месяцев после операции
При флюорографическом исследовании органов грудной клетки от 23.03.2016 г. – данных за метастазы в легкие и внутригрудные лимфоузлы не выявлено. Свободной жидкости в плевральных полостях нет. Ультразвуковое исследование шеи от 28.03.2016 г. – регионарные лимфоузлы шеи справа до 6х3мм, слева 10х5м по типу лимфаденита, данных за метастатическое поражение лимфатических узлов шеи нет. Фиброларингоскопия № 148/12341 от 28.03.2016 г. – состояние после резекции правой половины гортани. Данных за рецидив не выявлено. Просвет гортани широкий, достаточен для дыхания.
Обсуждение. Основной целью хирургических методик при местно-распространенном раке гортани является радикальное удаление опухоли с возможностью сохранения функциональной активности органа. Это обеспечивает сочетание принципов онкологического радикализма с одномоментным замещением удаленных частей или отделов гортани аутотканями или аллосовместимыми материалами. Возможность одновременного пластического замещения дефекта после удаления опухоли создает предпосылки для реабилитации больных.
Исходя из вышеперечисленного, нами разработан и успешно используется с 2012 года метод половинной боковой резекции гортани с реконструкцией. Следует отметить, что преимуществом данного метода является его техническая простота, применение при реконструкции только аутотканей пациента, что создает оптимальные условия для проведения вторым этапом комбинированного лечения курса лучевого лечения в кратчайшие сроки.
Заключение. Анализируя функциональные результаты, следует отметить, что путем выполнения резекции гортани с реконструкцией по предложенной нами методике, удалось добиться реабилитации всех функций гортани с восстановлением разделительного биомеханизма (глотание – дыхание), функции дыхания, голосообразования у всех пациентов в объеме, достаточном для социальной и трудовой реабилитации даже при местно-распространенном опухолевом процессе St.IIIT3N1M0 с одиночным односторонним метастазом в шейные лимфатические узлы. Приведенное клиническое наблюдение подтверждает преимущества данной методики.
Таким образом, использование разработанной операции на гортани как этапа комбинированного лечения рака гортани III стадии позволяет добиться излечения больного и реабилитации функций гортани. Полученные результаты позволяют рекомендовать способ реконструктивной операции для лечения рака гортани у больных с III стадией заболевания при одностороннем ее поражении, в том числе и при наличии одиночных метастазов на стороне поражения.
Библиографическая ссылка
Светицкий П.В., Волкова В.Л., Аединова И.В., Баужадзе М.В., Исламова Е.Ф. ФУНКЦИОНАЛЬНО-ЩАДЯЩАЯ ОПЕРАЦИЯ ПРИ МЕСТНО-РАСПРОСТРАНЕННОМ РАКЕ ГОРТАНИ // Современные проблемы науки и образования. 2016. № 3. ;URL: https://science-education.ru/ru/article/view?id=24858 (дата обращения: 21.02.2026).



