Актуальность проблемы. Жизнь человека – это непрерывное движение. Но именно движение представляет для суставов наибольшую опасность, которая заключается в возможности возникновения травм и перегрузок, исходом которых является развитие одного из тяжелых заболеваний опорно-двигательного аппарата – артроза [1,4,6,9].
Травмы – одна из частых причин развития артроза. Даже незначительное повреждение может вызывать нарушение трофики и иннервации сустава, что провоцирует дегенеративные процессы и развитие артроза [6,9].
По данным статистики, наибольшему травматизму подвержены мужчины в возрасте 20–50 лет, женщины в возрасте 30–60 лет. Травмы возникают в быту, на производстве, на улице, в результате дорожно-транспортного происшествия и т.д. Особенно актуальна это проблема для спортсменов и людей, ведущих активный образ жизни [1,6,8].
В структуре травм ведущее место занимают травмы коленного и тазобедренного сустава, реже встречаются травмы голеностопного, локтевого и плечевого суставов.
Наиболее частыми и тяжелыми осложнениями таких травм являются развитие деформирующего артроза и стойких контрактур коленного сустава по причине, в большинстве случаев, неустраненных смещений отломков мыщелков большеберцовой кости. Немаловажное значение имеет тяжесть самой травмы – значительные разрушения опорной суставной поверхности большеберцовой кости могут также стать причиной развития деформирующего артроза коленного сустава [8,9].
Патогенез посттравматического и других вторичных артрозов на конечных стадиях развития схож. Хрящ теряет свою упругость, эластичность, становится шероховатым, в нем появляются трещины с обнажением кости. Отсутствие амортизации при давлении на суставные поверхности костей приводит к их уплотнению (субхондральный остеосклероз) с образованием участков ишемии, склероза, кист. Одновременно с этим, по краям суставных поверхностей эпифизов костей суставной хрящ компенсаторно разрастается с последующим окостенением, с образованием краевых остеофитов и деформацией суставных поверхностей.
Лечение посттравматического артроза – сложный и длительный процесс. Существующие на сегодняшний день способы лечения посттравматического артроза (ПТА) направлены на реализацию одной цели – остановить, или замедлить дегенеративные процессы, происходящие в поврежденном суставе, и включают как консервативные, так и хирургические методы (показаны при тяжелой степени заболевания) [1,5,6,10].
Консервативные методы (медикаментозные: прием НПВС, ангиопротекторов, в/суставное введение ингибиторов протеолиза, препаратов гиалуроновой кислоты и хондропротекторов; немедикаментозные: разгрузка и покой сустава, ЛФК, массаж, физиотерапевтические методы, иглорефлексотерапия, оксигенобаротерапия, бальнеологическое лечение) – наиболее распространенны и направлены на купирование боли, устранение мышечной и артрогенной контрактуры, улучшение функции сустава, коррекцию внутрисуставных нарушений, стимуляцию метаболизма в организме в целом [1, 6-9].
Необходимо отметить, что существующие методы консервативного лечения, посттравматических артрозов, особенно внутрисуставные инъекции хондропротекторов, имеют ряд недостатков, к которым относятся аллергические реакции и дороговизна препаратов, длительный курс лечения, что вызывает дополнительную травму и инфицирование, и, к сожалению, нестойкий результат – около 3-х месяцев.
В качестве нового и безопасного биологического стимулятора, действующего на всю цепочку регенерации и на все ткани одновременно – кость, хрящ, связки, мышцы, применяется тромбоцитарная аутоплазма в виде интра- и периартикулярной инфильтрации тканей. Этот метод получил название «Плазмолифтинг».
Инъекционная форма тромбоцитарной аутоплазмы, название методики – «PlasmoliftingTM», специальные пробирки были разработаны в 2003 году российскими учеными – д.м.н. Ренатом Рашитовичем Ахмеровым и к.м.н. Романом Феликсовичем Зарудий.
Пристальный интерес к аутоплазме связан с содержанием в тромбоцитах многочисленных факторов роста и цитокинов, которые способствуют регенерации поврежденных тканей. Свыше 30 ростовых факторов выявлено в α-гранулах тромбоцитов. Они влияют на процессы восстановления всех тканей сустава одновременно. Наибольшее значение имеют: тромбоцитарный фактор роста (PDGF) – стимулирует хемотаксис, митогенез фибробластов, синтез коллагена; фактор роста эндотелия сосудов (PDEGF) – оказывает стимулирующее действие на эндотелиальные клетки; трансформирующий фактор роста (TGF-ß) последний представляет собой большую группу белков, некоторые из них и морфогенные белки модулируют клеточную пролиферацию и дифференцировку малодифференцированных клеток в остеобласты, увеличивают синтез внеклеточного матрикса кости и ингибируют его деградацию и др. факторы роста [2-5;10].
Материалы и методы исследования
Материалы исследования составили 35 пациентов в возрасте 35–70 лет с тяжелыми деформирующими артрозами коленного сустава различной этиологии. Все пациенты ранее проходили курсы консервативной реабилитационной терапии. У подавляющего большинства пациентов сколько-нибудь значительного улучшения не отмечено. При этом относительное большинство пациентов были с посттравматическими деформирующими артрозами. Из всех пациентов больных с посттравматическими артрозами коленного сустава было 24, у 11 пациентов имели место идиопатические артрозы коленного и тазобедренного суставов на фоне остеохондроза поясничного отдела позвоночника. Всем пациентам применено внутрисуставное введение тромбоцитарной аутоплазмы.
Лечение пациентов с применением инъекционной тромбоцитарной аутоплазмы
Инъекционную тромбоцитарную аутоплазму получали путем забора венозной крови пациента (9 мл) в специальные пробирки «PlasmoliftingTM» (рис. 1). Режим центрифугирования составил 3500 об/мин в течение 5 минут на центрифуге «Ева-20» (Германия) (рис. 2). Инъекции аутоплазмы проводились интра- и периартикулярно (рис. 3) по 4,0±0,5 мл в область одного сустава с интервалом 7–10 дней, курс 3–5 процедуры 1–2 раза в год.
На рисунке 1 представлена пробирка Plasmolifting™, содержащая высокоочищенный фракционированный гепарин и биологически инертный гель, обеспечивающие четкое разделение фракций крови по градиенту плотности, сохраняя при этом целебные свойства плазмы. На рисунке 2 – центрифуга для разделения фракций крови «Ева» (Германия).
Рис.1. Пробирка Plasmolifting™ (содержит антикоагулянт)

Рис. 2. Центрифуга для разделения фракций крови «Ева-20» (Германия)
Результаты лечения. Сравнительная оценка эффективности лечения посттравматических артрозов с применением инъекционной тромбоцитарной аутоплазмы производилась у 35 пациентов в возрасте 35–70 лет с диагнозом «посттравматический деформирующий артроз коленного сустава II–III стадии». Критериями оценки проводимой терапии стали показатели «Боль», «Скованность», Функциональная активность» – значения индекса Womac, которые оценивались до лечения, в ближайшем периоде через 1, 3, 6 месяцев, а также в отдаленном периоде на сроках от одного года до трех лет после лечения.
Результаты исследования показали, что применение инъекционной тромбоцитарной аутоплазмы значительно улучшают качество жизни пациентов с деформирующими артрозами, что подтверждалось как субъективной оценкой самих обследуемых, которые отмечали значительное снижение болевого синдрома, восстановление функции сустава, уменьшение и даже полное отсутствие скованности сустава, так и достоверной динамикой показателей шкалы Womac (рис. 3).
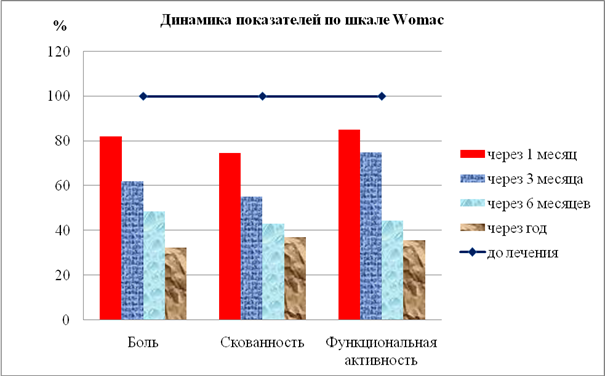
Рис. 3. Показатели шкалы Womac в динамике лечения с применением инъекционной тромбоцитарной аутоплазмы (показатели до лечения учитывались как 100 %)
Так интенсивность показателя «Боль» через 1 месяц после лечения снизилась в 1,2 раза, а через 6 месяцев – в 2 раза и достигла наименьших значений к году – показатель составил в среднем 70,12±4,55 условных единиц, что в 3 раза меньше по сравнению с показателями до начала лечения.
При анализе показателя «Скованности» было зарегистрировано достоверное снижение показателя через месяц от начала лечения – на 26, % и более выраженное снижение показателя на сроках 3 и 6 месяцев – соответственно в 1,8 и 2,3 раза и оставался достоверно низким от одного года до трех лет от начала лечения.
Аналогичная динамика, отражающая положительную динамику и, соответственно, подтверждающая эффективность лечения посттравматических артрозов с применением инъекционной тромбоцитарной аутоплазмы, наблюдалась также при оценке показателя «Функциональная активность», который уже на 1 месяце снизился достоверно в 1,2 раза, на третьем в 1,8 раза и продолжал снижаться более выраженно на 6-м месяце – на 60,0 % и через год показатель составил 261,2±9,39 усл. ед., что в 2,8 раза по сравнению со значениями до лечения.
Данные биомеханического исследования опорной, динамической функции нижних конечностей, сенсорного баланса в вертикальной стойке подтвердили клинические данные функциональной реабилитации.
Клинический пример. Пациент Л., 1959 г.р. обратился с жалобами на сильные боли, ограничение функции обоих в коленных суставах. Болен в течение 10 лет, консервативная терапия неэффективна. На основании клинико-рентгенологических данных установлен диагноз: двусторонний деформирующий артроз III стадии. Проведен курс плазмотерапии, который составлял по три внутрисуставных блокады с интервалом 1 неделя. После второй блокады отмечено значительное улучшение, уменьшение интенсивности болей, улучшение функции суставов. Контрольные исследования на сроках 2 месяца и год после лечения также показали значительное улучшение функции коленных суставов и нижних конечностей.
Таким образом, применение инъекционной тромбоцитарной аутоплазмы в комплексной терапии посттравматических артрозов крупных суставов способствует восстановлению функции сустава, уменьшению дегенеративных явлений, что сопровождается увеличением объема движений в суставе, улучшением опорно-двигательной функции нижних конечностей, а также удлинением периода ремиссии заболевания.
Библиографическая ссылка
Емелин А.Л., Панков И.О. СОВРЕМЕННЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ ПОСТТРАВМАТИЧЕСКОГО АРТРОЗА КОЛЕННОГО СУСТАВА // Современные проблемы науки и образования. 2016. № 3. ;URL: https://science-education.ru/ru/article/view?id=24768 (дата обращения: 21.12.2025).



