Несмотря на значительное количество научных работ, посвященных вопросам оказания медицинской помощи пострадавшим с множественной и сочетанной травмой, эту проблему до сих пор нельзя считать окончательно решенной. Результаты их лечения характеризуются высокой летальностью – 33,89 %, длительной нетрудоспособностью и высоким уровнем инвалидности – 43,4 % [4,5,6,11]. Для них характерно развитие жизнеугрожающих состояний; наличие синдрома взаимного отягощения; высокая частота развития общих осложнений, более тяжелое протекание раневого процесса, нарушение консолидации отломков и неудовлетворительный результат восстановления функции поврежденных конечностей [9,10]. В настоящее время происходит широкое распространение современных технологий малоинвазивного внутреннего остеосинтеза. Взамен классического внутреннего и внешнего остеосинтеза они широко применяются в травматологических отделениях многопрофильных стационаров, что значительно расширяет возможности для реконструктивного хирургического лечения больных с множественной и сочетанной травмой и их последствиями, это и определило актуальность настоящей работы [3,7,8,12]. Переломы плечевой кости в сочетании с поражением лучевого нерва составляет от 3,2 до 17,5% [1,2,14]. Они являются тяжелыми повреждениями, так как вызывают потерю трудоспособности на длительный срок, в ряде случаев более 60 % пострадавших становятся инвалидами I–III групп и это, как правило, пациенты трудоспособного возраста 25–45 лет. Диагностика повреждений лучевого нерва при изолированном переломе плечевой кости обычно не вызывает затруднений. В то же время, при шокогенной множественной и сочетанной травме критическое состояние больного в первую очередь определяет алгоритм диагностики и тактики лечения в пользу восстановления жизненно важных функций, сдвигая тем самым сроки восстановительного лечения нервных стволов на более поздние сроки, делая достижение положительных результатов затруднительным, а иногда и вовсе невозможным. В отечественной и зарубежной литературе можно встретить единичные сообщения о технике выполнения аутопластики больших дефектов нервных стволов, где указывается важность профилактики некроза свободных аутотрансплантатов. Подчеркивается, что трансплантаты должны быть окружены жизнеспособными, хорошо кровоснабжаемыми мягкими тканями, для адекватного питания межтканевой жидкостью и профилактики их рубцевания. Это достигается подготовкой «воспринимающего ложа», в который укладывается трансплантат, а также состоянием мягких тканей, которыми этот пластический материал закрывается. Кроме того, нам не встречались сообщения об одномоментной, локально выполненной реконструктивной операции с использованием костного и нервных аутотрансплантатов.
Цель исследования
Одной из задач при лечении пострадавших с сочетанной травмой является выбор тактики лечения переломов длинных трубчатых костей. Цель исследования – представить возможности применения новых технологий лечения переломов длинных трубчатых костей верхних конечностей у пострадавших с сочетанными травмами в многопрофильных городских стационарах и их влияние на ближайшие исходы и окончательные результаты реконструктивных операций.
Материалы и методы исследования
Больной С., 40 лет, госпитализирован в городскую больницу 24.12.2012 с сочетанной травмой после ДТП: закрытой черепно-мозговой травмой, сотрясением головного мозга, разрывом стенок толстой кишки, открытым переломом правой плечевой кости на границе ср/3 и н/3 со смещением отломков, травматической невропатией лучевого нерва. В экстренном порядке больному выполнены жизнеспасающие операции на органах брюшной полости. Первичный остеосинтез плечевой кости аппаратом внешней фиксации. Затем аппарат был демонтирован и выполнен окончательный реостеосинтез интрамедуллярным стержнем с блокированием. Послеоперационный период протекал без осложнений.
Через 4 мес. на контрольных рентгенограммах правой плечевой кости выявлен ложный сустав в зоне перелома. В неврологическом статусе – клиника полного нарушения проводимости правого лучевого нерва на уровне средней трети плеча. Активные разгибательные движения в правом лучезапястном суставе, пальцах правой кисти отсутствуют. По ЭНМГ выявлена грубая сенсомоторная дисфункция проведения по правому лучевому нерву.
Пациент госпитализирован в клиническую больницу № 122 им. Л.Г. Соколова, где 05.06.2013 г. выполнена операция – одновременная костная аутопластика ложного сустава правой плечевой кости и аутопластика большого дефекта лучевого нерва в средней трети плеча.
Под общим обезболиванием по старому послеоперационному рубцу, в средней трети, по наружной поверхности правого плеча, осуществлен доступ к плечевой кости, где обнаружен ложный сустав в месте перелома. Края кости обработаны, в них образован паз, куда был помещен отмоделированный фрагмент аутокости, предварительно взятый из гребня правой подвздошной кости. Костный аутотрансплантат фиксирован пластиной и 4 винтами.
С техническими трудностями в зоне перелома плечевой кости выделен центральный и периферический концы лучевого нерва. Центральный конец заканчивался невромой. После обработки концов нерва до отчетливых пучков, диастаз между ними составил 6 см. Выполнение состоятельного шва нерва с таким диастазом – не представлялось возможным. Для восполнения дефекта лучевого нерва решено произвести аутопластику. Для этого с правой голени из разреза длинной 2 см в области наружной лодыжки специальным инструментом взят икроножный нерв с образующими его ветвями. Между концами лучевого нерва, с использованием микрохирургической техники, вшито 4 аутотрансплантата из икроножного нерва, длинной по 7 см. Периферический конец лучевого нерва перекрыт полностью, а центральный на 3/4. Причем трансплантаты пришлось укладывать на металлическую пластину (рис. 1) и закрывать мягкими тканями.
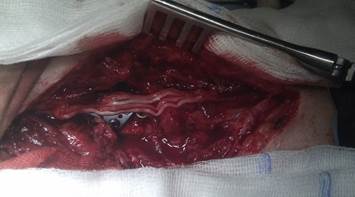
Рис. 1. Внешний вид аутопластики лучевого нерва на уровне выполненной костной аутопластики плечевой кости с фиксацией металлической пластиной
Послеоперационное течение гладкое. Заживление раны первичное.
Через 16 месяцев после операции у больного восстановились активные движения в разгибателях правой кисти и пальцев до 3–4 баллов (рис. 2).
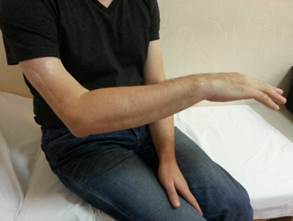
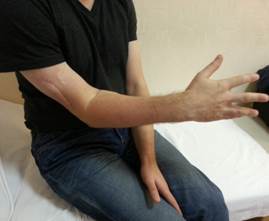
Рис. 2. Восстановление функции лучевого нерва через 16 мес. После операции
На контрольных рентгенограммах правой плечевой кости – сросшийся перелом плечевой кости (рис. 3).
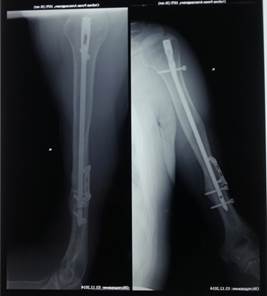
Рис. 3. На рентгенограмме больного С. сросшийся перелом плечевой кости
Результаты исследования и их обсуждение. Работами последних десятилетий доказана отчётливая зависимость исходов лечения пострадавших с тяжёлыми сочетанными травмами от срока, объёма и качества оказанной медицинской помощи. При этом на ближайшие исходы максимальное влияние оказывают мероприятия, выполняемые в 1-м и 2-м периодах ТБ. Основными из них являются: устранение жизнеугрожающих последствий травмы (кровотечение и острые нарушения дыхания), травматического шока и его последствий, а также ликвидация очагов эндотоксикоза и массивной антигенемии путём жёсткой фиксации переломов длинных трубчатых костей аппаратами наружной фиксации (АНФ).
В то же время на отдалённые результаты лечения влияют мероприятия, выполняемые в 4-м периоде ТБ и направленные на достижение оптимального анатомического и функционального результата. Это прежде всего ранние малоинвазивные оперативные вмешательства, которые мы оцениваем как хирургическую реабилитацию, направленные на точное сопоставление отломков сломанной кости и их жёсткую фиксацию для раннего функционирования суставов, активизации пострадавших, полноценной и быстрой реабилитации.
На этапе определения тактики лечения перелома хирурги часто сталкиваются с проблемой выбора наиболее оптимального варианта иммобилизации костных отломков из большого количества существующих в настоящее время. Постоянный рост требований к качеству жизни часто заставляет отказаться от консервативных методов лечения (будь то скелетное вытяжение или гипсовая иммобилизация). Постоянно разрабатываются и внедряются в практику новые типы фиксаторов, но (несмотря на большое количество публикаций) отсутствуют чётко определённые показания к каждому из них. Различные авторы высказывают несхожие между собой мнения о применении тех или иных вариантов остеосинтеза костей плеча (штифты с блокированием, титановые эластичные штифты, пластины, аппараты наружной фиксации). Одни отдают предпочтение малоинвазивными фиксаторам, так как при их установке дополнительное повреждение окружающих мягких тканей (в том числе – нервов) минимально. Другие рекомендуют при закрытых переломах диафиза плеча применять пластины и винты, так как в этом случае фиксация более стабильна, меньше процент несращений, а, следовательно, редко возникает необходимость в повторных операциях.
Результаты лечения повреждений периферических нервов при костно-суставных травмах плеча часто бывают неудовлетворительными. Не реализуются имеющиеся возможности для реабилитации подобных пострадавших. Причин этому несколько. В стационарах, где отсутствует дежурная нейрохирургическая служба, первичное вмешательство на нервных стволах либо своевременно не применяется, либо его производят дежурные хирурги, которые не участвуют в послеоперационном лечении больных. Нарушается преемственность в наблюдении и дальнейшей терапии пострадавших. У определённого числа больных вследствие недостаточно целенаправленного восстановительного лечения после оказания первой помощи возникают тяжёлые осложнения: контрактуры и тугоподвижность суставов, формируются порочные положения кисти, которые могут носить стойкий характер, а порой оказываются необратимыми.
В данном случае у пострадавшего с тяжёлой сочетанной травмой была применена тактика запрограммированного многоэтапного хирургического лечении (ЗМХЛ) или по англоязычной терминологии – тактика Orthopedic damage control. Тактические задачи при этом решались путём внеочагового (временного) остеосинтеза на 1-м этапе тактики и на её 3-м этапе методов внутреннего (окончательного) остеосинтеза. Реализация этой тактики позволила добиться ранней реабилитации повреждённой конечности в пределах сохранившихся жизнеспособных анатомических образований. Формирование ложного сустава в области перелома расценивается нами, как возможный исход при тяжёлых неврологических нарушениях. В этом случае реконструктивная нейрохирургическая операция, направленная на восстановление нервных окончаний, является наряду с костной пластикой лечебно-восстановительным мероприятием. Несмотря на большое количество публикаций в отечественной и зарубежной литературе по проблеме повреждения нервных стволов при закрытых костно-суставных травмах плеча, её отдельные аспекты до настоящего времени изучены недостаточно, мнения различных авторов противоречивы, в частности в вопросах диагностики повреждений нервов, показаниях и сроках хирургического и консервативного лечения после травмы. Так, с одной стороны, указывается на необходимость срочного вмешательства на повреждённом нерве в первые часы и сутки после травмы. В то же время имеются сообщения о хороших функциональных результатах операций на нервных стволах, выполненных через 12 мес. после полученной травмы. Нередко встречающиеся диагностические и тактические ошибки при данном виде сочетанной травмы, несвоевременное и неадекватное хирургическое лечение приводят к неудовлетворительному результату лечения. Сроки и характер предполагаемого оперативного вмешательства и прогнозирование его эффективности зависят от выбора оптимальной тактики лечения. Наибольшие трудности в лечении больных с повреждениями нервных стволов возникают при наличии дефекта нерва на протяжении. С целью устранения диастаза между концами поврежденного нерва существуют такие методы замещения дефектов нервных стволов, как аутонервная пластика, использование вставок, содержащих различные стимуляторы регенерации. Несмотря на обилие методов лечения повреждений периферических нервов конечностей, уровень инвалидности и социальной дезадаптации больных с данной патологией остается достаточно высоким. Поэтому снижение числа неудовлетворительных исходов является актуальной проблемой, требующей изыскания новых эффективных способов лечения больных с повреждениями лучевого нерва.
Описанный случай демонстрирует эффективность одномоментной аутопластики большого дефекта нервного ствола и костной аутопластики, после предварительно проведённой хирургической реабилитации в рамках тактики Orthopedic damage control.
Заключение
Тактика ЗМХЛ (Orthopedic damage control) и малоинвазивный остеосинтез являются новыми и перспективными направлениями в лечении переломов длинных трубчатых костей у пострадавших с тяжёлой сочетанной травмой. Тактика ЗМХЛ в значительной мере влияет на улучшение ближайших исходов, в то время как технологии малоинвазивного остеосинтеза – на улучшение отдалённых результатов лечения пострадавших с сочетанной травмой. Благодаря предварительно проведённой хирургической реабилитации в рамках тактики Orthopedic damage control улучшаются возможности и исходы реконструктивно-восстановительных операций по поводу осложнений у пострадавших с сочетанной травмой. На фоне восстановленного кровообращения, микроциркуляции, необходимых для профилактики некроза свободных аутотрансплантатов. В результате хирургической реабилитации трансплантаты были окружены жизнеспособными, хорошо кровоснабжаемыми мягкими тканями, для адекватного питания межтканевой жидкостью и профилактики рубцевания.
Библиографическая ссылка
Хромов А.А., Борода Ю.И., Кравцов А.Г. ОРИГИНАЛЬНЫЙ ОПЫТ ЛЕЧЕНИЯ ОСЛОЖНЕНИЙ У БОЛЬНЫХ С СОЧЕТАННОЙ ТРАВМОЙ // Современные проблемы науки и образования. 2016. № 3. ;URL: https://science-education.ru/ru/article/view?id=24725 (дата обращения: 16.02.2026).



