Сердечно-сосудистые заболевания (ССЗ) по-прежнему остаются основной причиной смертности в России[2]. Проведенные клинические исследования демонстрируют высокую распространенность метаболического синдрома (МС) и его неблагоприятное влияние на течение и прогноз пациентов с острым коронарным синдромом [3-9]. Вместе с тем результаты исследований по отдаленному прогнозу у пациентов с МС, перенесших ОИМПST, несколько противоречивы, поскольку для диагностики МС были использованы разные критерии. В исследованиях в основном использовались критерии ATP-III или IDF, но для диагностики МС в исследованиях, проведенных в Японии, критерии ATP-III были модифицированы с учетом национальных рекомендаций [4,7,10]. В российской популяции для диагностики МС используются критерии ВНОК [1], с применением которых подобных работ не проводилось. В связи с этим было запланировано данное исследование, в котором диагностика МС проводилась согласно критериям ВНОК.
Материалы и методы. В исследование последовательно включались пациенты с ОИМПST, поступившие в отделение неотложной кардиологии. Пациенты были разделены на две группы в зависимости от наличия или отсутствия МС, диагностированного во время госпитализации.
ОИМПST диагностировался на основании общепринятых критериев — типичное повышение и снижение в динамике маркеров повреждения миокарда (тропонин, креатинфосфокиназа (КФК), КФК МВ) с наличием хотя бы одного из следующих признаков:
- типичный болевой синдром;
- новый зубец Q на электрокардиограмме;
- подъем сегмента ST на ЭКГ ишемического характера;
- впервые выявленная полная блокада левой ножки пучка Гиса на ЭКГ.
MC был определен согласно Рекомендациям экспертов Всероссийского научного общества кардиологов (2009 г.), где наличие:
- абдоминального ожирения (АО): окружность талии (ОТ) более 80 см у женщин и более 94 см у мужчин (основной признак), плюс любые два из следующих критериев:
- артериальная гипертония (АГ) (АД ≥ 130/85 мм рт. ст.);
- повышение уровня триглицеридов (↑ТГ) (≥ 1,7 ммоль/л);
- снижение уровня ХС ЛПВП (↓ЛПВП)(<1,0 ммоль/л у мужчин; <1,2 ммоль/л у женщин);
- повышение уровня ХС ЛПНП (↑ЛПНП) > 3,0 ммоль/л, нарушение углеводного обмена (НУО): гипергликемия натощак (глюкоза в плазме крови натощак ≥ 6,1 ммоль/л); нарушение толерантности к глюкозе (глюкоза в плазме крови через 2 ч после нагрузки глюкозой в пределах ≥7,8 и ≤11,1 ммоль/л) являются обязательными для постановки диагноза .
Из исследования исключили пациентов с хроническими заболеваниями печени или почек, острыми инфекциями или хирургическими вмешательствами в течение последних 2 месяцев.
Всем пациентам, кроме сбора жалоб, анамнеза, физикального исследования, проводилось антропометрическое исследование – расчет индекса массы тела (ИМТ) по формуле Кетле, измерение окружности талии (ОТ).
Лабораторные методы исследования включали определение глюкозы крови, липидного спектра – общий холестерин (ОХ), липопротеиды высокой плотности (ЛПВП), липопротеиды низкой плотности (ЛПНП), триглицериды (ТГ) и пиковый уровень креатинфосфокиназы (КФК) и креатинфосфокиназы-МВ (KФК-MB).
Инструментальное исследование включало регистрацию ЭКГ в 12 отведениях, ЭхоКГ проводилась трансторакальным доступом ультразвуковым сканером Sequoia 512 (Siemens) в дуплексном режиме с использованием двухмерного режима и тканевой гармоникой, М-режима и доплерографии. Оценивали конечный диастолический размер (КДР), конечный систолический размер (КСР), толщину межжелудочковой перегородки (МЖП), задней стенки левого желудочка (ЗСЛЖ), фракцию выброса левого желудочка (ФВ). Наблюдение пациентов проводилось в течение 36 месяцев (в среднем 28±10,7 месяца) путем анализа медицинской документации и телефонного опроса. Последующий период наблюдения для каждого пациента был рассчитан от начала ОИМ. Конечными точками считались смерть от любой причины и основные сердечно-сосудистые осложнения (ССО), которые включили кардиоваскулярную смерть, повторный инфаркт миокарда и повторные госпитализации, связанные с ухудшением состояния пациентов.
Все пациенты получали лечение в соответствии со стандартами медицинской помощи. У всех пациентов было получено информированное согласие для участия в исследовании. Конфликта интересов, связанного с данной рукописью, не было.
Статистический анализ данных осуществляли при помощи пакета статистических программ Statistica (Statsoft Inc. версия 10.0). При сравнении групп по количественному признаку использовались параметрический (t-критерий Стьюдента) и непараметрический (критерий Манна-Уитни) методы. При сравнении групп по качественному признаку использовали точный критерий Фишера. Для выявления факторов, оказывающих влияние на риск развития ССО и смертности, использовали метод однофакторного регрессионного анализа. Данные представлены в виде среднего арифметического и стандартного отклонения (Mean ± SD). Статистически достоверными считали различия при p < 0,05.
Результаты исследования и их обсуждение
В исследование было включено 112 пациентов, из них 76 пациентов с МС. В группе больных МС была тенденция к преобладанию женщин (таблица 1). Группы были сопоставимы по возрасту и количеству больных с артериальной гипертензией, тем не менее в группе больных с МС отмечались более низкие показатели насосной функции миокарда, выражающиеся в более низких значениях ФВ и изменении ИНЛСМ.
Таблица 1
Характеристика пациентов
|
Показатели |
Пациенты с МС (n=76) (% ) |
Пациенты без МС (n=36) (% ) |
р |
|
Возраст, лет |
64,9±9,4 |
62,5±11,1 |
0,23 |
|
Мужской пол |
48% |
78% |
0,053 |
|
Окружность талии, см |
105,9±10,56 |
91,1±14,19 |
<0,0001 |
|
Артериальная гипертензия |
98,7% |
86,1% |
0,66 |
|
Нарушения углеводного обмена |
35% |
25% |
0,027 |
|
↑ ЛПНП |
74% |
33% |
0,037 |
|
↓ЛПВП |
77% |
25% |
0,004 |
|
↑ ТГ |
81% |
33% |
0,016 |
|
ФВ,% |
50,7±6,1 |
53,3±6,05 |
0,03 |
|
ИНЛСМ |
0,92±0,55 |
0,64±0,37 |
0,002 |
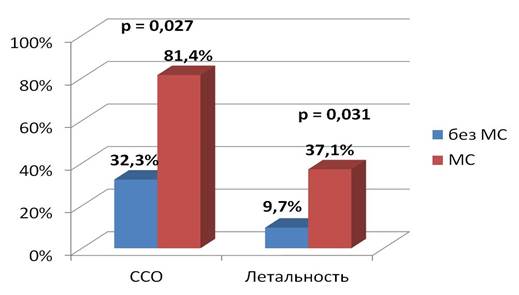
Частота летальности и сердечно-сосудистых осложнений
Таблица 2
Анализ влияния МС на риск летальности и сердечно-сосудистых осложнений
|
Показатель |
OR(Cl 95%) |
p
|
|
Сердечно-сосудистые осложнения |
6,96 (2,87–16,89) |
0,00001 |
|
Летальность
|
6,01 (1,66–21,77) |
0,005 |
В нашем исследовании при 28,07±10,7-месячном наблюдении была выявлена более высокая частота летальности у пациентов группы МС по сравнению с группой контроля (37,1% пациентов с МС против 9,7% пациентов без МС, р = 0,031) (рисунок). Также было выявлено повышение частоты развития ССО (81,4% пациентов с МС против 32,3% пациентов без МС, р = 0,027). Частота возникновения повторного ИМ и повторных госпитализаций достоверно не различалась между группами. С помощью логистической регрессии было выявлено, что наличие МС достоверно увеличивает риск летальности, который составил OR 6,01 (Cl 95%: 1,66–21,77). Аналогичные результаты были получены при оценке риска возникновения ССО, который составил OR 6,96 (Cl 95%: 2,87–16,89) у пациентов с МС (табл. 2).
Результаты нашей работы сопоставимы с результатами ряда исследований, например с исследованием MIRACLE [8], в котором наличие МС ассоциировалось с повышением частоты ССО и повышенным риском летальности у пациентов с МС и ОКС. Аналогичные результаты были получены также в работах С. Boulon и соавт.[3] и T.Dohi и соавт. [9], а также в исследовании OACIS [4], несмотря на то, что период наблюдения в этих исследованиях варьировал в довольно широких пределах – от 30 дней после перенесенного ОКС до 10 лет. В исследовании T.Dohi и соавт., как и в нашей работе, наблюдали повышение риска сердечно-сосудистой смертности у 383 пациентов с МС после перенесенного ОКС. В их работе МС являлся независимым предиктором риска смертности от всех причин (OR, 1,62; 95% CI, 1,01–2,59) и риска сердечно-сосудистой смертности (OR, 2,4; 95% CI, 1,16–4,94) за период 10-летнего наблюдения. Исследование OACIS также показало, что наличие МС являлось независимым фактором риска развития ССО в течение 725 дней наблюдения (OR 1,148Cl 95%:1,13–1,94) [4]. В данном исследовании не изучалась роль каждого компонента МС в отдельности, но было показано, что увеличение количества компонентов МС увеличивает риск развития ССО. C результатами исследования OACIS частично согласуются данные работы Y. Uchida и соавт. [10], в которой также показано, что наличие МС являлось независимым фактором риска развития ССО в течение 1200 дней наблюдения (OR 4.85 Cl 95%:1.28–18.3).
Таким образом, в большинстве упомянутых выше исследований МС был фактором риска смертности и ССО. В указанных исследованиях МС диагностировался с использованием критериев IDF, а в некоторых из них — с помощью модифицированных критериев IDF. Следует отметить, что во многих этих работах одним из компонентов МС было ожирение, которое диагностировали по увеличению ИМТ. В нашем исследовании, в отличие от вышеуказанных работ, для диагностики МС использовали измерение ОТ. Таким образом, несмотря на определенные различия в диагностике МС, нам удалось показать влияние МС, диагностируемого по критериям ВНОК, на исходы у больных после ОКС.
Выводы. Исходя из результатов проведенного нами исследования можно сделать вывод о том, что МС является фактором риска развития ССО и летальности у больных с МС, перенесших ОИМ с подъемом сегмента ST
Рецензенты:
Малышев П.П., д.м.н., с.н.с. отдела проблем атеросклероза Института клинической кардиологии им. А.Л. Мясникова, г. Москва;
Меркулов Е.В., д.м.н., с.н.с. отдела рентгенэндоваскулярных методов лечения Института клинической кардиологии им. А.Л. Мясникова, г. Москва.
Библиографическая ссылка
Абдельлатиф А.М., Шишова Т.А. МЕТАБОЛИЧЕСКИЙ СИНДРОМ И ЕГО ВЛИЯНИЕ НА СЕРДЕЧНО-СОСУДИСТЫЕ ОСЛОЖНЕНИЯ У БОЛЬНЫХ, ПЕРЕНЕСШИХ ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ // Современные проблемы науки и образования. 2015. № 1-1. ;URL: https://science-education.ru/ru/article/view?id=17911 (дата обращения: 12.03.2026).



