Устойчивость возбудителя туберкулеза к препаратам, используемым для лечения, и особенно множественная лекарственная устойчивость (МЛУ), во многих странах стала серьезной проблемой общественного здравоохранения, препятствующей эффективной борьбе с туберкулезом [3; 4].
По оценкам Всемирной организации здравоохранения в 2012г около 3,7% впервые выявленных больных туберкулезом выделяли штаммы микобактерий с множественной лекарственной устойчивостью. Среди ранее получавших лечение больных уровни МЛУ гораздо более высокие – около 20%. В 2011 г. среди всех случаев заболевания туберкулезом было от 220 000 до 400 000 случаев заболевания туберкулезом с МЛУ. Около 60% этих случаев приходилось на страны БРИКС (Бразилию, Российскую Федерацию, Индию, Китай и Южно-Африканскую Республику) [9].
На территории Сибири и Дальнего Востока наблюдался самый высокий уровень регистрируемого числа случаев туберкулеза с множественной лекарственной устойчивостью среди впервые выявленных больных [6; 8].
Уровень первичной лекарственной устойчивости характеризует часть микобактериальной популяции, циркулирующей на территории, и этот показатель чрезвычайно важен для оценки степени напряженности эпидемической ситуации [2; 7].
Лекарственная устойчивость имеет не только клиническое значение, связанное с увеличением продолжительности лечения дорогостоящими препаратами, вызывающими серьезные побочные реакции, но и крайне важное эпидемиологическое значение. Доказано, что эпидемические очаги туберкулеза, сформированные бактериовыделителями устойчивых к противотуберкулезным препаратам микобактерий, представляют собой территории особого риска заболевания контактных лиц. Недостаточная эффективность химиопрофилактики в очагах туберкулеза с МЛУ способствует формированию очаговости с высоким уровнем заболеваемости контактных лиц [5].
В системе эпидемиологического надзора за туберкулезной инфекцией изучение характеристик циркулирующих штаммов микобактерий туберкулеза (МБТ) позволяет адекватно воздействовать на составляющие эпидемического процесса [1].
Цель исследования: качественная характеристика циркулирующих на территории Омской области штаммов M. tuberculosis, а также краткосрочное прогнозирование заболеваемости населения туберкулезом с множественной лекарственной устойчивостью.
Материалы и методы
В основу ретроспективного эпидемиологического исследования положены наблюдения за эпидемическим процессом туберкулезной инфекции в Омской области за период 2004 – 2013 гг. Материалом для исследования послужили сведения форм федерального статистического наблюдения №2 «Сведения об инфекционных и паразитарных заболеваниях» и №33 «Сведения о больных туберкулезом», а также данные бактериограмм впервые выявленных больных туберкулезом. Выравнивание динамических рядов показателей осуществлялось по методу наименьших квадратов. Уровень и структура заболеваемости и ее исходов оценивались по интенсивным (инцидентности, превалентности) и экстенсивным показателям (показателей доли).
Характеристика частоты, структуры и спектра лекарственной устойчивости МБТ получена в ходе поперечного эпидемиологического исследования, объектами которого послужили впервые выявленные больные туберкулезом органов дыхания, находившиеся под диспансерным наблюдением в КУЗОО «Туберкулезная больница». Основную группу составили 122 больных туберкулезом, выявленных в период с января 2012 по декабрь 2013г. Для оценки динамики изменения характеристик лекарственной устойчивости подобрана контрольная группа – 89 больных, выявленных с января по декабрь 2008г. У всех больных, включенных в исследование, было установлено бактериовыделение М. tuberculosis бактериологическим методом (посев мокроты и определение лекарственной устойчивости методом абсолютных концентраций на плотной яичной питательной среде Левенштейна-Йенсена). Использовались следующие критические концентрации противотуберкулезных препаратов, которые содержались в питательной среде – стрептомицин (S) – 10 мкг/мл, изониазид (H)- 1 мкг/мл, рифампицин (R) – 40 мкг/мл, этамбутол -2 мкг/мл, офлоксацин (Of) - 2 мкг/мл, канамицин – 30 мкг/мл.
Оценка статистической значимости различий результатов исследования в сравниваемых группах была проведена с помощью критерия Пирсона χ2 (хи-квадрат). Критический уровень значимости (p) при проверке статистических гипотез в данном исследовании принимался равным 0,05. Статистический анализ осуществлялся с использованием возможностей МS Excel, STATISTICA 7.0.
Результаты и обсуждение
На территории Омской области за исследуемый период наблюдалось некоторое улучшение ряда эпидемиологических показателей, характеризующих эпидемический процесс туберкулезной инфекции, что выражалось в наметившейся тенденции к снижению заболеваемости, распространенности и смертности населения от туберкулеза.
Вместе с тем сохранялся значительный уровень заболеваемости населения туберкулезом органов дыхания с бактериовыделением - 44,0 на 100 тысяч населения (95% ДИ 41,0÷46,9). Распространенность туберкулеза с множественной лекарственной устойчивостью (МЛУ-ТБ) возросла с 20,7 (95% ДИ 18,7÷22,6) до 40,4 на 100 тысяч населения (95% ДИ 37,6÷43,2). Хотя за указанный период смертность населения от туберкулеза снизилась (с 25,8 до 11,4 на 100 тысяч населения, T сн.=-3,47%), в структуре смертности ежегодно увеличивался удельный вес умерших, страдавших туберкулезом с МЛУ – с 10,7% (N= 468; n=50; ДИ 2,2÷19,2) в 2004г до 51,5% в 2013г.(N=227; n=117; ДИ 42,4÷60,5) (p=0,000).
Динамика заболеваемости туберкулезом органов дыхания с множественной лекарственной устойчивостью имела умеренную тенденцию к росту (Тпр. = 2,7%). Заболеваемость МЛУ-ТБ возросла практически в 2 раза с 3,5 (95% ДИ 2,7÷4,3) до 7,6 на 100 тысяч населения (95% ДИ 6,3÷8,8), причем рост заболеваемости МЛУ-ТБ происходил на фоне умеренной тенденции (Тсн.=-1,43%) к снижению общей заболеваемости населения туберкулезом (рисунок).
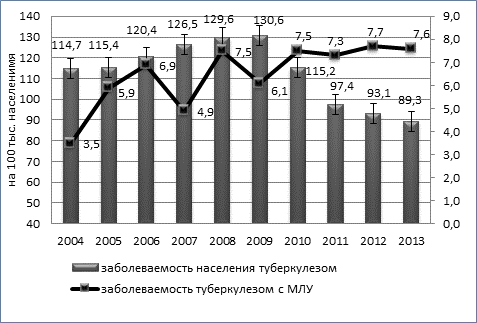
Динамика заболеваемости туберкулезом населения Омской области и заболеваемости туберкулезом с множественной лекарственной устойчивостью возбудителя (на 100 тыс. населения), 2004-2013гг.
К концу наблюдаемого периода доля больных с первичной МЛУ среди обследованных больных составляла 22,0% (N=685; n=151; ДИ 15,4÷28,6), доля приобретенной в процессе лечения множественной лекарственной устойчивости в контингенте больных - бактериовыделителей – 49,6% (N=326; n=162; ДИ 41,9÷57,3).
Нами изучена качественная характеристика бактериовыделения в контингенте впервые выявленных больных туберкулезом органов дыхания. Как показали результаты исследования, в основной группе лекарственная устойчивость к одному и более противотуберкулезных препаратов была обнаружена у 52,5% (N=122; n=64; ДИ 40,3÷64,7) впервые выявленных больных туберкулезом. В структуре лекарственной устойчивости монорезистентными (устойчивыми к одному из ПТП) были 9,4% выделенных штаммов, множественная лекарственная устойчивость определена в 59,4% случаев, полирезистентыми (устойчивыми к комбинации различных ПТП, кроме одновременной к изониазиду и рифампицину) были 31,2% штаммов (таблица).
Структура первичной лекарственной устойчивости штаммов М. tuberculosis, выделенных у впервые выявленных больных туберкулезом органов дыхания
|
Показатели |
Первичная лекарственная устойчивость М. tuberculosis |
Критерий Пирсона |
|||
|
Основная группа N=122 |
Контрольная группа N=89 |
||||
|
абс. |
% |
абс. |
% |
||
|
Изоляты, устойчивые к противотуберкулезным препаратам |
64 |
52,5 |
43 |
48,3 |
χ2=2,63 р=0,105 |
|
Устойчивые к одному из противотуберкулезных препаратов, из них |
6 |
9,4 |
7 |
16,3 |
χ2=38,4 р=0,000 |
|
Множественная лекарственная устойчивость (H+R) в сочетании с другими препаратами, из них |
38 |
59,4 |
16 |
37,2 |
χ2=9,8
р=0,001 |
|
HRSE |
31 |
48,5 |
13 |
30,2 |
χ2=7,85 р=0,005 |
|
HROfK |
3 |
4,7 |
0 |
0 |
χ2=33,0 р=0,000 |
|
Полирезистентность (любая кроме H+R) |
20 |
31,2 |
20 |
46,5 |
χ2=8,27 р=0,004 |
Исследование спектра первичной лекарственной устойчивости клинических изолятов М. tuberculosis, выделенных от впервые выявленных больных туберкулезом органов дыхания, показало, что в различной комбинации с противотуберкулезными препаратами в 95,3% случаев выявлялась устойчивость к изониазиду (N=64; n=61; ДИ 90,2÷100,4), в 90,6% случаев к стрептомицину (N=64; n=58; ДИ 83,1÷98,1), 68,7% изолятов были устойчивы к рифампицину (N=64; n=44; ДИ 55,0÷82,4), то есть к основным противотуберкулезным препаратам, входящим практически во все режимы химиотерапии.
В динамике с 2008 г. произошли негативные изменения в структуре первичной лекарственной устойчивости штаммов микобактерий туберкулеза, циркулирующих на территории Омской области. Удельный вес штаммов, устойчивых к 2 и более ПТП возрос с 83,7% (N=43; n=36; ДИ 71,7÷95,7) до 90,6% (N=64;n=58; ДИ 83,3÷97,9) (р=0,000), в том числе множественная лекарственная устойчивость возросла с 37,2% до 59,4% (р=0,001).
Доля штаммов, устойчивых к изониазиду в сочетании с другими ПТП в сравнении с 2008г возросла с 76,7% до 95,3% (χ2=9,28; р=0,023), к рифампицину в сочетании с другими ПТП с 44,2% до 68,7% (χ2=23,3; р=0,000). Значительно увеличился удельный вес изолятов М. tuberculosis, имеющих лекарственную устойчивость одновременно к четырем ПТП с 30,2% до 48,5% (χ2=7,8; р=0,005), появились штаммы с широкой лекарственной устойчивостью – сочетание МЛУ и лекарственной устойчивости к фторхинолонам и канамицину (4,7%).
Полученные в настоящем исследовании результаты свидетельствуют о неблагоприятных тенденциях в развитии эпидемического процесса туберкулеза в Омской области. Несмотря на относительно благоприятную структуру клинических форм впервые выявленных больных туберкулезом, частота бактериовыделения на протяжении ряда лет сохраняется на значительном уровне, что определяет эпидемиологическую опасность больных. Структура и спектра устойчивости МБТ к противотуберкулезным препаратам претерпели изменения за счет уменьшения доли монорезистентности (с 16,3% до 9,4%) и полирезистентности (с 46,5% до 31,2%) с одновременным увеличением доли первичной МЛУ до 59,4%.
Рост смертности в контингенте больных туберкулезом с МЛУ указывает на низкую эффективность лечения таких пациентов. Накопление в контингенте больных туберкулезом лиц, выделяющих микобактерии с МЛУ, способствует активному распространению МЛУ–штаммов среди населения. В такой ситуации все большую актуальность приобретает система противоэпидемических мероприятий и меры инфекционного контроля. При сохранении отмеченных тенденций заболеваемость туберкулезом с МЛУ в Омской области к 2016 г может возрасти до 9,19 на 100 тысяч населения (95% ДИ 7,89÷10,49).
Выводы:
-
На территории Омской области за период 2004-2013гг. наблюдался рост в 2 раза заболеваемости населения туберкулезом с множественной лекарственной устойчивостью, а также смертности больных туберкулезом с МЛУ.
-
В структуре изученных лекарственно-устойчивых штаммов М. tuberculosis, изолированных от впервые выявленных больных, в 1,6 раза возросла доля множественной лекарственной устойчивости - до 59,4%, доля устойчивости к комбинации из 4 основных ПТП (к изониазиду, рифампицину, стрептомицину и этамбутолу) до 48,5%.
-
Краткосрочный прогноз заболеваемости туберкулезом с МЛУ в Омской области остается неблагоприятным с тенденцией к росту до 9,19 на 100 тысяч населения.
-
Распространение возбудителя туберкулеза с МЛУ требует дополнительных противоэпидемических мероприятий, выбора оптимальных схем химиопрофилактического лечения лиц из групп риска, а так же усиления системы противоэпидемических мероприятий.
Рецензенты:
Аксютина Л.П., д.м.н., КУЗОО Специализированная детская туберкулезная клиническая больница, г. Омск.
Турчанинов Д.В., д.м.н., профессор, заведующий кафедрой гигиены с курсом питания человека ГБОУ ВПО Омская государственная медицинская академия Минздрава России, г. Омск.
Библиографическая ссылка
Пасечник О.А., Астафурова Е.Д., Бокарева Р.В., Кортусова Л.Н. ОСОБЕННОСТИ СПЕКТРА ЛЕКАРСТВЕННОЙ УСТОЙЧИВОСТИ МИКОБАКТЕРИЙ ТУБЕРКУЛЕЗА У ВПЕРВЫЕ ВЫЯВЛЕННЫХ БОЛЬНЫХ // Современные проблемы науки и образования. 2014. № 6. ;URL: https://science-education.ru/ru/article/view?id=15676 (дата обращения: 12.03.2026).



