Введение
Важнейшим направлением в лечении больных с данным видом патологии признается адекватное дренирование и санация полостей деструкции [1, 3, 4, 5, 6, 7, 8, 9, 10].
Необходимы комплексные мероприятия в лечении больных с гнойно-деструктивными заболеваниями легких, на фоне которых эндоскопическое пособие может оказать решающее влияние на течение и исход патологического процесса [2], так как дает возможность адекватного дренирования с последующими санациями полости и введение лекарственных препаратов непосредственно в очаг деструкции.
Методика посегментарно-субсегментарной санации бронхов
Санационная фибробронхоскопия при гнойной деструкции легких состояла из трёх этапов: местная анестезия, введение фибробронхоскопа, осмотр и санация трахеобронхиального дерева.
При выполнении санационной фибробронхоскопии применялось местное обезболивание. Оно включало подготовку больного, премедикацию и собственно анестезию.
Целью подготовки больных явилось безопасное и эффективное проведение санационной фибробронхоскопии. Необходимо учитывать его общее состояние (пол, возраст, характер основного и сопутствующих заболеваний), вид и тяжесть предстоящей манипуляции. Подготовка включала общие и местные меры.
Общая подготовка заключалась в коррекции функциональных нарушений органов и систем, прежде всего, кровообращения, со стороны которого можно ожидать наиболее серьёзные осложнения. Важное значение имело разъяснение больному цели и задачи проводимой санационной фибробронхоскопии, правил поведения во время проведения лечебной процедуры. Обязательна беседа с больным накануне лечебной фибробронхоскопии для установления контакта с ним и уточнения психического состояния. В случае беспокойства больного или запланированной массивной санации – ограничивались премедикацией, проводимой перед процедурой: 1 мл-1% раствора димедрола.
Местную анестезию начинали с анемизации верхних дыхательных путей: орошение ротоглотки раствором лидокаина 10% в виде аэрозоли, в спрей-упаковке. Орошение проводилось в два этапа. На первом этапе во время спокойного вдоха производили орошение языка, нёбных душек и язычка мягкого нёба тремя дозами аэрозоли 10% лидокаина (рис. 1). Выжидали в течение 30-40 секунд и после этого проводили второй этап: на глубоком вдохе орошали тремя дозами аэрозоли 10% лидокаина на корень языка, надгортанник, черпало-надгортанные складки и голосовые связки (рис. 2). Перерыв между первым и вторым этапами обусловлен тем, что при первом попадании на слизистую оболочку ротоглотки аэрозоли лидокаина возникало неприятное жжение, которое проходило через 30-40 секунд. После этого следующие три дозы лидокаина 10% на глубоком вдохе полностью обеспечивали обезболивание в области голосовой щели, включая слизистую оболочку подсвязочного пространства и нередко до границы средней и нижней трети трахеи. После анестезии ротоглотки, через 1-2 минуты, под визуальным контролем через канал фибробронхоскопа проводили одномоментное введение шприцом 6 мл 2% раствора лидокаина, орошая карину и главные бронхи. По истечении 2 минут приступали непосредственно к фибробронхоскопии.
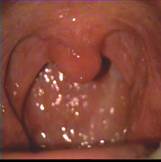 Рис. 1
Рис. 1 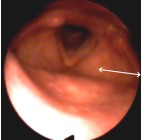 Рис. 2
Рис. 2
Умеренное и большое количество мокроты в просвете бронхов препятствовало хорошему проникновению анестетика в слизистую. Поэтому проводили аспирацию и предварительную санацию для очищения слизистой оболочки главных, долевых бронхов и сегментарных устьев, после чего дополнительно орошали 6,0 мл 2% раствора лидокаина каждую сторону бронхиального дерева. Этим добивались тщательного обезболивания главных зон (бифуркации трахеи, шпоры долевых, сегментарных и субсегментарных бронхов), что позволило более детально проводить санацию. После данной анестезии во время фибробронхоскопии больные вели себя спокойно, у них в течении 10-20 минут был подавлен кашлевой рефлекс, что позволяло за указанное время проводить адекватную санацию бронхиального дерева, а также избежать гипоксию.
Введение фибробронхоскопа осуществляли через рот в положении больного сидя или лёжа, используя для предохранения аппарата ротоблокатор. Данный метод введения имеет свои преимущества – лёгкость выполнения и атравматичность, а также позволяет свободно и быстро извлекать аппарат и вводить его повторно, при необходимости промывать канал. Часто у больных бывает искривление носовой перегородки, затрудняющей свободное проведение аппарата. Для адекватной санации использовались фибробронхоскопы «Olympus» BF XT40, BF 1Т20 с аспирационными каналами 2,2 мм, 2,4 мм с диаметром наружной части тубуса – 5,9 мм и 6,2 мм. Наружный диаметр аппаратов не позволял свободно проходить через носовые ходы. Недостатками этого метода можно считать риск повреждения тубуса зубами больного, а также контакт аппарата с флорой полости рта.
Всем больным санационная фибробронхоскопия проводилась в положении сидя. Больные самостоятельно держали лоток на полотенце под подбородком для сплёвывания слюны и мокроты.
Фибробронхоскоп вводили через рот по спинке языка к язычку мягкого нёба. Далее, чуть сгибая дистальную часть аппарата вниз, входили в ротоглотку. Аппарат ложился на надгортанник, по средней линии, между черпало-надгортанными складками, находясь в проекции голосовой щели. На вдохе фибробронхоскоп плавно продвигался между голосовыми связками через основание треугольника, который они образуют (рис. 3). Продвижение аппарата не форсировалось, дабы не травмировать голосовые связки.
Общепринятый метод санационной фибробронхоскопии под местной анестезией в клинике модифицирован. Процедура начиналась с аспирации содержимого бронхов с помощью электровакуумного отсоса с хорошим разрежением через канал фибробронхоскопа. Аспирация, как и санация, начиналась с более поражённой стороны. После аспирации проводились инстилляции через канал фибробронхоскопа раствора физиологии или фурацилина, подогретых до температуры тела в количестве до 8-10 мл за одно введение в главные и долевые бронхи для удаления мокроты с поверхности слизистой оболочки (рис. 4). Предварительная санация продолжалась до очищения поверхности слизистой оболочки бронхов от слизисто-гнойной мокроты, до уровня устьев сегментарных бронхов (рис. 5). После чего следовала дополнительная анестезия 2% раствором лидокаина по 6,0 мл в каждое бронхиальное дерево при наличии мокроты с обеих сторон. В дальнейшем проводилась непосредственно санационная фибробронхоскопия.
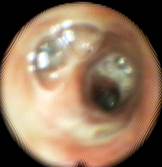 Рис. 3
Рис. 3 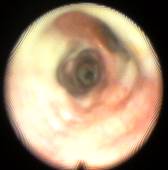 Рис. 4
Рис. 4 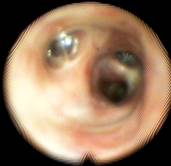 Рис. 5
Рис. 5
Наличие слизисто-гнойной или гнойной мокроты было показанием к посегментарной–субсегментарной санации, когда фибробронхоскоп вводился в каждый сегментарный бронх, и проводилась инстилляция антисептиков в количестве 10-20 мл за одно введение (рис. 6, 7).
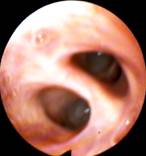 Рис. 6
Рис. 6 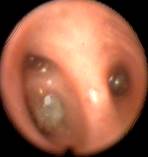 Рис. 7
Рис. 7
После общей санации бронхиального дерева проводилась проточная санация полости деструкции легкого через катетер.
Основываясь на данных рентгенологического обследования и наличие в дренирующем бронхе катетера, катетер постепенно продвигали в дистальном направлении бронха до упора (рис. 8, 9) и начинали проточную санацию.
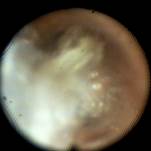 Рис. 8
Рис. 8  Рис. 9
Рис. 9
При проточной санации хорошо отмывалось содержимое полости (рис. 10). Когда вводимый раствор отмывал мокроту с помощью активной аспирации, эвакуация содержимого бронхов осуществлялась через инструментальный канал. Просвет между инструментальным каналом фибробронхоскопов «Оlimpus» BF XT40, BF 1T20 и катетером позволял проводить постоянную аспирацию промывных вод бронхов. Для хорошей санации бронхиального дерева под местной анестезией использовалось от 120 до 800 мл антисептического раствора. Проточная санация полости деструкции заканчивалась тщательной аспирацией промывных вод из просвета бронхов, включая субсегменты, что предотвращала кратковременные подъемы температуры тела до 38-39°. По катетеру в деструктивную полость легкого вводились антибактериальные средства согласно чувствительности микрофлоры.
 Рис. 10.
Рис. 10.
Оценка эффективности посегментарно-субсегментарной санации
Для оценки эффективности посегментарно-субсегментарной санации бронхов проведено сопоставление результатов лечения 2 групп больных:
основной (первой) – в нее входили 60 больных, у которых, наряду со стандартным общепринятым лечением, проводилась посегментарно-субсегментарная санация бронхов;
сравнения (вторая) – она включала 150 пациентов, у которых проводилось стандартное общепринятое лечение.
Среди пациентов основной группы было 42 (70,0%) пациентов с острым абсцессом легкого (табл. 1) и 18 (30,0%) – с гангреной легкого, а в группе сравнения было 104 (69,3%) больных острым абсцессом легкого (p>0,5) и 46 (30,7%) – гангреной легкого (p>0,5).
Таблица 1
Распределение больных по характеру заболеваний легких
|
Характер заболеваний легких |
Все больные |
Группы больных |
|||||
|
основная |
сравнения |
||||||
|
абс. число |
% |
абс. число |
% |
абс. число |
% |
Р> |
|
|
Абсцесс |
146 |
69,5 |
42 |
70,0 |
104 |
69,3 |
0,5 |
|
Гангрена |
64 |
30,5 |
18 |
30,0 |
46 |
30,7 |
0,5 |
|
Всего |
210 |
100,0 |
60 |
100,0 |
150 |
100,0 |
|
В подавляющем большинстве случаев причиной нагноительных процессов легких были парапневмоническая и постпневмоническая деструкция легкого, в основной группе они составили 96,7%, в группе сравнения – 96,0%. Другие причины отмечены в 1-2 случаях.
Различия показателей частоты причин острых гнойных деструкций легких в основной группе и группе сравнения были статистически не значимыми.
Среди анализируемых больных было 87,6% мужчин и 12,4% женщин. Половой состав больных в основной группе и группе сравнения был одинаковым.
Больные острым абсцессом и гангреной легкого были в возрасте от 17 до 80 лет. Возрастной состав пациентов в основной группе и группе сравнения был одинаковым. Среди пациентов преобладали лица в возрасте от 31-60 лет.
При анализе давности заболевания установлено, что 45,2% больных с острым абсцессом и гангреной легкого поступила в клинику в сроки от 2 до 4 недель от начала заболевания. Больные с давностью заболевания до 2 недель составили 20,5%. По срокам давности болезни к моменту поступления в стационар обе группы были сопоставимы.
Распределение больных по локализации гнойных деструкций в обеих анализируемых группах больных было примерно одинаковым. У больных основной группы и группы сравнения превалировали поражения правого легкого, соответственно в 56,7% и в 58,7% случаев (p>0,5). Поражения левого легкого отмечались в 40% в основной группе и в 34,7% в группе сравнения (p>0,25).
Среди анализируемых больных превалировали пациенты со средней степенью тяжести и тяжелым состоянием. Больных со средней степенью тяжести в основной группе было – 50%, в группе сравнения – 49,3% (p>0,5). Больные с тяжелой степенью тяжести составили в основной группе – 33,3%, в группе сравнения – 32,7% (p>0,5).
Более чем у половины больных отмечалась боль в груди, кашель, выделение мокроты, одышка апорексия, гиподинамия, повышение температуры тела, тахикардия, тахипноэ. По частоте клинических симптомов основная группа и группа сравнения были сопоставимы.
У 25,0% больных основной группы и у 25,3% пациентов группы сравнения (Р>0,5) уровень белка в плазме крови был менее 65 г/л.
Показатели частоты сопутствующих заболеваний и их структуры в основной группе и в группе сравнения статистически значимо не различались.
У больных, у которых применялась в лечении посегментарно-субсегментарная санация бронхиального дерева, при острых гнойных деструкциях легких количество осложнений было меньше, чем в группе сравнения на 30,0% (р<0,001), прежде всего за счет легочных кровотечений – на 9,0% (р<0,01), серозного плеврита – на 3,3% (р<0,05), контрлатеральной пневмонии – на 6,0% (р<0,01); (табл. 2).
В основной группе больных реже на 58,0%, чем в группе сравнения пришлось применять методы хирургического дренирования гнойников в легком и плевральной полости и вскрытия флегмоны грудной стенки (табл. 3).
У больных основной группы реже на 18,6% (р<0,01) выполнялось дренирование плевральной полости, на 35,0% (р<0,001) – плевральная пункция.
Таблица 2
Частота осложнений острого абсцесса и гангрены легкого
|
Осложнения |
Все больные (n=210) |
Группы больных |
||||||
|
основная (n=60) |
сравнения (n=150) |
|||||||
|
абс. число |
% |
абс. число |
% |
абс. число |
% |
Р |
||
|
Легочные кровотечения |
1 ст. |
9 |
4,3 |
1 |
1,7 |
8 |
5,3 |
> 0,1 |
|
2 ст. |
5 |
2,4 |
- |
- |
5 |
3,3 |
< 0,05 |
|
|
3 ст. |
3 |
1,4 |
- |
- |
3 |
2,0 |
> 0,5 |
|
|
всего |
17 |
8,1 |
1 |
1,7 |
16 |
10,7 |
< 0,01 |
|
|
Эмпиема |
17 |
8,1 |
3 |
5,0 |
14 |
9,3 |
> 0,5 |
|
|
Пиопневмоторакс |
33 |
15,7 |
8 |
13,3 |
25 |
16,7 |
> 0,5 |
|
|
Серозный плеврит |
5 |
2,4 |
- |
- |
5 |
3,3 |
< 0,05 |
|
|
Спонтанный пневмоторакс |
2 |
1,0 |
- |
- |
2 |
1,3 |
> 0,5 |
|
|
Сепсис |
5 |
2,4 |
1 |
1,7 |
4 |
2,7 |
> 0,5 |
|
|
Флегмона грудной стенки |
4 |
1,9 |
1 |
1,7 |
3 |
2,0 |
> 0,5 |
|
|
Контрлатеральная пневмония |
9 |
4,3 |
- |
- |
9 |
6,0 |
< 0,01 |
|
|
ЛСН, ПОН |
1 |
0,5 |
1 |
1,7 |
1 |
0,7 |
> 0,5 |
|
|
Септический шок |
1 |
0,5 |
- |
- |
1 |
0,7 |
> 0,5 |
|
|
Всего |
94 |
44,8 |
14 |
23,3 |
80 |
53,3 |
< 0,01 |
|
Таблица 3
Методы эвакуации гнойного содержимого полостей у больных острым абсцессом и гангреной легкого
|
Методы эвакуации гноя |
Все больные (n=210) |
Группы больных |
|||||
|
основная (n=60) |
сравнения (n=150) |
||||||
|
абс. число |
% |
абс. число |
% |
абс. число |
% |
Р |
|
|
Дренирование плевральной полости по Бюлау |
63 |
30,0 |
10 |
16,7 |
53 |
35,3 |
<0,01 |
|
Плевральная пункция |
56 |
26,7 |
1 |
1,7 |
55 |
36,7 |
<0,001 |
|
Трансторакальная пункция полости абсцесса |
9 |
4,3 |
2 |
3,3 |
7 |
4,7 |
>0,5 |
|
Вскрытие, дренирование флегмоны груди |
5 |
2,4 |
1 |
1,7 |
4 |
2,7 |
>0,5 |
|
Торакоскопия |
1 |
0,5 |
- |
- |
1 |
0,7 |
>0,5 |
|
Абсцессоскопия |
1 |
0,5 |
- |
- |
1 |
0,7 |
>0,5 |
|
Торакостомия |
1 |
0,5 |
- |
- |
1 |
0,7 |
>0,5 |
|
Всего |
136 |
64,8 |
14 |
23,3 |
122 |
81,3 |
<0,001 |
В основной группе больных реже на 9,0% (р<0,05), чем в группе сравнения в комплексном лечении применялись оперативные вмешательства (табл. 4). Пневмонэктомия и лобэктомия выполнялись только в группе сравнения, соответственно у 3,3% и 4,7% (p<0,01).
Таблица 4
Оперативные вмешательства у больных острым абсцессом и гангреной легкого
|
Виды операций |
Все больные (n=210) |
Группы больных |
|||||
|
основная (n=60) |
сравнения (n=150) |
||||||
|
абс. число |
% |
абс. число |
% |
абс. число |
% |
Р |
|
|
Пневмонэктомия |
5 |
2,4 |
- |
- |
5 |
3,3 |
<0,05 |
|
Декортикация легкого с париетальной субтотальной плеврэктомией |
6 |
2,9 |
1 |
1,7 |
5 |
3,3 |
>0,5 |
|
Лобэктомия |
7 |
3,3 |
- |
- |
7 |
4,7 |
<0,01 |
|
Атипическая резекция легкого |
4 |
1,9 |
1 |
1,7 |
3 |
2,0 |
>0,5 |
|
Декортикация легкого с ушиванием легочной фистулы |
2 |
1,0 |
1 |
1,7 |
1 |
0,7 |
>0,5 |
|
Всего |
24 |
11,4 |
3 |
5,0 |
21 |
14,0 |
<0,05 |
Из 21 больных группы сравнения, у которых выполнялись операции, послеоперационные осложнения возникли у 11 (52,4%) пациентов, в том числе эмпиема плевры (3 случая; 2,0%), внутриплевральное кровотечение (3 случая; 2,0%), несостоятельность культи бронха (2 случая; 1,3%), остеомиелит ребра (2 случая; 1,3%), нагноение послеоперационной раны (1 случай; 0,7%).
В основной группе больных было прооперировано всего 3 больных. Послеоперационных осложнений у них не отмечено.
У больных с послеоперационными осложнениями в группе сравнения были применены 11 методов лечения: ушивание культи бронха (у 2 больных), пневмонэктомия (у 2 пациентов), реторакотомия с остановкой внутриплеврального кровотечения (у 1 пациента), дренирование плевральной полости по Бюлау (у 2 пациентов), резекция ребер (у 2 пациентов), пункция плевры (у 1 пациента), наложение вторичных швов (у 1 пациента).
Оценка бронхиального содержимого по данным фибробронхоскопии показала, что удельный вес больных со слизисто-гнойной мокротой в бронхах до лечения среди пациентов основной группы был больше на 23,4% (р<0,01), чем в группе сравнения (табл. 5).
Таблица 5
Изменения характера бронхиального содержимого по данным фибробронхоскопии (ФБС) у больных до и после лечения
|
Характер мокроты при ФБС |
Группы больных |
|||||||||||
|
основная (n=60) |
сравнения (n=111) |
|||||||||||
|
до лечения |
после лечения |
до лечения |
после лечения |
P до лечения |
P после лечения |
|||||||
|
абс число |
% |
абс число |
% |
Р1 |
абс число |
% |
абс число |
% |
Р1 |
|||
|
слизистая |
12 |
20,0 |
19 |
31,7 |
> 0,1 |
28 |
25,2 |
32 |
28,8 |
> 0,5 |
> 0,25 |
> 0,5 |
|
слизисто-гнойная |
27 |
45,0 |
13 |
21,7 |
<0,01 |
24 |
21,6 |
27 |
24,3 |
> 0,5 |
< 0,01 |
> 0,5 |
|
гнойная |
19 |
31,7 |
8 |
13,3 |
< 0,05 |
52 |
46,8 |
41 |
36,9 |
> 0,1 |
> 0,5 |
< 0,001 |
|
Нет |
2 |
3,3 |
20 |
33,3 |
< 0,001 |
7 |
6,3 |
11 |
9,9 |
> 0,5 |
> 0,5 |
< 0,001 |
|
Всего |
60 |
100 |
60 |
100 |
|
111 |
100 |
111 |
100 |
|
|
|
Различия частоты других по характеру видов содержимого бронхов до лечения между основной группой и группой сравнения были статистически не значимыми.
Проведенное лечение в основной группе больных привело к уменьшению частоты гнойного содержимого в бронхах на 18,4% (р<0,05), слизисто-гнойного содержимого – на 23,3% (р<0,01). В целом число больных в этой группе без содержимого в бронхах увеличилось на 30% (р<0,001).
В группе сравнения статистически значимых изменений по характеру содержимого в бронхиальном дереве не произошло.
После лечения число больных без патологического содержимого в бронхах в основной группе стало больше, чем в группе сравнения на 23,4% (р<0,001), а число больных гнойной мокротой – меньше на 23,6% (р<0,001).
По данным фибробронхоскопии до лечения характер слизистой оболочки бронхов в обеих анализируемых группах был одинаковым (табл. 6).
Таблица 6
Характер изменения слизистой оболочки бронхов у анализируемых групп больных до и после лечения
|
Характер поражения слизистой бронхов |
Группы больных |
|||||||||||
|
основная (n=60) |
сравнения (n=111) |
|||||||||||
|
до лечения |
после лечения |
до лечения |
после лечения |
p> до лече ния |
p после лече ния |
|||||||
|
абс число |
% |
абс число |
% |
p1 |
абс число |
% |
абс число |
% |
p1 |
|||
|
Отёк +диффузная гиперемия 1 ст |
11 |
18,3 |
10 |
16,7 |
>0,5 |
20 |
18,0 |
33 |
29,7 |
>0,05 |
0,5 |
>0,05 |
|
Отёк +диффузная гиперемия 2 ст |
19 |
31,7 |
- |
- |
<0,001 |
35 |
31,5 |
24 |
21,6 |
>0,1 |
0,5 |
<0,001 |
|
Отёк +диффузная гиперемия 3 ст |
17 |
28,3 |
- |
- |
<0,001 |
32 |
28,8 |
11 |
9,9 |
<0,001 |
0,5 |
<0,01 |
|
Очаговая гиперемия 1 ст |
7 |
11,7 |
19 |
31,7 |
<0,02 |
13 |
11,7 |
19 |
17,1 |
>0,25 |
0,5 |
<0,05 |
|
Бледно-розовая |
6 |
10,0 |
31 |
51,7 |
<0,001 |
11 |
9,9 |
24 |
21,6 |
<0,05 |
0,5 |
<0,001 |
|
Bсего |
60 |
100,0 |
60 |
100,0 |
|
111 |
100,0 |
111 |
100,0 |
|
|
|
После лечения в основной группе больных с отеком и диффузной гиперемией 2 и 3 степеней слизистой оболочки бронхов не было, хотя до лечения они отмечались у 60% больных. Число больных с бледно-розовой слизистой оболочкой увеличилось на 41,7% (р<0,001), а очаговой гиперемией 1 степени – на 20% (р<0,02).
У больных группы сравнения число больных с отеком и диффузной гиперемией 3 степени после лечения уменьшилось на 28,9% (р<0,001). При этом выросло число лиц с отеком и диффузной гиперемией 1 степени на 11,7% (р<0,05). Количество больных с бледно-розовой слизистой оболочкой бронхов увеличилось лишь на 11,7% (р<0,05).
Сравнение характера изменений слизистой оболочки обеих групп больных после лечения показало, что количество больных с отеком и диффузной гиперемией 2-ой и 3-ей степени в группе сравнения составило 21,6% (p<0,01) и 9,9% (p<0,001), а в основной группе таких пациентов не было.
В тоже время число пациентов с очаговой гиперемией в основной группе было больше на 14,6%, чем в группе сравнения (p<0,05). Число пациентов с бледно-розовой окраской слизистой в основной группе было больше на 30,1%, в сравнении с группой сравнения (p<0,001).
Полное выздоровление у больных основной группы было достигнуто у 36,7% больных (табл. 7), а у пациентов группы сравнения – на 27,4% реже (р<0,001). Переход процесса в хронический в основной группе наблюдался реже на 12% (р<0,01). Летальность в основной группе была меньше, чем в группе сравнения на 8,3% (р<0,01).
Таким образом, при применении в комплексном лечении посегментарно-субсегментарной санации бронхов у больных острым абсцессом и гангреной легкого снижались – количество осложнений на 30%, частота применения оперативных методов лечения – на 9%, количество методов хирургического дренирования и вскрытия гнойников в грудной полости и флегмоны груди – на 58%.
Таблица 7
Исходы лечения больных острым абсцессом и гангреной легких в зависимости от применения в комплексном лечении посегментарно-субсегментарной санации бронхиального дерева
|
Исходы лечения |
Все больные (n=210) |
Группы больных |
|||||
|
основная (n=60) |
сравнения (n=150) |
||||||
|
абс. число |
% |
абс. число |
% |
абс. число |
% |
Р |
|
|
Полное выздоровление |
36 |
17,1 |
22 |
36,7 |
14 |
9,3 |
< 0,001 |
|
Клиническое выздоровление |
107 |
51,0 |
29 |
48,3 |
78 |
52,0 |
> 0,5 |
|
в т.ч. пневмосклероз |
76 |
36,2 |
22 |
36,7 |
54 |
51,9 |
> 0,1 |
|
ОПП |
31 |
14,8 |
7 |
11,7 |
24 |
16,0 |
> 0,5 |
|
Улучшение |
26 |
12,4 |
6 |
10,0 |
20 |
13,3 |
> 0,5 |
|
Переход процесса в хронический |
25 |
11,9 |
2 |
3,3 |
23 |
15,3 |
< 0,01 |
|
Летальность |
16 |
7,6 |
1 |
1,7 |
15 |
10,0 |
< 0,01 |
|
Всего |
210 |
100,0 |
60 |
100,0 |
150 |
100,0 |
|
В основной группе улучшалась бронхоскопическая картина. Уменьшилось количество пациентов с гнойной мокротой на 23,6%, увеличилось количество больных с отсутствием мокроты на 23,4%, отсутствовали больные с диффузной гиперемией 2 и 3 степени, а число лиц с бледно-розовой слизистой оболочкой и ее очаговой гиперемией было больше, чем в группе сравнения на 30,1% (p<0,001) и на 14,6% (p<0,01). Полное выздоровление в основной группе достигалось чаще на 27,4%, чем в группе сравнения, а переход процесса в хронический реже на 12%. Летальность в основной группе была меньше, чем в группе сравнения на 8,3%.
Рецензенты:
Лубянский В.Г., д.м.н., профессор, зав. кафедрой госпитальной хирургии, ГБОУ ВПО АГМУ Минздрава России, г. Барнаул.
Цеймах Е.А., д.м.н., профессор, зав. кафедрой оперативной хирургии и топографической анатомии, ГБОУ ВПО АГМУ Минздрава России, г. Барнаул.
Библиографическая ссылка
Куртуков В.А., Сыздыкбаев М.К., Шойхет Я.Н., Капитулин С.Ю. ПОСЕГМЕНТАРНО-СУБСЕГМЕНТАРНАЯ САНАЦИЯ БРОНХИАЛЬНОГО ДЕРЕВА ПРИ ОСТРЫХ ГНОЙНЫХ ДЕСТРУКЦИЯХ ЛЕГКИХ // Современные проблемы науки и образования. 2014. № 3. ;URL: https://science-education.ru/ru/article/view?id=13255 (дата обращения: 11.02.2026).



