Введение
Согласно выводам некоторых исследователей, рост числа переломов проксимального отдела бедра (ППОБ) напрямую связан с возрастным демографическим изменением и снижением физической активности населения, что, в свою очередь, существенно влияет на уровень смертности, достигающей 24% в первый год жизни [1; 2]. ППОБ занимают ведущее место среди часто встречающихся травм, с ежегодным количеством случаев, превышающим 1,7 миллиона и тенденцией к увеличению их числа по всему миру [3-5].
Принимая во внимание высокую летальность и частоту осложнений при выборе консервативной терапии, необходимость проведения оперативного вмешательства при ППОБ обусловливается требованием российских и международных клинических протоколов, предписывающих операцию в течение первых 48 часов после госпитализации для ускоренного восстановления пациентов [2; 4; 6].
Из-за переоснащения медицинских организаций на борьбу с новой коронавирусной инфекцией SARS CoV-2 (COVID-19) в ряде больниц произошло уменьшение количества коек в травматологических отделениях. Это привело к значительному увеличению числа пациентов с ППОБ, которым приходилось оказывать помощь в учреждениях по профилю «Травматология и ортопедия» в период с 2020 по 2022 год, что существенно усилило нагрузку на систему здравоохранения в целом [5; 7; 8].
Исследования ряда авторов, включающие наблюдение за состоянием пациентов, перенёсших оперативное лечение ППОБ, выявили, что у тех, кто после операции заразился COVID-19, значительно чаще наблюдалось инфицирование в зоне хирургического вмешательства [9] и почти в семь раз выше вероятность 30-дневной летальности по сравнению с пациентами, избежавшими заражения [10-12].
Popp D. с соавторами приводят данные, противоположные предыдущим исследованиям: не обнаруживаются статистические различия в частоте хирургических осложнений у пострадавших с ППОБ, а также отсутствует связь между наличием COVID-19 и влиянием на частоту летальных исходов. Проведённое исследование не установило повышенной смертности в периоперационном периоде, связанной с COVID-19 [13].
Исследование Konda S.R. с соавторами установило статистически значимые отличия во влиянии различных методов лечения на смертность и клинические исходы. В группе неоперативного вмешательства наблюдались существенно повышенные уровни смертности, а также частые случаи повторной госпитализации в сравнении с теми, кто перенёс оперативное лечение. Последние демонстрировали снижение летальных исходов и значительно улучшенные функциональные результаты спустя год после операции. Особое внимание уделялось пациентам пожилого возраста с ППОБ в сочетании с COVID+, где смертность в первый год оказалась существенно выше по сравнению со стандартной группой. Примечательно, что среди выживших больных с COVID-19 восстановление функциональности к первоначальным показателям происходило на уровне тех пациентов, которые не были инфицированы COVID-19, что свидетельствует о схожести долгосрочных клинических перспектив при успешном преодолении острого периода заболевания [14].
Наличие необходимости более глубоких изысканий среди больных с ППОБ в контексте заражения COVID-19, дабы установить устойчивость указанной тенденции и выявить специфику смертности по сравнению с общим исходом лечения – сформулировало цель исследования.
Цель исследования - оценить исходы лечения пострадавших с переломами проксимального отдела бедренной кости в сочетании с коронавирусной инфекцией на госпитальном этапе и в долгосрочной перспективе.
Материал и методы исследования. Проведено двухэтапное исследование. На первом этапе проведён проспективный анализ результатов стационарного лечения 204 пациентов женского пола в период с 2020 по 2022 год по поводу закрытых односторонних переломов проксимального бедра, классифицированных по Müller-AO 31 А2, А3, В2, В3. Все травмы получены в быту, и во всех случаях выявлены низкоэнергетические переломы, произошедшие при падении с высоты собственного роста.
На втором этапе проведён ретроспективный анализ проводимого лечения и частоты летальных исходов у пациентов, включённых в проводимое исследование. Периодичность контрольного получения информации определена следующими интервалами: 6 месяцев, а также 1, 2 и 3 года с момента травмы.
Все пациенты на первом этапе исследования находились на стационарном лечении в СПб ГБУЗ «Городская больница № 15».
Критерии включения: возраст пациентов ≥ 60 лет; согласие пациента на участие в исследовании, согласие пациента на оперативное лечение и отсутствие данных о проведении прививочных мероприятий.
Основными критериями исключения из проводимого исследования явились: отказ от оперативного лечения, прерывание стационарного лечения по инициативе пациента и перевод в другое лечебное учреждение, согласно маршрутизации оказания помощи пациентам c COVID-19.
Статистический анализ данных был выполнен с использованием пакета прикладных программ Statistica for Windows 12. Для числовых величин рассчитывались средние значения, медиана, интерквартильный интервал. Для качественных величин рассчитывались таблицы сопряженности. Статистическую значимость различий для количественных величин оценивали с помощью t-критерия Стьюдента, для качественных – хи-квадрат Пирсона.
В исследование были включены только пациенты женского пола. Возраст всех пациентов, участвующих в исследовании, от 60 до 93 лет. Средний возраст для 204 пациентов составил 76,8±0,6 года, медиана – 77,5 лет, интерквартильный интервал – 14 лет.
Все пациенты прооперированы в срок до 5 суток с момента госпитализации. В случае выявления чрезвертельного перелома бедра выполнен остеосинтез PFN. В случаях выявления закрытого перелома шейки бедра со смещением отломков выполнено эндопротезирование тазобедренного сустава.
При выявлении у пациентов клинических проявлений COVID-19 для верификации этого состояния выполняли мазки из зева и носа для ПЦР-диагностики, определения SARS-CoV-2 или выполнения экспресс-теста для выявления антигена SARS-CoV-2 (с применением иммунохроматографии); а также КТ-исследование лёгких. В единичных случаях выполняли исследование анализа крови на антитела к коронавирусу.
E. Kenanidis, E. Tsiridis отмечали, что анализ антител как метод определения заражения COVID-19 неэффективен для массового скрининга. Его применение ограничено преимущественно эпидемиологическими исследованиями и оценкой иммунитета у сотрудников медицинских учреждений [15].
По диагностированию COVID-19 больные были госпитализированы в специализированное отделение, организованное на базе СПб ГБУЗ «Городская больница №15», где для обеспечения изоляции и минимизации риска перекрестного инфицирования сформировали отдельные медицинские команды, обслуживающие исключительно пациентов с коронавирусом. Все пациенты c COVID-19 получали лечение в соответствии с актуальными временными методическими рекомендациями по профилактике, диагностике и лечению COVID-19.
В первую группу включены 92 пациента с односторонними закрытыми переломами проксимального отдела бедра, с последующим COVID-19 в период стационарного лечения. Из них в 51 (55,4%) случае диагностирован закрытый перелом шейки бедра со смещением отломков, у 41 (44,6%) пострадавшего диагностирован закрытый чрезвертельный перелом бедра со смещением отломков.
Возраст пациентов первой группы, участвующих в исследовании, от 60 до 93 лет. Средний возраст для 92 пациентов составил 76,6±0,9 года, медиана – 77,5 лет, интерквартильный интервал – 14 лет.
Во вторую группу включены 112 пациентов с переломами проксимального отдела бедра, без развития COVID-19. В этой группе закрытый перелом шейки бедра со смещением отломков выявлен в 63 (56,3%) случаях, закрытый чрезвертельный перелом бедра со смещением отломков - у 49 (43,8%) пострадавших.
Возраст пациентов второй группы, участвующих в исследовании, от 60 до 93 лет. Средний возраст для 112 пациентов составил 76,9±0,8 года, медиана – 77,5 лет, интерквартильный интервал – 14 лет.
Статистическая значимость различий по среднему возрасту первой и второй группы отсутствует (р=0,7).
Результаты исследования и их обсуждение
Исходя из характера заживления послеоперационных (п/о) ран, все пациенты распределены на 4 варианта ближайшего исхода.
Распределение пациентов по характеру заживления ран представлено в таблице 1.
Таблица 1
Распределение пациентов по характеру заживления ран
|
Характер заживления раны |
1-я группа (n=92) |
2-я группа (n=112) |
Число пациентов |
||
|
абс. |
% |
абс. |
% |
||
|
Первичное натяжение (ПН) |
41 |
44,6 |
89 |
79,5 |
130 |
|
Краевой некроз (КН) |
21 |
22,8 |
11 |
9,8 |
32 |
|
Глубокое нагноение (ГН) |
8 |
8,7 |
1 |
0,9 |
9 |
|
Несостоятельность послеоперационного рубца (НПР) |
22 |
23,9 |
11 |
9,8 |
33 |
|
Итого |
92 |
100,0 |
112 |
100,0 |
204 |
В первой группе пациентов ПН отмечалось в 41 (44,6%) случае, в то время как во второй группе было зарегистрировано 89 (79,5%) случаев. Распределение осложнений, связанных с заживлением послеоперационных ран, выглядело следующим образом: у 21 (22,8%) пациента из первой группы диагностирован КН, что существенно выше, чем в группе сравнения, где КН был выявлен у 11 (9,8%) человек; ГН наблюдали в 8 (8,7%) случаях у пациентов первой группы, в то время как у пациентов второй группы – всего в одном (0,9%) случае; НПР была обнаружена у 22 (23,9%) пациентов первой группы и у 11 (9,8%) пациентов второй группы. Имеются статистически значимые различия в характере заживления ран (р<0,001).
В период стационарного лечения исход оценен дихотомически как благоприятный и неблагоприятный.
Распределение исходов по группам в период стационарного лечения представлено на рисунке 1.
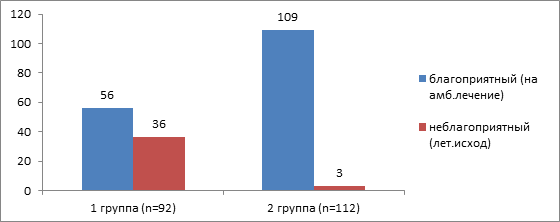
Рис. 1. Распределение исходов по группам в период стационарного лечения
В рамках исследования, сравнивающего две группы пациентов (первую, состоящую из 92 человек, и вторую – из 112), анализ исходов показал следующее распределение: положительный, требующий дальнейшего наблюдения в амбулаторных условиях, и отрицательный (смертельный). В первой группе благоприятный результат наблюдался у 56 пациентов (60,9%), тогда как в 36 случаях (39,1%) исход оказался неблагоприятным. В каждом случае COVID-19-ассоциированной пневмонии, приведшей к летальному исходу, непосредственной причиной смерти была острая дыхательная недостаточность (ОДН), а также острая сердечно-сосудистая недостаточность. Продолжительность пребывания в стационаре для пациентов первой группы составила 28±9 дней. Во второй группе положительный исход был зафиксирован у 109 человек (97,3%), а неблагоприятный – лишь в 3 случаях (2,7%). Причиной всех трёх летальных исходов явилась тромбоэмболия лёгочной артерии. Продолжительность госпитализации во второй группе составила 14±8 дней. Имеются статистически значимые различия в частоте благоприятных и неблагоприятных исходов (р<0,001).
Был проведен анализ частоты летальных исходов пациенты с ППОБ, у которых развился COVID-19 (далее - группа 1), и у которых не развился COVID-19 (далее - группа 2), через полгода, год, два и три года после выписки из больницы и начала лечения на дому. Изменение частоты летальных исходов в зависимости от времени представлено в таблице 2.
Таблица 2
Распределение пациентов по смертельным исходам, у которых развился COVID-19, и у которых не развился COVID-19
|
Период |
1-я группа (n=92) |
2-я группа (n=112) |
||||
|
Выжив- |
Умер- |
Смерт- |
Выжив- |
Умер- |
Смерт- |
|
|
стац. |
56 |
36 |
39,1 |
109 |
3 |
2,7 |
|
6 |
48 |
8 |
8,7 |
104 |
5 |
4,5 |
|
1 год |
35 |
13 |
14,1 |
93 |
11 |
9,8 |
|
2 года |
31 |
4 |
4,3 |
79 |
14 |
12,5 |
|
3 года |
25 |
6 |
6,5 |
66 |
13 |
11,6 |
График кривых кумулятивной выживаемости пациентов, у которых развился COVID-19, и у которых не развился COVID-19, представлен на рисунке 2.
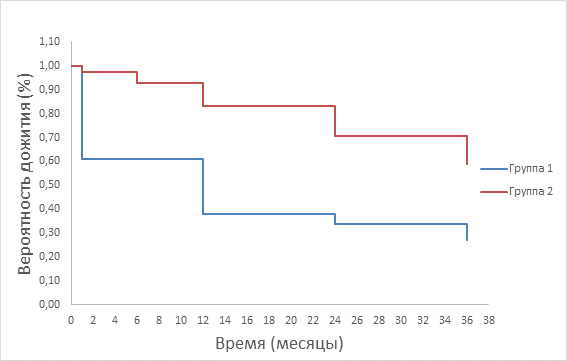
Рис. 2. Графики кривых кумулятивной выживаемости пациентов, у которых развился COVID-19, и у которых не развился COVID-19
В целом, по сравнению с периодом пребывания в стационаре, наблюдалось уменьшение числа смертей в обеих группах пациентов.
В течение первых шести месяцев после выписки у восьми пациентов из первой группы (8,7% от общего числа, n=92) был зафиксирован летальный исход. В то же время во второй группе среди выживших умерли пять пациентов (4,5% от общего числа, n=112). Таким образом, частота летальных исходов в первой группе была примерно вдвое выше, чем во второй.
При анализе частоты летальных исходов в течение года после первичной госпитализации количество умерших оказалось сопоставимым в обеих группах. В первой группе зафиксировано 13 смертей (14,1% от общего числа), а во второй – 11 (9,8%).
Через два года после ППОБ, осложнённого COVID-19, наблюдалась неожиданная тенденция: показатели частоты летальных исходов в группах разошлись. В первой группе умерли 4 человека (4,3%), в то время как во второй группе этот показатель значительно увеличился и составил 14 человек (12,5%).
К трёхлетнему сроку после выписки в первой группе зафиксировано 6 смертей (6,5%). Во второй группе скончались 13 пациентов (11,6%), что более чем в два раза превышает аналогичный показатель первой группы.
Выводы
Проведенное исследование позволяет сформулировать следующие ключевые выводы.
1. На госпитальном этапеналичие новой коронавирусной инфекции (COVID-19) у пациентов с переломами проксимального отдела бедра (ППОБ) является крайне неблагоприятным прогностическим фактором, оказывающим значимое влияние на частоту послеоперационных осложнений и летальность.
2. У пациентов с COVID-19 статистически значимо чаще наблюдались осложнения со стороны послеоперационной раны, такие как краевой некроз, глубокое нагноение и несостоятельность послеоперационного рубца, по сравнению с контрольной группой.
3. Смертность во время стационарного лечения в группе пациентов с COVID-19 (39,1%) статистически значимо превышала аналогичный показатель в группе без COVID-19 (2,7%) почти в 14,5 раз.Основной непосредственной причиной смерти в первой группе явилась COVID-ассоциированная пневмония, приведшая к острой дыхательной и сердечно-сосудистой недостаточности.
4. В отдаленном периоде (до 3 лет после операции)выявлена динамика, меняющая первоначальную картину. Если в первые 6 месяцев после выписки частота смертельных исходов в группе с COVID-19 оставалась выше, то в последующие периоды (1, 2 и 3 года) кумулятивная смертность в группе без COVID-19 не только сравнялась, но и стала статистически значимо превышать таковую в группе перенесших инфекцию.
5. Полученные данные позволяют предположить, чтоострая фаза COVID-19 выступает мощным катализатором ранних осложнений и смертности, однако пациенты, успешно преодолевшие этот критический период, в долгосрочной перспективе демонстрируют лучшую выживаемость. Это может быть связано с формированием постинфекционного иммунитета, более внимательным диспансерным наблюдением после тяжелого заболевания либо с изначально более крепким состоянием здоровья, позволившим им перенести и травму, и коронавирусную инфекцию.
6. Таким образом,влияние COVID-19 на выживаемость пациентов с ППОБ является двуфазным: резко негативное в остром периоде и нивелирующееся в отдаленные сроки. Основные усилия медицинского персонала должны быть сконцентрированы на эффективном лечении и профилактике COVID-19 в периоперационном периоде для минимизации высокого риска ранней смертности.



