Грыжа передней брюшной стенки – это пролабирование какого-либо органа или его части через естественное отверстие (пупочное кольцо, паховый или бедренный канал) или через дефект в брюшной стенке, возникший в результате травмы или ранее выполненной операции. Повреждение межреберных или верхних поясничных нервов, иннервирующих мускулатуру брюшной стенки, может имитировать абдоминальную грыжу внешне, отличаясь от истинной грыжи отсутствием нарушения целостности мышечных и фасциальных слоев. Такое псевдогрыжевое образование вследствие приобретенной сегментарной слабости встречается достаточно редко в связи с развитой перекрестной иннервацией брюшной стенки.
В доступной литературе рассматриваемая патология представлена в основном в виде клинических наблюдений и часто у пациентов взрослого возраста на фоне неврологических заболеваний или осложнений. У детей описаны единичные случаи данной патологии. Так, в русскоязычной литературе (в базе данных eLibrary) найдена лишь 1 статья с описанием трех клинических случаев пациентов взрослого возраста с псевдогрыжевыми образованиями: у двух пациентов на фоне послеоперационной локальной денервации мышц передней брюшной стенки, у одного пациента в результате нейропатии на фоне субклинического течения герпетической инфекции [1]. В доступной зарубежной литературе (англоязычные базы данных Google Scholar, PubMed) представлено 84 публикации по запросу «pseudohernia». Больше половины статей представляют собой описание единичных клинических наблюдений либо небольших выборок пациентов с псевдогрыжами на фоне течения инфекции Herpes zoster.
Из проведенного обзора литературы можно сделать вывод, что псевдогрыжевое образование является достаточно редким осложнением. Оно возникает вследствие различных хирургических вмешательств или заболеваний, связанных с нейропатией или денервацией, таких как: осложнения инфекционных и эндокринологических болезней (опоясывающий лишай [2], полиомиелит [3], диабетическая невропатия [4]), вследствие хирургических вмешательств непосредственно на позвоночнике [1, 5] и при различных хирургических доступах, выполняемых в ходе операций на органах грудной и брюшной полости [6, 7].
Псевдогрыжевое образование передней брюшной стенки впервые было описано в 1936 г. Loewe при инъекции местного анестетика в брюшные мышцы морских свинок. Он отметил индуцированную релаксацию брюшной стенки без какого-либо повреждения мускулатуры брюшной стенки и назвал полученное явление псевдогрыжей. Loewe предположил, что возникновение псевдогрыжи связано с дефектом сенсорных, а не двигательных нейронов, таким образом, локальная релаксация возникает в результате прерывания рефлекторной дуги, которая обеспечивает тонус брюшной стенки. Позднее было описано поражение мотонейронов в патогенезе псевдогрыжевых образований у пациентов с герпетической инфекцией [6, 7].
Помимо того что данное осложнение считается достаточно редким, нет единого мнения авторов по поводу терапии данного состояния. В литературе освещены два принципиально разных подхода к лечению псевдогрыжевых образований: активное наблюдение с проведением симптоматической терапии или без нее [8] и хирургическая пластика псевдогрыжи [1, 9, 10]. Таким образом, о возникновении псевдогрыжевых образований передней брюшной стенки у детей доступны лишь единичные сообщения.
Целью работы является представление клинического наблюдения и результатов литературного обзора по данной теме.
Клиническое наблюдение. В НМИЦ детской травматологии и ортопедии имени Г.И. Турнера для проведения планового хирургического лечения поступил ребенок с диагнозом: Врожденный кифосколиоз грудного отдела позвоночника на фоне множественных аномалий развития позвонков. Девочка 2 лет и 5 месяцев наблюдалась по месту жительства, диагноз был установлен в возрасте 3 месяцев. Основной жалобой со стороны матери ребенка являлось наличие деформации позвоночника. В ортопедическом статусе пациентки: ребенок ходит самостоятельно, без хромоты, отмечено нарушение баланса туловища, правые надплечье и лопатка расположены выше левых, грудная клетка не деформирована, перекоса таза нет, треугольники талии асимметричные (D<S), ось позвоночника искривлена вправо в грудном отделе. Амплитуда движений в шейном, в грудном и поясничном отделах позвоночника не ограничена, движения безболезненны. Со стороны верхних и нижних конечностей – без ортопедической патологии. Неврологические нарушения не выявлены, нарушений функции тазовых органов нет.
При поступлении ребенок обследован: выполнено клинико-лабораторное, функционально-физиологическое, неврологическое, лучевое обследование, в том числе МСКТ шейного, грудного и поясничного отделов позвоночника. На спондилограммах и данных МСКТ позвоночника определяются множественные врожденные пороки развития позвоночника на фоне нарушения формирования, слияния и сегментации позвонков грудного отдела. Во фронтальной плоскости отмечаются отклонение грудного отдела позвоночника вправо на фоне нарушения формы и структуры грудных позвонков за счет множественных аномалий развития, нечетко дифференцируемый блок тел и дуг позвонков верхне- и среднегрудного отдела позвоночника, величина правосторонней сколиотической дуги Th1-Th8 составляет 35 градусов по Соbb. На уровне грудопоясничного перехода визуализируется правосторонний заднебоковой полупозвонок Th13, формирующий локальную кифосколиотическую деформацию со сколиотическим компонентом величиной 23 градуса по Соbb и локальным кифозом грудопоясничного перехода величиной 33 градуса по Соbb (рис. 1).
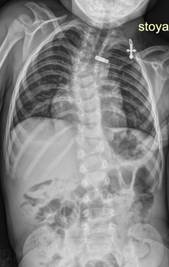
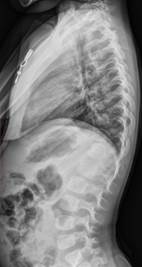
Рис. 1. Спондилограммы пациентки К., 2 года 5 месяцев, в прямой и боковой проекциях
С учетом полученных результатов обследования и наличия множественных пороков развития позвоночника было рекомендовано проведение многоэтапного хирургического лечения. Первым этапом была выполнена экстирпация заднебокового полупозвонка Th13(D) из комбинированного доступа. В положении ребенка на левом боку правосторонним переднебоковым внеплевральным доступом с резекцией 12-го ребра произведена экстирпация тела Th13 полупозвонка вместе с прилежащими к нему межпозвонковыми дисками. После этого из дорсального доступа была удалена полудуга полупозвонка Th13 (D), установлены транспедикулярные опорные элементы в тела позвонков Th12, Th14, L1 с обеих сторон и осуществлена радикальная коррекция локальной врожденной деформации. Вмешательство завершено выполнением заднего и вентрального спондилодеза при помощи аутокости. Из дорсального доступа интраоперационно установлен перидуральный катетер для проведения обезболивания в раннем послеоперационном периоде. Раны поэтапно послойно ушиты. Сразу после завершения хирургического вмешательства и экстубации ребенка на операционном столе обращало на себя выпячивание передней брюшной стенки справа, которое первоначально было интерпретировано как релаксация мышц живота на фоне введения после пробуждения ребенка анестетика в перидуральное пространство. В течение первых трех суток ребенок находился в палате ОАРИТ: одностороннее образование живота наблюдали в покое, увеличение отмечали при плаче и натуживании пациентки. При переводе ребенка из ОАРИТ перидуральный катетер был удален. Девочка была вертикализирована на 4-е сутки после проведения хирургического вмешательства, на 5-е сутки выполнены контрольные спондилограммы в прямой и боковой проекциях: коррекция локальной врожденной деформации полная, положение металлоконструкции правильное, стабильное (рис. 2). По данным МСКТ целостность мышц передней брюшной стенки не была нарушена, не отмечено наличия свободной жидкости или воздуха в брюшной полости.
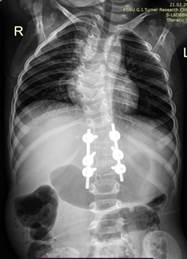
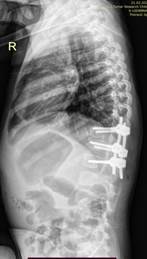
Рис. 2. Спондилограммы пациентки К., 2 года 5 месяцев, в прямой и боковой проекциях стоя на 5-е сутки послеоперационного периода
Пациентка получала периоперационную антибиотикопрофилактику, симптоматическую терапию, проводили занятия в зале ЛФК. Один раз в 3 дня выполняли перевязки операционных ран – раны зажили первичным натяжением. На 7-е сутки послеоперационного периода ребенок был снабжен жестким корригирующим корсетом и выписан из стационара на 14-е сутки после хирургического лечения. В течение всего пребывания в стационаре псевдогрыжевое образование передней брюшной стенки сохранялось, не вызывая у ребенка беспокойства (рис. 3).
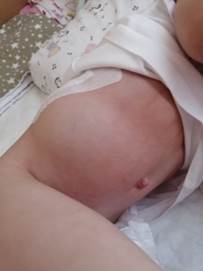
Рис. 3. Клиническая картина псевдогрыжевого выпячивания у пациентки К., 2 года 5 месяцев, в послеоперационном периоде
На контрольном осмотре через 3 месяца сохранялось псевдогрыжевое выпячивание прежних локализации и размеров. При проведении осмотра через 6 месяцев после хирургического лечения псевдогрыжевого выпячивания у ребенка не наблюдали, со слов матери, спонтанное восстановление тонуса брюшной стенки произошло через 4,5 месяца после хирургического вмешательства.
Данное образование было расценено как следствие интраоперационной денервации в ходе бокового трансторакального доступа с резекцией 12-го ребра при повреждении межреберного нерва вследствие длительного стояния раневого ретрактора, либо частичного повреждения сосудисто-нервного пучка в ходе ушивания раны с симптомами невропатии на данном уровне в виде слабости мышц живота, проявившейся псевдогрыжевым образованием передней брюшной стенки.
Обсуждение. Большинство клинических случаев псевдогрыжевых образований описаны у взрослых пациентов в виде одного из осложнений течения опоясывающего лишая – сегментарный опоясывающий абдоминальный парез. Псевдогрыжевое образование возникает вследствие повреждения ветвей спинальных нервов Th8-L2. Среди статей по данной тематике есть два достаточно обширных обзора литературы, в которых проанализированы причины, частота возникновения псевдогрыж, возраст пациентов и клиническая симптоматика псевдогрыжевых образований [2, 11]. У 88,9% пациентов кожная сыпь, характерная для опоясывающего лишая, предшествовала возникновению псевдогрыжи; по данным литературного анализа, чаще поражение происходит на уровне Th11 сегмента. Данному осложнению подвержены люди пожилого возраста и пациенты с ослабленным иммунитетом. Восстановительный период в среднем занимает 4–5 месяцев – спонтанное восстановление тонуса брюшной стенки у представленного нами пациента произошло через 4,5 месяца после хирургического вмешательства. Сопутствующими клиническими проявлениями при псевдогрыжевых образованиях могут быть: вздутие и боли в животе, псевдообструкция тонкого и/или толстого кишечника, запоры. У представленной нами пациентки наблюдали лишь одностороннее вздутие живота в покое, увеличивающееся при плаче, натуживании. Других клинических проявлений не было отмечено. Авторы также не наблюдали у данной пациентки других проявлений неврологического дефицита, кроме слабости мышц передней брюшной стенки и нарушения поверхностной чувствительности локально в области денервированного участка, что топически соответствовало повреждению межреберного нерва. Помимо Herpes zoster, причиной псевдогрыжевых выпячиваний может быть травма. Например, псевдогрыжи были описаны как «грыжи, индуцированные кашлем», при переломе ребер с повреждением межреберных мышц [12]. Описаны случаи псевдогрыжевого образования при диабетической невропатии [4], при полиомиелите у ребенка [3].
Другой причиной псевдогрыжевых образований является хирургическая денервация передней брюшной стенки во время оперативного доступа. Нередко это происходит при операциях, выполненных боковым трансабдоминальным или боковым торакоабдоминальным доступом. Kesler с соавторами представили клиническое наблюдение возникновения псевдогрыжевого выпячивания у 11-месячного ребенка из социально неблагополучной семьи, у которого был диагностирован полиомиелит с локальной слабостью мышц передней брюшной стенки [3].
Таким образом, этиология возникновения псевдогрыжевых выпячиваний может быть связана с инфекционными заболеваниями, метаболическими нарушениями, осложненными неврологической симптоматикой, ятрогенными (интраоперационная денервация) или травматическими причинами. Для подтверждения нейропатического генеза псевдогрыжевых образований в диагностике можно использовать любые доступные методы визуализации: УЗИ, МСКТ, МРТ – в отличие от истинной грыжи, при псевогрыжевых образованиях сохраняется целостность мышечно-фасциальных слоев брюшной стенки [13].
В большинстве случаев при псевдогрыжевых образованиях хирургическое лечение не показано, достаточно проведения активного наблюдения и/или консервативной терапии (ношение бандажа, проведение лечебной физкультуры, физиотерапии, симптоматической и обезболивающей терапии). Выбор объема консервативного лечения зависит от причины появления псевдогрыжевого образования: пациентам с Herpes zoster необходимы антигерпетическая лекарственная терапия и адекватная анальгезия для купирования нейропатической боли [4]. Хирургическую тактику лечения псевдогрыж принято считать неэффективной, поскольку отсутствует физический дефект брюшной стенки, который можно было бы устранить путем выполнения пластики [3]. Однако не все авторы согласны с этим утверждением: так, ряд из них рекомендуют проведение оперативного лечения в объеме пластики передней брюшной стенки с установкой сетчатого протеза открытым или эндоскопическим методом при псевдогрыжах, возникших вследствие хирургической или травматической денервации и образования нейропатической необратимой гипотрофии мышц денервированного участка [1, 14, 15].
Заключение. Псевдогрыжевые образования представляют собой функциональные выпячивания передней брюшной стенки, которые напоминают истинные грыжи, но не связаны с наличием мышечного или фасциального дефекта. Причиной псевдогрыжевых выпячиваний служат невропатия или неврологический дефицит, вызванные различными причинами. Основными принципами лечения псевдогрыжевых образований являются активное наблюдение и симптоматическая терапия; применение хирургической тактики в большинстве случаев считается необоснованным.



