Опухоли поясничного сплетения являются достаточно редкой и гетерогенной группой образований периферической нервной системы.
По данным нашего института, в период с 2019 по 2021 гг. среди всех новообразований периферических нервов опухоли поясничного сплетения были выявлены у 32 пациентов. Доброкачественные образования наблюдались в 78% случаев. Среди злокачественных образований у 6 пациентов выявлены злокачественные опухоли оболочек периферических нервов и у 1 пациента – плеоморфная саркома.
Поясничное сплетение образовано передними ветвями спинномозговых нервов L1–L4, а также небольшой порцией передней ветви Th12 спинномозгового нерва. Передняя ветвь L4 спинномозгового нерва делится на два ствола: больший по диаметру ствол входит в состав поясничного сплетения, меньший образует пояснично-крестцовый ствол, соединяясь с передней ветвью L5 спинномозгового нерва.
Поясничное сплетение формируется спинномозговыми нервами в толще большой поясничной мышцы и отдает следующие ветви: подвздошно-подчревный, подвздошно-паховый, бедренно-половой, запирательный, бедренный, подкожный нервы и латеральный кожный нерв бедра. Также от сплетения отходят мышечные ветви, иннервирующие большую и малую поясничные мышцы и квадратную мышцу поясницы.
В настоящее время все известные доступы к опухолям поясничного сплетения и его ветвям на основании анатомо-топографических критериев можно классифицировать на задние (заднебоковые), боковые, передние и комбинированные. По степени травматичности доступы разделяются на традиционные открытые, минимально инвазивные и эндоскопические.
Выбор доступа зависит от ряда факторов, которые, на наш взгляд, имеют решающее значение: это гистологический тип опухоли, вовлечение в опухолевый процесс анатомических структур забрюшинного пространства (аорты, нижней полой вены, мочеточника, почки), глубина раны и площадь зоны доступности. Если удаление опухоли методом кускования, вылущивания или частичного удаления опухоли применимо при доброкачественных опухолях (шваннома, нейрофиброма), то при злокачественных опухолях оболочек периферических нервов хирургическая резекция en-bloc является решающим прогностическим фактором локального контроля над опухолью.
Сложность и нетривиальность многих доступов для нейрохирурга, вовлечение в опухолевый процесс важных анатомических структур забрюшинного пространства, локализация в данной области не только нейрогенных опухолей, но и образований иных гистологических типов (саркомы, лимфомы, метастазы) обусловливают мультидисциплинарный характер проблемы, требующей привлечения к лечебно-диагностическому процессу онколога, абдоминального хирурга, сосудистого хирурга, уролога.
Цель исследования: выявить преимущества и недостатки существующих способов хирургических доступов при операциях по поводу опухолей поясничного сплетения.
Задний парамедианный доступ по Wiltse
В 1968 г. L.L. Wiltse предложил доступ к поясничному отделу позвоночника, предполагающий разделение длиннейшей и поперечно-остистой мышц (рис. 1). Позже L.L. Wiltse модифицировал данный доступ, расширив показания к его применению [1].
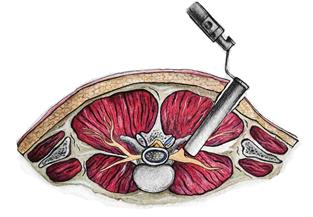
Рис. 1. Задний парамедианный доступ к поясничному сплетению
Показанием к применению заднего парамедианного доступа является проксимальное поражение поясничного сплетения с локализацией опухолевого процесса в фораминально-парафораминальном отрезке спинномозгового нерва. Сочетание микрохирургической техники и минимально инвазивного инструментария делает данный доступ идеальным для удаления небольших доброкачественных опухолей.
Задний косой доступ
Доступ между мышцей, выпрямляющей позвоночник, и квадратной мышцей поясницы вдоль глубокой пластинки грудопоясничной фасции впервые предложил Watkins в 1959 г. для выполнения межтелового корпородеза (рис. 2).
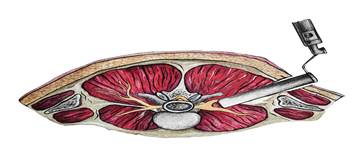
Рис. 2. Задний косой доступ к поясничному сплетению
В 2018 г. A. Spiessberger с группой соавторов при исследовании на трупном материале пришли к выводу, что доступ обеспечивает прямую визуализацию поясничного сплетения и экстрафораминальных отделов корешков спинномозговых нервов [2]. Однако T. Moro (2003) считает, что для этого доступа уровень L4 и L5 позвонков является критическим в плане визуализации L4, L5 спинномозговых нервов, бедренного и запирательного нервов ввиду сложности их визуализации, а безопасное манипулирование в этой зоне требует значительной диссекции большой поясничной мышцы и экплорации поясничного плетения [3].
Данный доступ относительно малотравматичен, поскольку мобилизация мышц выполняется вдоль фасциальных пространств, и только острая диссекция поперечной мышцы живота и квадратной мышцы поясницы от поперечных отростков позвонков осуществляется на необходимом уровне.
Как и задний парамедианный доступ по Wiltse, задний косой доступ показан для удаления опухолей поясничного сплетения, локализованных в экстрафораминальной зоне. Относительное неудобство данного доступа обусловлено глубиной раны, превышающей чаще всего 10 см, и необходимостью использования тубулярных ретракторов.
Боковой доступ
Боковой ретроперитонеальный доступ, или люмботомический доступ, обеспечивает прямую визуализацию большой поясничной мышцы и поясничного сплетения от позвонка L1 до межпозвонкового диска L4–L5 при горизонтальном положении крыльев подвздошных костей. При люмботомии с расширенной диссекцией забрюшинного пространства возможна прямая визуализация ключевых структур забрюшинного пространства: брюшного отдела аорты, нижней полой вены и мочеточника (рис. 3).

Рис. 3. Вид операционной раны после блок-резекции злокачественной опухоли правого поясничного сплетения: а – ложе удаленной опухоли, б – нижняя полая вена, в – мочеточник
Доступ осуществляется в положении пациента на боку, ипсилатеральная нога должна быть согнута в тазобедренном суставе для уменьшения натяжения большой поясничной мышцы, что в дальнейшем облегчает диссекцию мышцы и выделение структур поясничного сплетения. Основными анатомическими ориентирами являются 12-е ребро и гребень подвздошной кости, между которыми в косом направлении выполняется кожный разрез от задней половины ребра и, как правило, до латерального края прямой мышцы живота. В зависимости от каудальной границы опухоли окончание разреза может варьировать в широком диапазоне – от уровня пупка до лобкового симфиза (модифицированный доступ по Бергману–Израэлю). После рассечения наружной и внутренней косых мышц живота, поперечной мышцы живота и поперечной фасции ключевым моментом является диссекция забрюшинного пространства, при котором существует опасность повреждения брюшины. Основным маневром, позволяющим избежать данное осложнение, является тупая диссекция вдоль квадратной мышцы поясницы до поперечных отростков поясничных позвонков, после чего возможны прямая визуализация большой поясничной мышцы и безопасное смещение брюшины в вентральном направлении. Любые повреждения брюшины должны быть немедленно восстановлены.
При необходимости мобилизации аорты или нижней полой вены первым этапом выполняют лигирование и пересечение сегментарных сосудов, которые отходят, как правило, от заднебоковой стенки магистрального сосуда. Этот этап является очень важным, поскольку небрежное выполнение данных требований может приводить к сильному кровотечению, сложно контролируемому в данной области.
В большинстве случаев сегментарные артерия и вена находятся на уровне «талии» тела позвонка, однако в некоторых случаях сегментарные сосуды могут располагаться на уровне передних отделов межпозвонкового диска. По данным K. Yagi и соавторов, артерии пересекают передние отделы межпозвонкового диска в 28,1% наблюдений, вены в 42,1% наблюдений [4].
При доброкачественных опухолях поясничного сплетения выполняется диссекция большой поясничной мышцы вдоль мышечных волокон для выделения опухолевого узла, тогда как при злокачественных образованиях по возможности должна проводиться резекция мышцы по периферии опухоли для достижения негативного края.
Основными преимуществами ретроперитонеального доступа являются отсутствие травмы органов брюшной полости, отсутствие или уменьшение периода пареза кишечника и отсутствие в послеоперационном периоде легочной дисфункции.
Однако данный доступ имеет ряд недостатков. Во-первых, при образованиях больших размеров, немобильных, имеющих значимый компонент опухолевого узла в поддиафрагмальном и позадипочечном пространствах, вызывающий смещение почки, прямая визуализация верхнего полюса опухоли, почечных сосудов и диафрагмы при данном доступе отсутствует. В данном случае в качестве альтернативы люмботомии следует рассмотреть выполнение передних лапаротомных либо комбинированных доступов. Во-вторых, при стандартном доступе затруднена визуализация таких важных анатомических структур, как бедренно-половой нерв, симпатический ствол и мочеточник.
Бедренно-половой нерв формируется, как правило, из L1–L2 спинномозговых нервов в структуре большой поясничной мышцы и выходит из-под ее переднего края на уровне L3, L4 тел позвонков, располагаясь на внутрибрюшной фасции, покрывающей мышцу. В этой точке нерв делится на половую и бедренную ветви, которые принимают нисходящее косое направление. Следует помнить, что нерв может делиться на уровне большой поясничной мышцы или ветви могут исходить отдельно от спинномозговых нервов без формирования общего ствола. В некоторых случаях бедренно-половой нерв может отсутствовать, при данных обстоятельствах подвздошно-паховый нерв отдает половую ветвь, а бедренная ветвь исходит от латерального кожного нерва бедра или передней кожной ветви бедренного нерва [5].
Поясничный отдел симпатического ствола, представленный 4–5 узлами, располагается на переднебоковой поверхности тел поясничных позвонков вдоль медиального края большой поясничной мышцы и покрыт спереди внутрибрюшной фасцией. В большинстве случаев симпатические узлы расположены на уровне межпозвонковых дисков L2–L3, L3–L4 [6]. В доступной литературе нет данных о повреждении симпатического ствола при удалении опухолей поясничного сплетения, однако в работах, посвященных транс- и препсоас доступам для выполнения межтелового корпородеза, указано, что частота повреждения симпатического ствола составляет около 4% [7,8].
Передний доступ
Передний лапаротомный доступ используется при больших опухолях поясничного сплетения и его ветвей, распространяющихся под диафрагмальное пространство, полость малого таза, вовлекающих в процесс брюшной отдел аорты и нижнюю полую вену. Данный доступ позволяет выполнять прямую визуализацию всех структур забрюшинного пространства, обеспечивает контроль за магистральными сосудами, почкой, почечными сосудами и мочеточником.
Срединная лапаротомия является наиболее распространенным трансперитонеальным доступом к поясничному сплетению. Данный доступ прост в исполнении и закрытии операционной раны, позволяет провести полноценную ревизию забрюшинного пространства, при нем отсутствует операционная травма мышц, сосудов и нервов. Доступ к левому поясничному сплетению происходит через левый брыжеечный синус после рассечения связки Трейца и мобилизации нижнегоризонтальной части двенадцатиперстной кишки [9]. При данном доступе возможна визуализация поясничного сплетения, расположенного ниже уровня почечных сосудов, и ветвей в области малого таза. Прием K.L. Mattox, заключающийся в рассечении диафрагмально-ободочной связки и медиальной мобилизации нисходящей ободочной кишки, позволяет произвести эксплорацию поясничного сплетения от уровня диафрагмы до корня брыжейки (L1–L2 позвонки). Эксплорация правого поясничного сплетения осуществляется путем применения приема Кохера (рассечение париетальной брюшины латеральнее двенадцатиперстной кишки с последующей ее мобилизацией вместе с головкой поджелудочной железы) и медиальной мобилизации восходящей ободочной кишки.
Передняя билатеральная субкостальная (шевронная) лапаротомия является модификацией трансабдоминального доступа. Шевронная лапаротомия выполняется на два поперечных пальца ниже ребер и при необходимости может комбинироваться со стернотомией. Доступ облегчает мобилизацию печени, почек и обеспечивает прямую визуализацию поясничного сплетения от диафрагмы до почечных сосудов, а также супраренального отдела аорты и нижней полой вены. CM Seiler с соавторами при сравнении шевронной и срединной лапаротомии по таким показателям, как потребность в анальгетиках, продолжительность госпитализации, легочные осложнения, сроки перехода на твердую пищу, риск послеоперационных грыж, не выявили различий, однако статистически значимым показателем в группе пациентов, которым была выполнена шевронная лапаротомия, явилась частота раневой инфекции. Y. Vigneswaran выявил в 7 раз чаще развитие атрофии прямой мышцы живота после билатерального субкостального доступа по сравнению со срединной лапаротомией [10].
Эндоскопические доступы к поясничному сплетению
Очевидно, что эндоскопическое удаление опухолей поясничного сплетения имеет ряд значимых преимуществ перед открытыми и минимально инвазивными доступами: значительно меньший восстановительный период, лучший косметический результат и возможность многократного увеличения изображения [11].
В настоящее время применяются два принципиальных эндоскопических доступа к опухолям поясничного сплетения: лапароскопический трансперитонеальный и ретроперитонеальный.
Трансперитонеальный доступ осуществляется в положении пациента на боку. Первый порт 10 или 12 мм накладывается на уровне пупка по латеральному краю прямой мышцы живота. После создания карбоксиперитонеума под лапароскопическим контролем формируются остальные порты: в подреберной области по среднеключичной линии и в подвздошной области на стороне операции. Ассистирующие порты формируются в зависимости от определенной интраоперационной ситуации. Доступ в забрюшинное пространство осуществляется после мобилизации толстой кишки, затем визуализируются мочеточник и передний край большой поясничной мышцы. Как правило, данный доступ используется для удаления больших по размеру опухолей поясничного сплетения, поскольку они имеют выраженный вентральный рост.
По сравнению с трансперитонеальным доступом, ретроперитонеоскопия имеет ряд преимуществ: отсутствие контакта с органами брюшной полости, минимальный риск развития послеоперационной кишечной непроходимости, прямая визуализация анатомических образований забрюшинного пространства и поясничного сплетения, снижение риска развития спаечной болезни и послеоперационных вентральных грыж, возможность визуализации от поддиафрагмального пространства до малого таза. Вместе с тем люмбоскопический доступ более трудоемкий, в прямой видимости находится только зона интереса, поскольку остальное пространство заполняет жировая клетчатка.
Ретроперитонеоскопия выполняется в положении на боку. Особенностью доступа является создание искусственной полости, в которой происходят манипуляции рабочими инструментами. Существует два принципиальных метода формирования полости в забрюшинном пространстве: создание пневмоперитонеума тубусом эндоскопа при постоянной инсуффляции газа и диссекция ретроперитонеального пространства с помощью баллона по методу D.D. Gaur [12].
Формирование портов производится с учетом основных принципов: предотвращение повреждения брюшины, плевры, внутренних органов и кровеносных сосудов, расположение и локализация эндопортов должны соответствовать целям операции и, наконец, расположение эндопортов в проекции классических люмботомических доступов (по Федорову, Бергману–Израэлю) при конверсии. Первый порт формируется в точке пересечения средней подмышечной линии и проекции люмботомического разреза, после чего создается пневмоперитонеум.
B. Freitas (2018) предложил формирование портов в зависимости от локализации опухолей поясничного сплетения и их ветвей. Автор выделил три зоны: 1-я зона – локализация опухоли паравертебрально или над большой поясничной мышцей выше промонториума, 2-я зона – латеральнее большой поясничной мышцы и выше промонториума, 3-я зона – область крестца и малого таза. При опухолях 1-й зоны порты накладываются по средней или задней подмышечным линиям ниже реберной дуги (1-й порт), выше крыла подвздошной кости (2-й порт) и по передней подмышечной линии (3-й-й порт). При опухолях 2 зоны – ниже края реберной дуги по задней подмышечной линии (1-й порт), выше крыла подвздошной кости по задней подмышечной линии (2-й порт), параумбиликально на 5 см от передней подмышечной линии (3-й порт). При локализации опухоли в области крестца и полости малого таза – субкостально (1-й порт), выше гребня подвздошной кости (2-й порт) и в подвздошной области (3-й порт).
По мнению разных исследователей, если в процессе эндоскопии выявляется подозрение на злокачественный процесс, хирург должен без колебаний осуществить конверсию доступа для открытого удаления [13].
Заключение
Хирургическое лечение опухолей поясничного сплетения является мультидисциплинарной проблемой, обусловленной топографо-анатомическими особенностями локализации и распространения опухолевого процесса, а также широким спектром гистопатологических вариантов объемных образований. Локализация опухоли, ее отношение к окружающим анатомическим структурам и предоперационное стадирование опухолевого процесса служат ключевыми факторами в выборе хирургического доступа.



