Теоретически пациентам с переломами костей нижних конечностей необходимо оперативное вмешательство в течение первых нескольких суток. Отсрочка оперативного вмешательства увеличивает риск несращений и асептических некрозов костной ткани, также велик риск системных осложнений (пневмонии, пролежней и иных, особенно у возрастных пациентов) в связи с длительным нахождением пациента в вынужденном положении (скелетное вытяжение или/и тяжелое состояние). При задержке оперативного вмешательства увеличивается время нахождения пациента в стационаре и время иммобилизации пораженной конечности, ухудшается качество жизни больного. Авторами было показано, что при политравме, если «…объем оперативных вмешательств, относящихся к неотложным, проведен при поступлении (в первые 6 часов после травмы), реакция – стресс наблюдается в течение первых 2 суток, и уже к исходу вторых суток переходит в реакцию тренировки» [1, 2].
Одним из факторов, влияющих на исход травмы и сроки оперативного лечения, являются венозные тромбоэмболические осложнения (ВТЭО), в частности тромбоз глубоких вен (ТГВ) у пациентов с переломами костей нижних конечностей, развивающийся в результате прямого травматического воздействия на стенку сосуда и гиперкоагуляции. В связи с опасностью развития такого жизнеугрожающего осложнения, как тромобоэмболия легочной артерии (ТЭЛА) при тромбозе глубоких вен, практически все хирурги воздерживаются от раннего оперативного вмешательства. В дооперационный период стационарного лечения фактором риска ТГВ служит длительное обездвиживание больного, который до момента стабильного остеосинтеза и вертикализации часто находится на скелетном вытяжении или в гипсовой повязке в профильном отделении либо в отделении интенсивной терапии, соответственно вероятность развития ВТЭО повышается более чем в 10 раз [3].
У пациентов c переломами костей нижних конечностей, по данным литературы, частота развития ВТЭО при отсутствии специфической профилактики может достигать 60%, а ТЭЛА выявляется до 20% случаев. «Установлено, что частота выявления бессимптомного тромба нижней полой вены у пострадавших с переломами костей таза и нижних конечностей составляет 17,5%» [4, 5]. При травмах проксимального эпиметафиза бедренной кости на УЗИ исследовании вен ТГВ наблюдаются, по данным авторов, в 36,5% случаев. В этой же статье авторы указывают, что «применение антиагрегантов в качестве профилактики ВТОЭ … недопустимо в качестве единственного метода…» [3]. Необходимо иметь в виду, что если при УЗИ вен нижних конечностей тромбы в венах при госпитализации не выявлены (в первые сутки после травмы), то при повторном обследовании на 2–5-й день тромбоз бедренной вены без признаков флотации выявлен у 4%, в более поздние сроки (5–7-й дни) тромбоз выявлен уже у 20% пациентов [6]. Почти аналогичные данные получены Song K с соавторами [7], которые выявили ТГВ в 29,4% случаев при травмах костей нижних конечностей в дооперационном периоде. Авторы связывают такой процент с длительной иммобилизацией, при этом отмечают, что «у 66,7% пациентов, у которых после операции был диагностирован ТГВ, тромб находился в том же месте, что и до операции». Основной целью в дооперационном периоде является применение профилактических мер, которые должны включать механические и фармакологические мероприятия. На основании метаанализа (n=3005) L.M. Barrera с соавторами пришли к выводу, что пациенты, «получавшие как механическую, так и фармакологическую профилактику, имели более низкий риск развития ТГВ» [8].
Цель исследования: провести ретроспективное изучение историй болезни и определить частоту, характер и локализацию тромбозов глубоких вен у пациентов с переломами костей нижних конечностей в травматологическом отделении 1 РКБ г. Ижевска за 2018 г.
Материал и методы исследования
В наше исследование мы включили пациентов с травмами нижних конечностей, госпитализированных в травматологическое отделение 1 РКБ г. Ижевска в 2018 г.
По виду травмы все госпитализированные были разделены на 3 группы: первая – с переломами шейки бедренной кости (S72.0), вторая группа – с переломами других отделов бедренной кости (S72.1-72.4) и третья группа – с переломами костей голени (S82.1-S82.6).
В 2018 г. в травматологическое отделение с изучаемой травмой были госпитализированы 311 пациентов:
· 90 пациентов с переломами шейки бедренной кости (ШБК);
· 137 пациентов с переломами других отделов бедренной кости (ДОБК);
· 84 пациента с переломами костей голени, преимущественно диафиза большеберцовой кости (ДБбК).
Гендерный состав, возраст и локализация травмы больных представлены в таблице 1.
Таблица 1
Вид и локализация травмы, пол, возраст госпитализированных
|
Локализация переломов |
Пол пациентов |
Вид травмы |
Возраст пациентов |
|||||
|
Мужской |
Женский |
Изолированная |
Множественная или сочетанная |
до 50 лет |
51–60 лет |
61–70 лет |
71 год и старше |
|
|
Шейка бедра |
27 30% |
63 70% |
85 94,4% |
5 5,6% |
5 5,8% |
14 15,5% |
16 17,7% |
55 61% |
|
Другие отделы бедра |
89 65% |
48 35% |
106 77,4% |
31 22,6% |
27 19,7% |
21 15,3% |
28 20,4% |
61 44,6% |
|
Перелом костей голени |
76 90,5% |
8 9,5% |
45 53,6% |
39 46,4% |
34 40,5% |
17 20,2% |
25 29,8% |
8 9,5% |
Переломы ШБК наблюдались в основном при изолированной травме у лиц женского пола, возраст которых составлял 68±7 лет. В то же время переломы других отделов бедра выялялись преимущественно у мужчин (возраст 59±15 лет) при изолированной травме. Переломы костей голени практически с одинаковой частотой встречались как при сочетанной, так и при изолированной травме у лиц мужского пола, возраст которых составил 48±14 лет.
Всем больным с травмами нижних конечностей при поступлении в стационар производили УЗИ сосудов нижних конечностей (если данное исследование не было проведено в медучреждении предыдущего этапа оказания медицинской помощи).
С момента госпитализации все больные в зависимости от показаний получали профилактическую либо лечебную антикоагулянтную терапию в виде инъекционных или таблетированных препаратов.
Результаты
Ретроспективный анализ результатов УЗИ сосудов травмированных конечностей 311 пациентов показал, что ВТЭО венозного русла имелись у 44 пациентов (14%) (табл. 2).
Таблица 2
Половой состав пациентов, имевших тромбозы вен нижних конечностей, в зависимости от пола и локализации травмы
|
Локализа ция переломов |
Пол пациентов |
Виды антикоагулянтов |
Возраст пациентов |
|||||
|
Мужской |
Женский |
Оральные |
Инъекционные |
До 50 лет |
51–60 лет |
61–70 лет |
71 год и старше |
|
|
Шейка бедра |
5 38,5% |
8 61,5% |
7 53,9% |
6 46,1% |
– |
2 15,4% |
4 30,8% |
7 53,8% |
|
Другие отделы бедра |
12 66,7% |
6 33,3% |
10 55,5% |
8 44,5% |
5 27,7% |
3 16,6% |
4 22,2% |
6 33,3% |
|
Переломы костей голени |
13 100% |
– |
5 38,5% |
8 61,5% |
6 46,1% |
3 23,1% |
4 30,8% |
– |
По локализации травмы все пациенты (44 человека) распределились следующим образом:
- переломы ШБК – 13 пациентов (14,4% от всех переломов ШБК), при этом: чаще наблюдались у лиц женского пола (61,5%), с изолированной травмой (92,3%), возраст составил 69,7±7 лет;
- переломы ДОБК – 18 пациентов (13,1% от всех переломов диафиза и дистального отдела бедра), при этом: чаще наблюдались у лиц мужского пола (66,7%), с изолированной травмой (77,7%), возраст составил 60,3±15 лет;
- переломы ДБбК – 13 пациентов (15,5% случаев) в 100% у мужчин, в равной степени с изолированной или множественной травмой, возраст составил 51,4±14 лет.
Профилактика и лечение антикоагулянтами проводились согласно клиническим рекомендациям [9].
УЗИ сосудов нижних конечностей согласно принятым в клинике правилам выполнялось всем госпитализированным (независимо от срока получения травмы) пациентам в день госпитализации (табл. 3). Контрольное УЗИ выполнено части пациентам в среднем на десятый день:
- при переломах ШБК – 5 пациентам (38,5% от пациентов с ВТЭО);
- при переломах ДОБК – 5 пациентам (27,7% от пациентов с ВТЭО);
- при переломах ДБбК – 6 пациентам (46,1% от пациентов с ВТЭО).
Таблица 3
Локализация венозного тромба при первичном УЗИ травмированной конечности
|
Локализация переломов |
Пораженный сегмент вены |
||
|
Тибиальный |
Бедренно-подколенный |
Илеокавальный |
|
|
Шейка бедра |
4 (30,8%) |
6 (46,1%) |
3 (23,1%) |
|
Другие отделы бедра |
6 (33,3%) |
10 (55,6%) |
2 (11,1%) |
|
Переломы костей голени |
8 (61,5%) |
4 (30,8%) |
1 (7,7%) |
У 18 пациентов из 44 (41% случаев от выявленных на УЗИ тромбов, или в 6% случаев от всех госпитализированных) выявлен эмболоопасный тромб: при переломах ШБК – 5 случаев (38,5%); при переломах ДОБК – 7 случаев (38,8%); при переломах ДБбК – 6 случаев (46,2%).
Необходимо отметить, что все эти пациенты были госпитализированы не позднее 13 дней (рис.) с момента травмы.
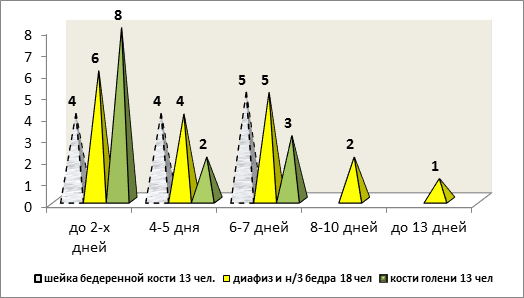
Рис. Частота выявленных ТГВ в зависимости от дня госпитализации (44 пациента) с момента травмы
Перед остеосинтезом 6 пациентам после консультаций с ангиохирургами было выполнено оперативное лечение: в 5 случаях был установлен кава-фильтр, 1 пациенту выполнена операция Троянова–Тренделенбурга. 5 пациентам было отменено оперативное травматологическое вмешательство в связи с наличием тромбоза вен нижних конечностей и отягощенной сопутствующей патологии. Остальным пациентам операции были выполнены в плановом порядке после устранения опасности ВТЭО.
Обсуждение
В результате ретроспективного анализа нами выявлено, что частота ВТЭО при переломах нижних конечностей составила при госпитализации в отделение 18% (до операции). В статье С.В. Власова с соавт. [10] указывается, что они обнаружили венозный тромбоз при госпитализации в 11,2% случаев у пациентов с переломами проксимального отдела бедра при госпитализации, при этом, если пациент госпитализировался в течение 2 недель с момента травмы, то тромбы в венах наблюдались в 19,2 % случаев, что вполне согласуется с нашими данным.
Для прогнозирования риска развития опасных тромбоэмболических осложнений существует ряд шкал и индексов: Wells, Geneva, Сaprini, Grace, индекс PESI. При изучении историй болезни мы не нашли этих данных. Диагностика основывалась только на УЗИ сосудов нижних конечностей (локализации и характере тромба) как самом достоверном способе выявления ВТЭО.
По данным Р.Э. Асамова с соавт. [4], в результате проведенного обследования 137 пациентов с травматическими поражениями костей таза и нижних конечностей при дообследовании (УЗ-ангиосканирование) в 17,5% случаев (24 пациента) венозный тромбоз выявлен до операции. При этом в 19 случаях проксимальная граница тромбоза по данным УЗИ локализовалась в бедренном и илиокавальном сегментах. У наших же пациентов мы выявили, что чаще поражается бедренно-подколенный сегмент, но это можно объяснить тем, что в наше исследование не были включены пациенты с переломами костей таза.
Ряд авторов [11, 12] выявили, что тромбоз глубоких вен у пациентов с ортопедической патологией или при травмах нижних конечностей (переломах бедренной кости и костей голени типа С по классификации АО) имеет клинические особенности. Известно, что у пациентов после пластических ортопедических операций в течение первой недели возникает асимптомный тромбоз глубоких вен. Отчасти это связано с увеличением диаметра венозной системы и уменьшением скорости кровотока. Следовательно, если имеется возможность (отсутствие обширной раны, хорошая дооперационная стабилизация перелома), то, кроме медикаментозной профилактики, необходима и механическая профилактика, в том числе и в дооперационном периоде. А.В. Алабут указывает [13], что применение компрессирующего бинтования в послеоперационном периоде жизненно необходимо, поскольку в своем исследовании выявил, что у 1,9% больных при дообследовании в предоперационном периоде диагностирован бессимптомный венозный тромбоз.
Важным остается вопрос об оперативной тактике лечения больных с тромбозами. Многие врачи придерживаются выжидательной тактики и откладывают оперативное вмешательство до наступления реканализации тромбированных вен. Другие же авторы прибегают к оперативному вмешательству после проведения антикоагулянтной терапии или имплантации кава-фильтра [10, 14]. В нашем отделении оперативное вмешательство больным с тромбозами выполнялось после проведения антикоагулянтной терапии с повторным УЗИ сосудов или после имплантации кава-фильтра. Операции выполнялись без наложения жгута во избежание дополнительных рисков возникновения ВТЭО.
Особенно остро стоит вопрос о лечении пациентов с эмболоопасным тромбозом. В нашем исследовании частота таких тромбов составила 41%. Схожие данные получили О.И. Ефремова с соавторами. По их данным, эмболоопасный тромбоз выявлен в 46,2% случаев [15].
Мы считаем, что вопрос о тактике лечения больного с эмболоопасным тромбозом должен решаться индивидуально с учетом не только локализации проксимальной части тромба и ее протяженности, но и возраста больного, его соматического статуса.
Выводы
Из данных литературы и полученных нами результатов ясно, что тромботическое поражение сосудов при травмах нижних конечностей может достигать 20%. Поэтому скрининговое УЗИ сосудов нижних конечностей как наиболее объективный способ должно выполняться всем без исключения пациентам в ближайшие сутки после травмы.
Для полной оценки риска развития жизнеугрожающих тромбоэмболических осложнений и предоперационной подготовки необходимо пользоваться прогностическими шкалами оценки риска развития тромбоэмболических осложнений (Wells Geneva, Сaprini, Grace, индекса PESI).
При показаниях к оперативному вмешательству и невозможности лечения консервативными методами переломов костей нижних конечностей следует прибегать к таким операциям, как установка кава-фильтра и перевязка венозных сосудов.



