Введение
Рост количества операций и увеличение их объема ведет к учащению образования грыж передней брюшной стенки. После лапаротомий формирование брюшных грыж встречается у 15 и более процентов больных [1, 2, 4]. При изучении современных данных можно сделать вывод, что количество грыж передней брюшной стенки после срединной лапаротомии имеет непрерывную тенденцию к росту. Повторно грыжи возникают у 11-66% оперированных больных [6, 9].
До сих пор не существует методики оперативного лечения грыж передней брюшной стенки, при которой бы отмечался высокий процент благоприятного исхода, наиболее мягко протекал послеоперационный период, был минимален риск рецидива [4, 8]. В большинстве случаев причиной возникновения послеоперационных вентральных грыж является неправильный выбор оперирующим хирургом метода ушивания лапаротомной раны для данного пациента [2, 5]
Наилучшим признается способ, при котором достигается пластика с минимальным натяжением сопоставленных тканей. При натяжении резко снижается микроциркуляция в тканях, нарушается их питание, вследствие чего усиливаются дистрофические изменения и возможно прорезывание швов [7]. Все это приводит к образованию послеоперационных вентральных грыж.
Один из способов ушивания передней брюшной стенки при лапаротомных доступах в эксперименте был предложен Е.В. Каракулиной (2008) [3]. Остается необходимой разработка более совершенных методов ушивания раны после лапаротомии по срединной линии живота, с наименьшим натяжением ректальных мышц и сопоставлением тканей с одинаковой структурой, что позволит нам создать хорошие условия для образования крепкого послеоперационного рубца.
Цель исследования – Улучшение результатов профилактики послеоперационных грыж после срединной лапаротомии путем модернизации ушивания передней брюшной стенки.
Материалы и методы. Группы оперированных больных были сопоставимы между собой по полу, возрасту, характеру анатомических изменений в зоне патологического процесса, объему хирургических вмешательств, качеству медикаментозной терапии. Оперативное пособие в обеих группах производилось под интубационным наркозом. Распределение больных по полу и возрасту представлено в таблице 1.
Таблица 1. – Распределение больных по полу и возрасту.
|
Группы больных |
Количество больных |
Пол |
Средний возраст |
|||
|
Мужчины |
Женщины |
|||||
|
Абс. |
% |
Абс. |
% |
|||
|
Основная |
46 |
20 |
42,7 |
26 |
57,3 |
31,7±5,6 |
|
Контрольная |
52 |
23 |
43,8 |
29 |
56,2 |
30,2±6,3 |
|
Всего |
98 |
43 |
|
55 |
|
|
Модифицированное двойное ушивание передней брюшной стенки рассасывающимся шовным материалом в исследуемой группе было проведено у 46 больных. Средний возраст составил 31,7+5,6 года. Из них мужчин 20 (42,7%), женщин 26 (57,3%). Все больные оперированы в плановом порядке: с хирургической патологией различных отделов кишечника оперировано 7 (15,9%) больных, с гастродуоденальной язвой – 16 (35,7%), с калькулезным холециститом – 23 (48,4%) больных.
Сравнительная оценка течения послеоперационного периода у пациентов, прооперированных с применением модифицированного метода ушивания апоневроза, проведена с пациентами, прооперированными с использованием узлового способа ушивания апоневроза после срединной лапаротомии.
Ушивание лапаротомной раны по срединной линии живота выполняли по следующей методике: брюшину ушивали непрерывным швом кетгутом 4-0, апоневроз – П-образным (по типу петлистого возвратного) швом непрерывной кетгутовой нитью (кетгут 4-0).
К ушиванию приступали с верхнего угла раны. На края апоневроза накладывали вначале непрерывный П-образный шов, делая вколы с наружной поверхности апоневроза отступив на 5-7 мм от краев разреза с расстоянием между швами 12-15 мм (Рис. 1).
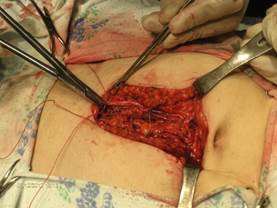
Рис.1. Первый этап наложения непрерывного П-образного шва.
После достижения нижнего угла раны, фиксировали кетгут к окружающим тканям. Далее накладывали П-образный шов в обратном направлении таким образом, чтобы места вколов совпадали с вколами предыдущего шва (Рис. 2).
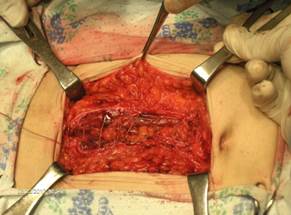
Рис. 2. Второй этап наложения непрерывного П-образного шва.
Достигнув верхнего угла раны, оба конца кетгута завязывали и фиксировали к близлежащим тканям (апоневрозу). После ушивания апоневроза, непрерывный П-образный двойной шов напоминал белую линию живота. Он был плотным и умеренно выступал над поверхностью шва (Рис. 3).
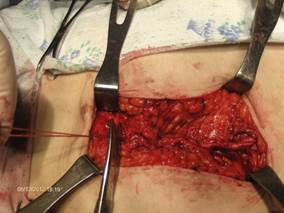
Рис. 3. Окончательный вид непрерывного П-образного двойного шва.
В последующем кожу ушивали отдельными узловыми швами нерассасывающимся шовным материалом (капрон) с четким сопоставлением краев раны. В послеоперацинном периоде швы удалялись на 10-12 сутки.
При наличии показаний к назначению антибактериальной терапии в большинстве случаев применяли антибиотики группы цефалоспоринов III поколения (цефтриаксон) (назначались внутривенно).
У больных с использованием непрерывного П-образного двойного шва на апоневроз снимается эффект натяжения мышц живота, апоневрозы которых формируют белую линию живота. Установлено, что при применении непрерывного П-образного двойного шва сила тяги равномерно распределяется на всем протяжении шва и на участки отдельных швов существенно уменьшается, тем самым обеспечивает эффект «искусственной белой линии живота». Непрерывный П-образный двойной шов позволяет избежать неблагоприятного сдавления тканей в области отдельных швов и уменьшает диастаз между швами. Благодаря снижению сдавления тканей, не нарушается их питание, ускоряется процесс регенерации тканей. Уменьшение диастаза между швами обеспечивает плотное сопоставление краев апоневроза, хороший гемостаз, отсутствие полостей.
Модифицированное двойное ушивание апоневроза с использованием рассасывающегося шовного материала применено у 3 (6,1%) пациентов с сахарным диабетом, у которых, как мы знаем, часто отмечается замедление репаративных процессов в ране. Ни у одного больного не наблюдалось осложнений со стороны раны.
Уход за больными в контрольной группе в послеоперационном периоде не отличался от ведения послеоперационного периода в исследуемой группе. С целью антибактериальной терапии применялись также антибиотики группы цефалоспоринов III поколения (цефтриаксон).
В ходе исследования у 2 (4,3%) пациентов (р<0,05), оперированных с применением непрерывного двойного шва с использованием рассасывающегося шовного материала, и у 12 (23,1%) (р<0,05) пациентов контрольной группы отмечались послеоперационные осложнения на ранних сроках.
Самыми частыми послеоперационными осложнениями ближайшего послеоперационного периода в обеих исследуемых группах являлись гнойно-воспалительные осложнения в области операционной раны и брюшной полости. Гнойно-воспалительные осложнения раны в основной группе составили 4,3% (2 случая) (р<0,05), а в контрольной группе – 23,1% (12 случаев). В группе сравнения у 2 (3,8%) больных имелось нагноение раны. Нагноения послеоперационной раны у больных, оперированных по предлагаемой методике, не отмечено. Наличие инфильтрата в области раны наблюдалось у 5 (9,6%) больных контрольной группы и у 1 (2,2%) больного в основной, гематомы и серомы в ране – у 4 (7,7%) и 1 (2,1%) больного соответственно. При наличии нагноения опереационной раны швы удалялись на ограниченном участке раны или полностью.
Ощутимая разница в количестве гнойно-воспалительных послеоперацинных осложнений в области раны объясняется значительными отличиями в способе ушивания раны. Предлагаемый способ ушивания послеоперационной раны направлен на максимальное снижение риска инфицирования подкожно-жировой клетчатки и образования серозных полостей. По предлагаемой методике вначале герметично ушивается брюшина. Благодаря технической простоте ее исполнения, существенно сокращается время ушивания раны. Данная методика позволяет нам атравматично, плотно и анатомично сопоставить ткани раны, что улучшает регенеративный процесс.
Летальных исходов в обеих исследуемых группах не было.
После выписки из стационара за больными наблюдали амбулаторно. У больных основной группы осложнений со стороны раны не наблюдалось. У одного больного имелся инфильтрат в ране, по нашему мнению, это реакция организма на инородное тело. Еще у одного больного нагноилась послеоперационная рана, причиной чего было неадекватное дренирование брюшной полости. Из 46 больных ни в одном случае не было послеоперационной вентральной грыжы.
Во время амбулаторного и отдаленного послеоперационного периодов (до 2-х лет наблюдения) у 13 (25%) пациентов контрольной группы имелись осложнения со стороны послеоперационной раны: нагноение операционной раны у 2 (3,8%) больных, инфильтраты тканей операционной раны у 5 (9,6%), лигатурные свищи (лигатурные гранулемы) – у 6 (11,5%), послеоперацинные вентральные грыжи у 2 (3,8%) больных (табл. 2).
Таблица 2. – Осложнение позднего послеоперационного периода.
|
Осложнения |
Способ ушивания раны |
|||
|
Основная группа (n=46) |
Контрольная группа (n=52) |
|||
|
больные |
% |
больные |
% |
|
|
Нагноение послеоперационной раны |
1 |
2,1 |
2 |
3,8 |
|
Инфильтрат послеоперационной раны |
1 |
2,2 |
5 |
9,6 |
|
Лигатурные свищи |
0 |
|
6 |
11,5 |
|
Послеоперационные грыжи |
0 |
0 |
2 |
3,8 |
|
Всего |
2 |
4,3 |
15 |
28,8 |
Наблюдение за больными в отдаленном послеоперационном периоде было направлено на выявление послеоперационных вентральных грыж. При обследовании больных, оперированных по предлагаемой методике, ни у одного больного не образовалось послеоперационной грыжи живота. Контрольное обследование проведено у 94% оперированных пациентов.
В ходе исследования контрольной группы, послеоперационные грыжи отмечены у 2 (3,8%) пациентов. У данных пациентов в раннем послеоперационном периоде имелись гнойно-воспалительные осложнения со стороны раны.
Бесспорно, модифицированное двойное ушивание апоневроза непрерывной рассасывающейся нитью не вызывает трофических нарушений в ушитых тканях, предрасполагает к созданию более хороших анатомических и физиологических условий для более благоприятного течения регенеративных процессов.
Клиническая апробация доказала надежность П-образного двойного шва. Исследования показали, что при применении данной методики ушивания раны вероятность возникновения послеоперационных осложнений в ране значительно снижается. По полученным данным гнойно-воспалительные процессы в раннем и позднем послеоперационных периодах имели место в 2 (4,3%) случаях, когда в контрольной группе в 19 (36,5%) случаях.
Ушивание раны по предлагаемой методике обеспечивает герметичность со стороны кожи и брюшины, что служит профилактикой проникновения болезнетворной микрофлоры. П-образный двойной шов минимально травмирует ушитые ткани, в то же время не нарушается кровоток в них. Более быстрое и благоприятное течение регенеративных процессов снижает вероятность возникновения послеоперационных грыж. При данном способе плотно сопоставляются края однородных тканей, что позволяет уменьшить число полостей в области раны. Обеспечивается хороший гемостаз, благодаря которому уменьшается количество гематом в предбрюшинной клетчатке. Достигается лучший косметический эффект, что в целом является весьма важным его клиническим преимуществом перед традиционным наложением послойных узловых швов.
Одним из главных преимуществ способа является техническая простота исполнения. Данный метод позволяет сократить время операции и может быть использован начинающими хирургами. Значительное снижение числа осложнений со стороны раны приводит к уменьшению сроков пребывания больных в стационаре.
Выводы
1. Модифицированное двойное ушивание передней брюшной стенки не вызывает чрезмерного сдавления тканей в местах проколов апоневроза и максимально уменьшает диастаз между ними за счет увеличения площади непосредственного соприкосносновения соединяемых тканей и снижения эффекта натяжения.
2. Послеоперационный рубец, образованный после ушивания апоневроза отдельными узловыми швами, уступает П-образному двойному шву по прочности, отличается более высокой растяжимостью рубца, что является одним из факторов, способствующих образованию послеоперационных грыж передней брюшной стенки.
3. При ушивании послеоперационной раны после срединной лапаротомии на апоневроз накладывается непрерывный П-образный двойной петлистый шов рассасывающимся шовным материалом (кетгутом). При этом прочность рубцовой ткани не снижается, уменьшается риск развития послеоперационных осложнений.
Рецензенты:
Ниязов Б.С., д.м.н., профессор, заведующий кафедрой хирургии ФУВ, Кыргызский Государственный медицинский институт переподготовки и повышения квалификации, г.Бишкек.
Алыбаев Э.У., д.м.н., профессор кафедры госпитальной хирургии с курсом оперативной хирургии, Кыргызская Государственная медицинская академия им. И.К. Ахунбаева, г.Бишкек.



