Проблема лечения пациентов с переломами дистальных отделов костей голени в современной травматологии не решена и остается весьма актуальной. Об этом, в частности, свидетельствуют высокие доли осложнений (28–30%) и неудовлетворительных исходов лечения (30–50%), что заставляет травматологов продолжать поиск путей совершенствования лечебной тактики, предлагать и апробировать в клинике новые варианты операций остеосинтеза [1–3]. При этом многие вопросы активно обсуждаются в профильной научной литературе, а разные авторы высказывают часто диаметрально противоположные мнения.
Одним из таких спорных вопросов является подход к остеосинтезу малоберцовой кости (МБК) при сочетании ее перелома с переломами дистального метаэпифиза (ДМЭ) большеберцовой кости (ББК), которые традиционно называют переломами пилона. Известно, что переломы пилона составляют от 5% до 7% от всех переломов ББК. При этом в подавляющем большинстве случаев (70–80%) они сочетаются с переломами малоберцовой кости. Следует также отметить, как правило, высокоэнергетический механизм обсуждаемых переломов, что определяет их многооскольчатый характер с обширными разрушениями дистальной суставной поверхности ББК и нередко наблюдающимися значительными повреждениями мягких тканей [4].
Известно, что такие повреждения требуют сложного оперативного лечения, которое может нарушать кровоснабжение костных отломков и приводить к замедленной консолидации или к несращению переломов. В подобных ситуациях фиксация МБК неизбежно связана с дополнительной травматизацией мягких тканей в зоне перелома, что может способствовать росту доли указанных осложнений. Однако имеются научные публикации, свидетельствующие о том, что именно корректное восстановление длины МБК и ее фиксация в обсуждаемых клинических ситуациях напрямую коррелируют с восстановлением объема движений в голеностопном суставе, выраженностью болевого синдрома в послеоперационном периоде и качеством жизни пациентов в целом [5].
Анализ профильной научной литературы показывает, что согласованный специалистами алгоритм выбора оптимального варианта остеосинтеза при сложных одномоментных переломах дистальных метаэпифизов ББК и МБК в настоящее время отсутствует, а показания к фиксации поврежденной малоберцовой кости четко не определены. Однако в целом ряде публикаций высказывались мысли о целесообразности остеосинтеза сопутствующих переломов МБК в случаях отсутствия латеральной стабильности костных отломков у пациентов обсуждаемого профиля [6, 7]. Об этом же свидетельствует накопленный нами клинический опыт и, в частности, отдельные характерные клинические наблюдения.
С учетом сказанного целью нашего исследования, результаты которого представлены в настоящей статье, явилась проверка посредством анализа профильных научных публикаций и собственного клинического опыта гипотезы о решающем значении фактора латеральной нестабильности костных отломков при сочетании переломов пилона и малоберцовой кости для определения показаний к фиксации последней в ходе операций остеосинтеза.
Материал и методы исследования. Материалом для обоснования рабочей гипотезы нашего исследования послужили научные публикации по вопросам хирургического лечения пациентов с одномоментно полученными переломами дистальных метаэпифизов (ДМЭ) большеберцовой (ББК) и малоберцовой (МБК) костей (переломами пилона и латеральной лодыжки). В качестве такой гипотезы было принято предположение о том, что отсутствие латеральной стабильности костных отломков у пациентов изучаемого профиля является показанием к выполнению остеосинтеза поврежденной малоберцовой кости. При этом в качестве важного диагностического критерия по результатам анализа научной литературы и с учетом собственного клинического опыта был выбран интраоперационный вальгус-стресс тест, технические особенности выполнения которого описаны далее.
Клинический материал нашей работы составили два случая хирургического лечения пациентов с рассматриваемыми травмами, у которых переломы пилона были весьма схожими и относились к одному типу 43С3 по классификации Ассоциации остеосинтеза (АО). Однако сопутствующие переломы МБК были разными, что обусловило наличие у одного пациента латеральной нестабильности костных отломков и отсутствие таковой у другого нашего больного. Поэтому тактика остеосинтеза и последовательность фиксации отломков у этих больных были различными, что, на наш взгляд, отражает современный подход к проблеме фиксации МБК при сочетании ее переломов с переломами пилона, а также позволяет судить о некоторых показаниях к остеосинтезу МБК в обсуждаемых клинических ситуациях.
Оценка результатов лечения у обоих наших пациентов была проведена в динамике в сроки до 6 месяцев после проведенных операций остеосинтеза и включала анализ результатов клинических осмотров, оценку восстановления функции травмированных сегментов и рентгеновских исследований. Функциональный результат был оценен нами через 6 месяцев после операции в баллах по шкалам AOFAS (American Orthopedic Foot and Ankle Society) и Neer-Grantham-Shelton, традиционно применяемым в исследованиях, касающихся пациентов с переломами дистальных метаэпифизов ББК и МБК.
Приводим два характерных клинических примера из нашей практики, наглядно иллюстрирующих два разных подхода к остеосинтезу при сочетании переломов пилона и малоберцовой кости.
Клинический пример 1. Пациентка П., 48 лет, в результате падения с лестницы с высоты 1 метра получила многооскольчатый перелом дистального метаэпифиза ББК, сочетавшийся с переломом МБК. На рентгенограммах правой голени в двух проекциях (рис. 1а) была отмечена вальгусная деформация с компрессией латеральной колонны ББК, укорочением МБК и с разрывом дистального межберцового синдесмоза (ДМБС).
Первым этапом пациентке был установлен аппарат внешней фиксации (АВФ) в простейшей компоновке с тракцией по оси голени, обеспечивший первичную репозицию костных отломков за счет лигаментотаксиса (рис. 1 б, в). Компьютерная томография (КТ) позволила провести предоперационное планирование дальнейшего лечения (рис. 1 г, д, е). Было установлено, что перелом пилона имеет многооскольчатый характер (тип 43С3 по классификации АО) при наличии трех стандартных фрагментов: переднелатерального, медиального и заднего. При этом отсутствует импрессия центральной части суставной поверхности ББК, а смещение суставных отломков друг относительно друга умеренное. Перелом МБК локализовался в средней ее трети и носил оскольчатый характер (43F2В по классификации АО).
С учетом характера повреждения при наличии вальгусной деформации голени и латеральной нестабильности костных отломков было решено выполнить остеосинтез с применением в качестве основного фиксатора предызогнутой переднелатеральной пластины, которую предполагалось установить из переднемедиального хирургического доступа. Такой выбор позволял при необходимости дополнительно фиксировать МБК из латерального доступа.
Проведенная операция остеосинтеза состояла из нескольких этапов. Вначале был выполнен переднемедиальный доступ с достаточной визуализацией латеральной части дистального метаэпифиза (ДМЭ) ББК, что позволило качественно произвести репозицию «ключевого фрагмента» – участка латеральной колонны ДМЭ ББК. Затем после точной реконструкции суставной поверхности ББК ее латеральный и медиальный отломки были фиксированы отдельным стягивающим винтом диаметром 4,0 мм, проведенным во фронтальной плоскости и перпендикулярно сагиттальной линии перелома. Далее была установлена переднелатеральная предызогнутая опорная пластина с винтами, проведенными в сагиттальной плоскости, для надежной фиксации заднего фрагмента ДМЭ ББК. Указанная пластина была фиксирована проксимально из отдельного мини-доступа кортикальным винтом диаметром 3,5 мм. Следует отметить, что ввиду небольшого исходного смещения заднего суставного фрагмента ББК отдельный доступ, открытую его репозицию и фиксацию дополнительной пластиной не проводили. Однако по медиальной поверхности ДМЭ ББК из того же переднемедиального доступа была дополнительно установлена опорная 1/3 трубчатая пластина с фиксацией винтами диаметром 3,5 мм.
Выполненный на этом этапе операции рентгеновский контроль с использованием электронно-оптического преобразователя (ЭОП) показал остаточную вальгусную деформацию поврежденной голени при недостаточном восстановлении длины МБК (рис. 1ж). Дополнительно для оценки стабильности сегмента интраоперационно был проведен вальгус-стресс тест. Для этого хирург одной рукой фиксировал поврежденную голень в области нижней ее трети, а второй рукой проводил легкое отклонение ее кнаружи, захватив и фиксировав пятку и область дистальных метаэпифизов ББК и МБК. При этом были отмечены избыточная подвижность и мануальное ощущение нестабильности фиксации костных отломков, что было расценено как положительный вальгус-стресс тест у обсуждаемой пациентки.
С учетом результатов ЭОП-контроля и проведенного теста было решено на следующем этапе операции выполнить открытую репозицию отломков и остеосинтез МБК пластиной, а также фиксацию поврежденного ДМБС позиционным винтом. Для этого был произведен дополнительный латеральный доступ в проекции места перелома МБК, обнажены и репонированы костные отломки с восстановлением длины этой кости. С учетом характера перелома МБК была проведена его мостовидная фиксация 1/3 трубчатой пластиной с винтами диаметром 3,5 мм, проведенными выше и ниже поврежденного участка. Кроме того, дополнительно была выполнена фиксация поврежденного ДМБС позиционным винтом диаметром 3,5 мм.
В результате предпринятых действий была устранена остаточная вальгусная деформация голени и восстановлена исходная длина поврежденной МБК, что было подтверждено интраоперационным ЭОП-контролем (рис. 1з). Действенность проведенного оперативного лечения подтвердил повторный вальгус-стресс тест, который оказался отрицательным. Операция была завершена фиксацией основной и дополнительной опорных пластин на ББК еще несколькими винтами для окончательной стабилизации сегмента (рис. 1и).
а)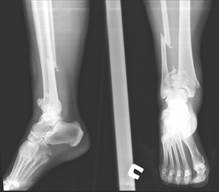 б)
б) в)
в)
г)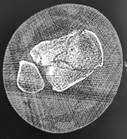 д)
д) е)
е)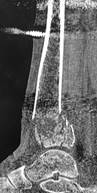 ж)
ж) з)
з)
и)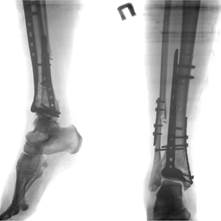 к)
к)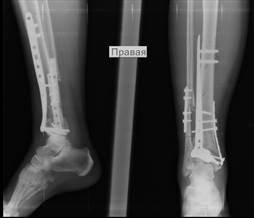
л)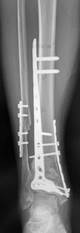 м)
м) н)
н)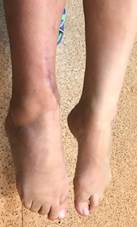 о)
о)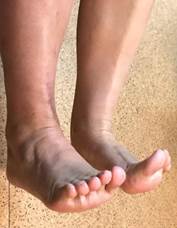
Рис. 1. Исходное состояние, оперативное лечение и его результат у пациентки П., 48 лет, с переломами пилона и МБК: а – перелом дистальных метаэпифизов обеих костей правой голени (43С3 и 43F2В по классификации АО) с повреждением ДМБС и первичной вальгусной деформацией; б, в – первый этап оперативного лечения – тракция и закрытая репозиция в аппарате внешней фиксации; г, д, е – аксиальный, фронтальный и сагиттальный срезы компьютерной томографии показывают оскольчатый внутрисуставной характер перелома; ж – результат ЭОП-контроля после остеосинтеза ДМЭ ББК, сохраняются вальгусная деформация голени и укорочение МБК; з – результат ЭОП-контроля после дополнительного этапа операции – остеосинтеза МБК с восстановлением ее длины и устранением вальгусной деформации; и – контрольные рентгенограммы после завершения операции; к – контрольные рентгенограммы после удаления позиционного винта спустя 8 недель после операции; л, м – контрольные рентгенограммы через 6 месяцев после операции – образование костной мозоли в области переломов ББК и МБК; н, о – функциональный результат лечения через 6 месяцев после операции
В послеоперационном периоде через 8 недель было произведено удаление позиционного винта (рис. 1к). Во время контрольного осмотра через 6 месяцев после операции выявлено рентгенологическое сращение перелома и получен хороший функциональный результат (рис. 1 л, м, н, о). Оценка по шкале AOFAS составила 71 балл, а по шкале Neer – 80 баллов, что соответствует хорошему результату лечения.
Следующий наш клинический пример отличается от предыдущего характером переломов дистальных метаэпифизов ББК и МБК, что и определило выбор другой лечебной тактики, в частности использование варианта остеосинтеза без фиксации малоберцовой кости.
Клинический пример 2. Пациент А., 43 лет, также получил травму правой голени в результате падения с лестницы: сложный многооскольчатый перелом дистального метаэпифиза ББК в сочетании с переломом МБК в нижней трети (соответственно 43С3 и 43F3А по классификации АО). Однако, в отличие от предыдущего случая, на первичных рентгенограммах и при КТ-исследовании были выявлены варусная деформация травмированного сегмента и простой поперечный перелом МБК (рис. 2 а, б, в, г).
а)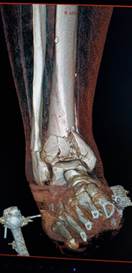 б)
б)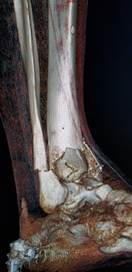 в)
в)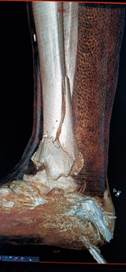 г)
г)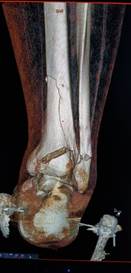
д)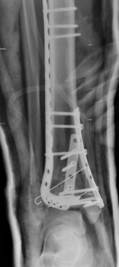 е)
е)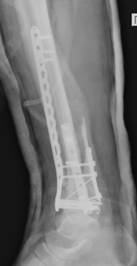 ж)
ж)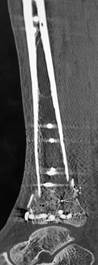 з)
з)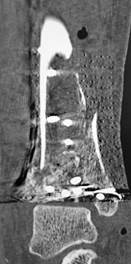
и)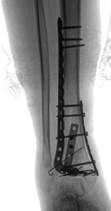 к)
к)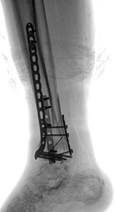 л)
л)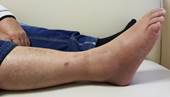 м)
м)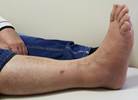
Рис. 2. Исходное состояние, оперативное лечение и его результат у пациента А., 43 лет, с переломами дистальных метаэпифизов ББК и МБК: а, б, в, г – 3-D реконструкция по данным компьютерной томографии (КТ) травмированного сегмента позволила оценить тип перелома, взаимоотношения костных отломков, наличие и характер первичной деформации правой голени; д, е – контрольные рентгенограммы после операции в прямой и боковой проекциях; ж, з – компьютерная томография после операции показывает качественное восстановление конгруэнции суставной поверхности ББК; и, к – контрольные рентгенограммы через 6 месяцев после операции – образование костной мозоли в области переломов ББК и МБК; л, м – функциональный результат лечения через 6 месяцев после операции
Первичную фиксацию перелома проводили посредством скелетного вытяжения за пяточную кость. После купирования отека мягких тканей на 9-е сутки после травмы была проведена операция остеосинтеза ДМЭ ББК из двух доступов – переднелатерального и заднемедиального. При этом вначале из заднемедиального доступа были произведены открытая репозиция и фиксация пластиной заднего суставного фрагмента ББК (Фолькмана). Затем из переднелатерального доступа была выполнена дальнейшая реконструкция суставной поверхности ББК с фиксацией переднелатеральной пластиной. Для повышения стабильности фиксации через тот же заднемедиальный доступ была установлена дополнительная пластина по медиальной колонне дистального отдела ББК. Учитывая первичную варусную деформацию дистального отдела голени, а также отрицательный результат проведенного на этом этапе операции вальгус-стресс теста, остеосинтез МБК решили не выполнять.
Окончательный результат операции остеосинтеза, судя по представленным рентгенограммам (рис. 2 д, е), оказался вполне удовлетворительным. По результатам проведенного КТ-исследования удалось выполнить достаточно точную репозицию суставных фрагментов дистального метаэпифиза ББК, а также восстановить ось и длину травмированной голени в целом (рис. 2 ж, з). Достигнутая стабильность за счет фиксации всех трех колонн ББК позволила отказаться от дополнительной фиксации МБК.
Пациент был осмотрен нами через 6 месяцев после операции. На контрольных рентгенограммах выявлено сращение малоберцовой кости, пилона большеберцовой кости (рис. 2 и, к). Пациент ходит с тростью, отмечает легкие боли в области правого голеностопного сустава при длительной ходьбе. Получен хороший функциональный результат: по шкале AOFAS он был оценен в 70 баллов, а по шкале Neer – в 72 балла (рис. 2 л, м).
Классический алгоритм лечения многооскольчатых внутрисуставных переломов в области дистальных метаэпифизов костей голени был предложен Т.Р. Ruedi и М. Allgower еще в 1969 г. и предполагал следующие последовательные шаги: восстановление длины МБК с фиксацией ее перелома, точная (анатомичная) реконструкция суставной поверхности ББК, замещение ее метафизарных дефектов костными аутотрансплантатами и фиксация костных отломков медиальной опорной пластиной [6]. Однако по мере внедрения в клиническую практику новых высокоинформативных диагностических методов и в первую очередь – компьютерной томографии (КТ) стало понятно, что многооскольчатые переломы (тип С по классификации АО) дистального метаэпифиза ББК (пилона) бывают очень разными. При этом не всегда для стабильной фиксации костных отломков достаточно восстановления только медиальной опоры, остеосинтез малоберцовой кости далеко не во всех случаях следует выполнять первым этапом операции, а в отдельных случаях МБК можно вообще не синтезировать.
По современным представлениям, отдельная фиксация переломов МБК у пациентов обсуждаемого профиля имеет свои преимущества и недостатки. Многие авторы указывают на то, что качественно выполненные репозиция и фиксация МБК облегчают восстановление оси голени и репозицию отломков ББК [7, 8], а также повышают стабильность фиксации в целом. Так, P. Bonnevialle et al. (2011) отметили, что отсутствие фиксации МБК может привести к остаточным дефектам репозиции, недостаточной стабильности и несращению переломов ББК [9]. Однако при некорректно выполненной репозиции костных отломков фиксация МБК может приводить к неправильному сращению переломов ББК. Кроме того, некоторые авторы отметили более высокий риск инфекционных осложнений и несращений при дополнительной фиксации МБК в рассматриваемых клинических ситуациях [10, 11].
Некоторые современные авторы вообще ставят под сомнение необходимость фиксации переломов МБК, сопутствующих переломам пилона. Так, J.C. Kurylo et. al. (2015) не нашли статистически значимых различий в группах пациентов с переломами пилона, сопровождающихся переломом МБК, в отношении восстановления оси конечности и устранения вальгусной деформации независимо от того, проводилась фиксация МБК или нет [12]. Поэтому они сделали вывод о том, что фиксация МБК необязательна и приводит лишь к дополнительной необходимости удаления имплантатов из латеральной лодыжки. Похожих взглядов придерживаются R. Chan et al. (2015), которые также не отметили преимуществ фиксации МБК в отношении качества репозиции отломков и частоты осложнений и утверждают, что фиксация МБК лишь статистически достоверно увеличивает продолжительность операции [13]. Ряд авторов: B.C. Taylor et al., 2015 [14], M. Javdan et al., 2017 [11] – также не находят разницы в качестве репозиции и фиксации переломов, в частоте инфекционных осложнений, несращений, остаточных вальгусных и варусных деформаций, анте- и ретрокурвации, а также неврологических осложнений в зависимости от фиксации переломов МБК, сопутствующих переломам пилона. Однако следует отметить, что эти авторы изучали только околосуставные переломы ДМЭ костей голени, которые отличаются от внутрисуставных переломов пилона по энергии травмы, сопутствующим повреждениям мягких тканей и исходам лечения.
На наш взгляд, основное противоречие в решении вопроса об отдельной фиксации переломов МБК, сопутствующих высокоэнергетическим переломам пилона, заключается в следующем: с одной стороны, травматологи стремятся к полному восстановлению всех поврежденных костных структур для увеличения стабильности фиксации, с другой – максимально полное воссоздание исходной анатомии поврежденной голени, включая фиксацию перелома МБК, значительно увеличивает травматичность операции и может приводить к целому ряду нежелательных последствий и осложнений.
В связи с этим мы считаем необходимым конкретизировать показания к остеосинтезу МБК у пациентов обсуждаемого профиля. По нашему мнению, важнейшими критериями выбора в пользу выполнения отдельной фиксации переломов МБК являются вальгусная деформация голени после травмы и наличие латеральной нестабильности костных отломков после репозиции и фиксации внутрисуставных оскольчатых переломов пилона на первом этапе операции. По нашему опыту, диагностировать имеющуюся латеральную нестабильность помогает интраоперационный вальгус-стресс тест, что подтверждают представленные нами клинические примеры.
Следует отметить, что, помимо показаний к фиксации МБК при обсуждаемых переломах, детального обсуждения и конкретизации требуют также и другие тактические и технические детали операций остеосинтеза. В частности, при оскольчатых переломах МБК, а также при плохом состоянии мягких тканей считается целесообразным выполнение малоинвазивной мостовидной фиксации без обнажения зоны перелома с использованием длинных пластин с угловой стабильностью винтов [15]. Если же перелом МБК носит простой характер, то для восстановления ее длины требуется точная репозиция отломков из достаточно широкого доступа. При этом, на наш взгляд, целесообразнее применять не отдельный доступ, а производить прямую визуализацию отломков МБК из переднелатерального или заднелатерального доступов к дистальному метаэпифизу ББК, сочетая остеосинтез МБК с необходимой фиксацией переднего (Шапута) или заднего (Фолькмана) фрагментов ДМЭ ББК.
Отдельного внимания, по нашему мнению, заслуживает также проблема разрыва дистального межберцового синдесмоза (ДМБС). Частота встречаемости такого повреждения при переломах дистальных отделов костей голени, по данным литературы, составляет до 15% [16]. По мнению J. Liangjun et al. (2017) [7], разрыв ДМБС может происходить и при интактной МБК за счет механизма супинации в сочетании с ротацией или отведением стопы. Это повреждение также приводит к вальгусной деформации голени, свидетельствует о латеральной нестабильности и нуждается в соответствующей фиксации.
Достаточно актуальна, на наш взгляд, также и продолжающаяся дискуссия относительно сроков и последовательности остеосинтеза МБК и ББК при рассматриваемых переломах. До недавнего времени среди травматологов было много приверженцев ранней фиксации МБК одновременно с первичной установкой аппарата внешней фиксации [1]. Предполагалось, что такая тактика позволяет первично восстановить длину МБК и поэтому способствует репозиции отломков ББК. Однако при оскольчатых переломах МБК не всегда удается корректно восстановить длину этой кости, что может затруднить последующую репозицию фрагментов ББК. Кроме того, T. Mittlemeier et al. (2017) не рекомендуют выполнять реконструкцию и фиксацию МБК в ходе первого этапа остеосинтеза, так как это может затруднить последующие этапы остеосинтеза [17]. Например, выполненный при первичной фиксации латеральный доступ к МБК может существенно ограничить выбор латеральных (переднего или заднего) доступов для последующей реконструкции ББК. Поэтому по современным представлениям остеосинтез МБК должен быть частью реконструкции дистального сегмента голени в целом и планироваться с учетом выбора доступов и сроков выполнения остеосинтеза ДМЭ ББК.
Все приведенные выше рассуждения были учтены нами при планировании операций остеосинтеза в двух представленных клинических примерах. Например, в первом клиническом случае с учетом сложного характера перелома ДМЭ ББК вначале был выполнен переднемедиальный доступ, позволивший надежно зафиксировать все отломки ББК двумя пластинами. Затем с учетом положительного результата интраоперационного вальгус-стресс теста были осуществлены отдельный доступ к МБК, фиксация разрыва ДМБС позиционным винтом, восстановление исходной длины и остеосинтез МБК длинной пластиной по типу мостовидной фиксации. При этом была полностью реализована современная установка о том, что остеосинтез МБК должен выполняться по всем правилам оперативного лечения диафизарных переломов, и в тех случаях, когда он показан, должен приводить к стабильной фиксации, сращению перелома и способствовать раннему восстановлению функции.
Во втором нашем клиническом примере выбор переднелатерального доступа позволил качественно выполнить открытую репозицию отломков ДМЭ ББК, устранить импрессию ее переднелатерального фрагмента без критической девитализации костных структур и прилежащих мягких тканей, а также надежно зафиксировать перелом. Дополнительный остеосинтез МБК, от которого мы отказались ввиду отсутствия латеральной нестабильности и наличия простого характера перелома латеральной лодыжки, мог бы скомпрометировать питание мягких тканей и костных отломков из-за существенного расширения переднелатерального доступа или выполнения отдельного латерального доступа к МБК. При этом альтернативный выбор переднемедиального доступа для остеосинтеза мог не позволить полноценно оценить и устранить импрессию переднелатерального фрагмента ДМЭ ББК.
В целом же, на наш взгляд, полученные хорошие исходы проведенного оперативного лечения профильных пациентов в обоих наших клинических примерах подтвердили правильность выбранной хирургической тактики.
Заключение. Таким образом, решение вопроса о необходимости и очередности фиксации переломов МБК при их сочетании с многооскольчатыми внутрисуставными переломами пилона не всегда является простой задачей. При принятии решения в таких клинических ситуациях необходимо учитывать энергию и механизм травмы, конфигурацию и тип перелома дистального метаэпифиза ББК, характер перелома МБК и состояние окружающих мягких тканей. Тем не менее в результате проведенного исследования удалось уточнить показания к остеосинтезу МБК у профильных пациентов и проиллюстрировать использованный подход к выбору тактики их хирургического лечения характерными клиническими примерами.
Конечно, двух представленных клинических наблюдений недостаточно для выработки обоснованного алгоритма фиксации переломов МБК при их сочетании с переломами пилона. Однако они, на наш взгляд, хорошо иллюстрируют сложность изученного вопроса, вариабельность возможных решений и большое количество факторов, требующих учета при выборе хирургической тактики. Кроме того, анализ профильных научных публикаций и собственных клинических наблюдений убедил нас в том, что уточнение показаний к остеосинтезу МБК, а также разработка и клиническая апробация полноценного алгоритма выбора тактики хирургического лечения пациентов изученного профиля требуют проведения дальнейших целенаправленных исследований, что и будет являться целью нашей последующей работы.
Библиографическая ссылка
Майоров Б.А., Беленький И.Г., Кочиш А.Ю., Григорян Ф.С. К ВОПРОСУ О ФИКСАЦИИ МАЛОБЕРЦОВОЙ КОСТИ ПРИ ЕЕ ПЕРЕЛОМАХ, СОЧЕТАЮЩИХСЯ С ПЕРЕЛОМАМИ ПИЛОНА // Современные проблемы науки и образования. 2020. № 6. ;URL: https://science-education.ru/ru/article/view?id=30311 (дата обращения: 13.01.2026).
DOI: https://doi.org/10.17513/spno.30311



