На современном этапе торакальная хирургия резко шагнула вперед. Накопленные знания и опыт, а также новые технологии позволили расширить возможности данной хирургической специальности. Одну из главных ролей в этом сыграло совершенствование анестезиологической помощи [1].
Однако эффективное оказание реанимационных и анестезиологических мероприятий привело к росту числа пациентов с постинтубационными стенозами [2]. Лечение данной категории больных сопряжено с высоким риском послеоперационных осложнений (6,2-28%), и послеоперационной летальностью (10%) [3].
Основным оперативным приемом при лечении постинтубационных стенозов трахеи является формирование анастомоза по типу «конец-в-конец». Однако при наложении данного шва хирурги сталкиваются с рядом проблем, которые связаны с анатомическими особенностями данного органа. Так, из-за формы полуколец трахеи трудно добиться стабильности и герметичности анастомоза [4].
В связи с этим поиск оперативных приемов, которые позволят улучшить технику и результаты формирования трахеотрахеальных анастомозов, является актуальным.
Материалы и методы
Были проведены два блока исследований: I блок исследований посвящен изучению физико-механических свойств изучаемых трахеотрахеальных анастомозов, II блок – оценке гистологической и морфометрической картины в зоне анастомозов. В каждом блоке были выполнены 3 серии экспериментов: 1 серия – трахеотрахеальные анастомозы, сформированные непрерывным швом, 2 серия – швом М.И. Давыдова, 3 серия – собственная методика [5].
Блок I исследований выполнен на 30 трахеях, полученных от беспородных собак, длиной 10 см, которые были распределены на три серии в зависимости от способа формирования трахеотрахеального анастомоза.
Во время формирования анастомозов оценивали ряд показателей, которые представлены в таблице 2. Методом пневмопрессии по Sauerbruch – Brauer определяли давление разгерметизации и места, в которых она происходила.
Блок II исследований выполнен на 54 беспородных собаках. Распределение животных по сериям и срокам представлено в таблице 1. Исследования выполнялись в соответствии со всеми правилами, протоколами и этическими нормами, принятыми при работе с экспериментальными животными (Страсбург, Франция, 1986, Приказ МЗ РФ № 267 от 19.06.2003).
На следующем этапе оценивали степень стеноза просвета трахеи в зоне наложения трахеотрахеального анастомоза по классификации Freitag L. atel. (2007).
Гистологическому исследованию подверглись участки трахеи из зоны анастомоза размером 1,5х1,5 см. Окраска полученных препаратов поводилась по методике Ван Гизона и гемотоксилин–эозином.
При микроскопировании под 200- и 400-кратном увеличением изучаемых препаратов проводили гистологическое и морфометрическое исследование, которое заключалось в оценке состояния хрящевой ткани, надхрящницы, окружающей их рыхлой волокнистой соединительной ткани и подсчете клеточного состава в области анастомоза.
Таблица 1
Схема II блока исследований. Распределение экспериментальных животных по сериям и срокам
Для объективизации оценки происходящих в тканях процессов использовали клеточный индекс, т.е. соотношение клеток–резидентов (макрофаги, фибробласты, фиброциты) к клеткам–нерезидентам (нейтрофилы, лимфоциты, эозинофилы).
Полагали, что значение клеточного индекса < 1 свидетельствует об экссудативной фазе воспалительного процесса, а значение индекса > 1 – о пролиферативной.
Для статистической обработки полученных результатов определяли значения среднего арифметического и среднего квадратичного отклонений, после чего проводили вычисление доверительного интервала при заданном значении р ≤ 0,05.
Результаты и их обсуждение
В I блоке исследований 1 серия экспериментов была проведена для изучения трахеотрахеальных анастомозов, сформированных с помощью методики непрерывного шва. Нестабильность изучаемого шва была связана с анатомическими особенностями хрящей трахеи, которые имели толщину около 2-3 мм. При формировании анастомоза полукольца смещались относительно друг друга. Для ликвидации данного недостатка приходилось увеличивать натяжение нити, что приводило к разрыву шовного материала, повторному наложению шва и деформации анастомоза. Разгерметизация происходила в местах прокола тканей трахеи и между сшиваемыми полукольцами трахеи (таблица 2).
Таблица 2
Сравнительная характеристика свойств изучаемых циркулярных трахеотрахеальных швов (М±d)
|
Шов Свойства анастомоза |
Непрерывный шов (n=10) |
Методика М.И. Давыдова (n=10) |
Разработанный нами шов (n=10) |
|
Время формирования анастомоза (мин) |
5,7±0,04*2,3 |
15,3±1,2*1,3 |
10,6±0,07*1,2 |
|
Осложнения во время формирования анастомоза |
1. Смещение хрящевых полуколец (n=7). 2. Деформация анастомоза (n=5). 3. Разрыв нити (n=3) |
Смещение хрящевых полуколец (n=3) |
Нет |
|
Место разгерметизации анастомоза |
1. Место проколов тканей трахеи (n=10). 2. Между сшиваемыми полукольцами трахеи (n=10) |
1. Место проколов тканей трахеи (n=10). 2. Стык швов (n=10) |
1. Место проколов тканей трахеи (n=10) |
|
Давление разгерметизации (мм вод. Ст.) |
67,7±2,21*2,3 |
120±3,94*1 |
125±3,23*1 |
*1,2,3 – достоверные отличия средних между сериями экспериментов при р ≤ 0,05.
2 серия экспериментов была представлена трахеотрахеальными анастомозами, сформированными по методике М.И. Давыдова. Данный шов является комбинированным. Так, формирование мембранозной части с помощью непрерывного шва не вызывало затруднений, а наложение узловых швов на хрящевые полукольца сопровождалось теми же проблемами, что и при описанной выше методике. Разгерметизация отмечалась в местах прокола тканей трахеи и в области перехода хрящевых полуколец в мембранозную часть, т.к. в данном месте трудно достичь герметичности из-за слияния двух разных частей трахеи. Однако герметичность анастомоза была в 2 раза выше по сравнению с методикой непрерывного шва (табл. 2).
Анастомозы 3 серии экспериментов были сформированы по разработанной нами методике. Для увеличения стабильности анастомоза определяем центр сшиваемых полуколец трахеи и накладываем 1-2 узловых шва через хрящ. Благодаря этому анастомозируемые полукольца перестают «соскальзывать» друг с друга, тем самым значительно облегчается формирование анастомоза «конец-в-конец». Для повышения герметичности на стыке мембранозной и хрящевой частей органа, предложено начинать и заканчивать наложение непрерывного шва на мембранозную части с захватом 0,5 см концов полуколец трахеи [5]. Проведение пневмопрессии показало, что герметичность анастомоза по предложенной методике значительно превысила показатели двух других серий.
Таким образом, в ходе проведенного исследования выявлен ряд достоинств и недостатков методик наложения шва трахеи. Установлено, что результат формирования трахеотрахеального анастомоза напрямую зависит от особенностей анатомического строения органа. Разработанный способ формирования шва трахеи обеспечивает стабильность и повышает герметичность анастомоза.
Макроскопическое исследование II блока экспериментов показало, что на 7 сутки во всех сериях в зоне трахеотрахеальных анастомозов не выявлено послеоперационных осложнений. На 14 сутки незначительный стеноз трахеи наблюдался при формировании анастомозов с помощью методики непрерывного шва. На 30 сутки изменения отмечены во всех методиках, кроме предложенной.
При морфологическом исследовании при изучении зоны анастомозов был выявлен ряд закономерностей. Так, в 1 серии экспериментов на всех сроках наблюдалось очаговое воспаление непосредственно в рыхлой волокнистой соединительной ткани вокруг зоны анастомоза. На более поздних - слияние макрофагов с образованием гигантских многоядерных клеток с количеством ядер от 5 до 10, расположенных преимущественно по периферии (рис. 1). Отмечается деструкция хряща, надхрящницы, окружающих тканей. Имеются зоны некроза надхрящницы.
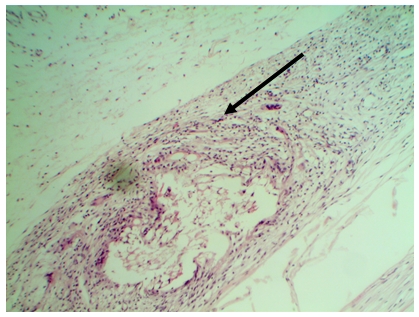
Рис. 1. Микрофотография зоны анастомоза, 1 серия, на 30 сутки. Очаговое воспаление непосредственно в рыхлой волокнистой соединительной ткани вокруг шовного материала. Стрелкой указана гигантская многоядерная клетка.
Окраска гематоксилином и эозином. Ув. х200
Во 2 серии эксперимента морфологическая картина на ранних сроках схожа, наблюдается круглоклеточная инфильтрация. Клеточный компонент преобладает на волокнистым. В отдаленных сроках деструктивных изменений хрящевой ткани не выявлено (рис. 2).
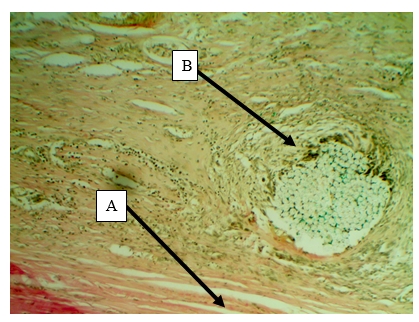
Рис. 2. Микрофотография зоны анастомоза, 2 серия, на 30 сутки. На микрофотографии представлены напряженные (А) и более разряженные (В) участки вокруг шовного материала. Окр. Ван Гизон. Ув. х200
В 3 серии воспалительно-клеточный инфильтрат наблюдается только на 7 сутки. Далее происходит смена стадий с преобладанием пролиферативной, что подтверждается данными морфометрии. Наблюдается преобладание волокнистого компонента над клеточным. К 30 суткам отмечается образование соединительнотканного рубца, образованного плотно расположенными зрелыми коллагеновыми волокнами без четкой ориентации. Визуализируются новообразованные вертикально расположенные кровеносные сосуды (рис. 3). Клеточный состав преимущественно представлен клетками фибробластического ряда.
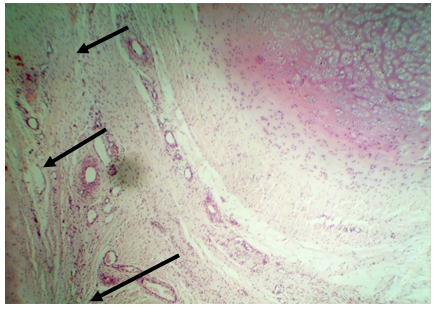
Рис. 3. Микрофотография зоны анастомоза, 3 серия, на 30 сутки. Образование соединительнотканного рубца вокруг шовного материала. Стрелками указаны новообразованные сосуды. Окраска гематоксилином и эозином. Ув. х200
Морфометрическое исследование показало, что на 7 сутки во всех сериях наблюдается экссудативная фаза воспалительного процесса, что подтверждается преобладанием нейтрофилов и лимфоцитов (более 55% клеток) в исследуемых полях зрения. В то же время фибробласты занимают около 30% клеток, причём их количество больше во 2 и 3 сериях.
На 14 сутки в 1 и 2 сериях экспериментов соотношение клеток–резидентов к клеткам–нерезидентам практически не поменялось по сравнению с 7 сутками. В 3 серии соотношение исследуемых форменных элементов практически сравнялось, что говорит о начинающейся репаративной фазе воспалительного процесса.
На 30 сутки в 1 и 2 сериях картина клеточного состава практически не изменилась по сравнению с 14 сутками, чего нельзя сказать о 3 серии, где более 50% клеток представлены фибробластами.
Таким образом, после проведенного исследования было выявлено, что из-за анатомических особенностей строения трахеи протекание репаративных процессов в данном органе замедленно, в связи с этим в зоне сформированного анастомоза длительное время наблюдается экссудативная фаза воспалительного процесса. Формирование рубца начинается к 30 суткам, причем только в 3 серии экспериментов.
Выводы
1. Разработанный способ формирования трахеотрахеального анастомоза позволяет повысить герметичность, стабилизировать сшиваемые участки органа, тем самым улучшить репаративные процессы в зоне шва.
2. Доказано, что от выбора методики наложения анастомоза зависят послеоперационные осложнения. Так, применение непрерывного шва при формировании трахеотрахеального анастомоза нежелательно.
Библиографическая ссылка
Кичигина О.С., Затолокина М.А., Мишина Е.С., Никулин А.И. ВЛИЯНИЕ МЕТОДИКИ ФОРМИРОВАНИЯ ШВА В ЗОНЕ ТРАХЕОТРАХЕАЛЬНОГО АНАСТОМОЗА НА МОРФОЛОГИЧЕСКУЮ КАРТИНУ // Современные проблемы науки и образования. 2017. № 6. ;URL: https://science-education.ru/ru/article/view?id=27252 (дата обращения: 06.07.2025).



