Боли в спине и шее – одни из самых распространенных жалоб при обращении пациента к врачу. При этом, по данным ряда авторов, только 25-30% пациентов, испытывающих подобные боли, обращаются за медицинской помощью [1; 2]. Обусловлена эта боль массой факторов, одним из которых является радикулопатия (ущемление корешков спинномозговых нервов) – группа заболеваний периферической нервной системы, возникающих в результате повреждения, воспаления или защемления корешков спинномозговых нервов [3].
Несмотря на то что эта группа заболеваний широко распространена и у врачебного сообщества накоплен богатый опыт купирования корешковой боли, вопрос курации таких пациентов остается актуальным.
Уточняются вопросы этиологии, появляются новые возможности диагностики и лечения корешковой боли различной локализации.
Цель исследования: представить различные варианты развития корешковой боли, клинических проявлений данного синдрома, а также – современные возможности диагностики и подходы к проведению консервативной терапии боли и интервенционным методам лечения.
Корешковый болевой синдром имеет массу причин, в том числе – как следствие травм или оперативных вмешательств на позвоночнике [4]. Наиболее частой локализацией патологического процесса, вызывающего клинику корешковой боли, являются шейный и поясничный отделы позвоночника.
Корешковая боль в шейном отделе позвоночника – это боль в верхней конечности, обусловленная активацией эктопических импульсов в ноцицептивных волокнах спинномозговых нервов или их ганглиев. Причиной может быть грыжа межпозвоночного диска (МПД), стеноз межпозвонковых отверстий, травма позвоночника, артрит, местный инфекционный и асептический воспалительный процессы. Распространенность составляет, по некоторым данным, 83 на 100 000 населения. Мужчины страдают чаще, чем женщины. Наиболее часто данный синдром встречается у лиц 50-55 лет. Провоцирующими факторами являются: избыточная физическая нагрузка, повышенная масса тела, малоподвижный образ жизни, наследственные факторы. Наиболее подвержены повреждению спинномозговые нервы С7 (45–60%), С6 (20–25%), С5 и С8 (по 10%) [5].
Корешковая боль в пояснично-крестцовом отделе позвоночника – это боль в зоне одного и более дерматома нижней конечности, обусловленная воспалением или компрессией спинномозговых нервов или их ганглиев. При наличии радикулопатии, помимо боли, могут иметь место нарушения двигательных либо чувствительных функций. Распространенность составляет 10–25%. Мужчины страдают чаще, чем женщины. К другим факторам риска относятся: ожирение, курение, боль в спине, тревожность и депрессия, физическая работа, подъем тяжестей. Среди лиц моложе 50 лет наиболее частой причиной корешковой боли является грыжа МПД, среди лиц более старшего возраста – полифакторный стеноз позвоночного канала и межпозвонковых отверстий. У 60% пациентов наблюдается полный регресс корешковой боли в течение 12 недель, однако у 30% пациентов боль сохраняется в течение 3–12 месяцев [5].
Раздражение задних корешков, обусловленное той или иной причиной (дискогенный радикулит при остеохондрозе позвоночника, невринома заднего корешка и пр.), ведет к возникновению болей, иррадиирующих в соответствующие раздражаемым корешкам метамеры. При поражении корешков возможно раздражение расположенных поблизости мозговых оболочек и появление изменений в цереброспинальной жидкости, обычно по типу белково-клеточной диссоциации, как это наблюдается, в частности, при синдроме Гийена – Барре. Деструктивные изменения в задних корешках ведут к расстройству чувствительности в одноименных этим корешкам дерматомах и могут обусловить выпадение рефлексов, дуги которых оказались прерваны [6].
Золотым стандартом диагностики корешковой боли являются: опрос пациента, физический осмотр и дополнительные методы обследования. При сборе анамнеза пациент может жаловаться на болевые ощущения различного характера (острая, ноющая, боль в виде жжения и т.д.). Эти неврологические нарушения могут выявляться и в процессе неврологического осмотра (таблица 1). Болевой синдром, связанный с грыжей МПД на поясничном отделе позвоночника, усиливается при наклоне вперед, в положении сидя, при кашле. В положении лежа и при ходьбе – боль может уменьшаться [7].
Помимо боли пациенты также жалуются на парестезии в пораженном дерматоме (рис. 1). Распределение боли может быть показательно для определения уровня поражения спинномозгового корешка. При этом S1 дерматом наиболее показательный в этом плане [8]. При физическом осмотре пациента клинический тест, описанный наиболее часто – синдром Ласега (the Lasègue test). Если корешковая боль появляется при 60°, то с большим процентом вероятности имеется грыжа МПД [9]. Тест Ласега выполняется в положении пациента лежа на спине, с подниманием ноги пациента с выпрямленным коленным суставом вверх. Тест считается положительным, если поднятие ноги воспроизводит симптомы корешковой боли. Следует отметить, что вращение, отведение и аддукция в бедре могут повлиять на результат теста. Перекрестный the Lasègue test выполнятется так же, в положении пациента на спине. Заключается тест в том, что поднимается контрлатеральная нога. Тест считается положительным, если подъем ноги сопровождается появлением боли в пораженной ноге.
Таблица 1
Области неврологического дефицита в зависимости от уровня поражений корешков спинномозговых нервов на уровне поясничного отдела позвоночника [10]
|
Уровень поражения |
Клинические проявления |
|||
|
Боль |
Наличие парестезий |
Моторные нарушения |
Нарушение рефлексов |
|
|
L3 |
Спереди бедра до колена |
Медиальная часть бедра и колена |
Четырехглавая мышца бедра, подвздошная кость, бедро приводящая мышца |
Коленный рефлекс, рефлекс аддуктора |
|
L4 |
Медиальная часть бедра |
Медиальная часть ноги |
Большеберцовая, четырехглавая мышца бедра, приводящая мышца |
Коленный рефлекс |
|
L5 |
Латеральная часть бедра, голени, поверхность стоп |
Латеральная часть ноги, стопа, большой палец |
Разгибатели и сгибатели пальцев ног, сгибание и разгибание голеностопного сустава, абдукция бедра |
|
|
S1 |
Задняя часть бедра, икроножная мышца, пятка |
Подошва, латеральная часть стопы, лодыжка |
Икроножная, двуглавая мышцы бедра, ягодичная мышца, сгибатели пальцев ног |
Рефлекс с ахиллова сухожилия |
В случае радикулопатии на шейном уровне позвоночника типичными симптомами являются: боль, иррадиирующая в руку, распространяющаяся по поврежденному дерматому (рис. 1), боль в плече, парестезии в соответствующих дерматомах, мышечная слабость, снижение рефлексов вплоть до выпадения последних, головные боли, боль, иррадиирующая в лопатку, чувствительные и двигательные нарушения верхней конечности [11-13].
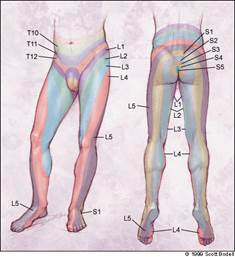
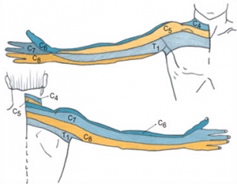
Рис. 1. Дерматомы, иннервируемые корешками спинномозговых нервов на шейном уровне позвоночника
Болевой синдром усиливается при боковом сгибании в сторону боли, потому что эти движения уменьшают пространство для выхода спинномозгового корешка из межпозвонкового отверстия, что приводит к компрессии корешка, а при разгибании и ротации проходит [14; 15]. Это часто заставляет пациентов использовать методы иммобилизации шейного отдела позвоночника, так как движения могут усиливать болевой синдром.
Исследование моторной функции может выявить слабость в миотоме, соответствующем пораженному корешку спинномозгового нерва. Для корешков спинномозговых нервов на уровне С1 – С4 нет соответствующих миотомов. Радикулопатия на уровне С5 может характеризоваться слабостью дельтовидной мышцы, что проверяется посредством абдукции плеча, на уровне С6 – слабость бицепса, сгибания запястья (тест – разгибание запястья), С7 – слабость в области трицепса и в области лучевой кости (тест – сгибание запястья, разведение пальцев кисти), С8 – слабость мышц кисти. При обследовании рефлексов, в случае радикулопатии С6, будет наблюдаться гипорефлексия бицепса, при радикулопатии С7 – гипорефлексия трицепса и снижение брахиорадиальных рефлексов [16].
Суммируя все вышесказанное, можно выделить четкую клиническую картину радикулопатий на шейном и поясничном отделе позвоночника (таблица 2).
Таблица 2
Клиническая картина радикулопатий на шейном и поясничном отделе позвоночника
|
Шейный отдел позвоночника |
Поясничный отдел позвоночника |
|
- Боль в шее, иррадиирующая в надлопаточную область, плечо, надплечье, кисть, либо по соответствующему дерматому. Боль носит тянущий, жгучий, простреливающий характер. - Положительные симптомы натяжения (тест Спурлинга), тест отведения плеча и аксиальной ручной тракции. - Возможно наличие симптомов выпадения (сенсорные нарушения, моторные нарушения, изменения сухожильных рефлексов). - Наличие нейропатического болевого компонента согласно оценочным шкалам. |
- Боль в поясничной области с иррадиацией по соответствующему дерматому. - Боль вследствие грыжи МПД часто усиливается при наклонах вперед, кашле, подъеме тяжестей, в положении сидя и облегчается в положении лежа и иногда при ходьбе. При стенозе позвоночного канала, напротив, боль усиливается при ходьбе и облегчается при наклоне вперед. - Положительный симптом натяжения (симптом Ласега, Slump-тест). - Наличие симптомов выпадения (сенсорные нарушения, моторные нарушения, изменение сухожильных рефлексов, нарушение функции тазовых органов). - Наличие нейропатического болевого компонента согласно оценочным шкалам. |
Помимо опроса и физикального осмотра, для диагностики радикулопатий используются инструментальные методы обследования. Учитывая, что в 60–80% случаев спустя 6–12 недель поясничная радикулопатия самопроизвольно проходит, дополнительные методы визуализации имеют небольшое значение в остром периоде течения заболевания [17].
Одним из методов медицинской визуализации является магнитно-резонансная томография (МРТ) (рис. 2). Данная методика предпочтительнее компьютерной томографии (КТ) благодаря лучшей визуализации мягких тканей и более низкой дозе радиации [18].
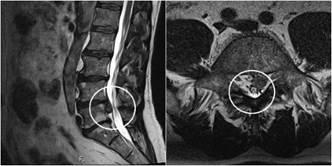
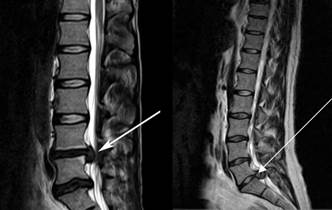
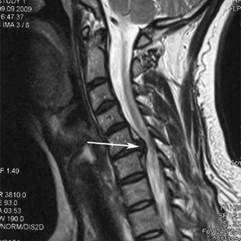
Рис. 2. МРТ поясничного (слева) и шейного (справа) отделов позвоночника
Однако значимость МРТ и КТ в ряде случаев (состояние после оперативного вмешательства на позвоночнике и пр.) может быть недостаточной [19]. Кроме того, в 20–36% случаев найденная во время исследования грыжа МПД может иметь бессимптомное течение [20] и радикулярная боль может не иметь никакой корреляции с размерами грыжи МПД. Однако ситуация может быть и диаметрально противоположная. У пациентов с радикулопатиями на снимках могут отсутствовать грыжи МПД [21].
В случае наличия неясной клинической картины либо отсутствия причин при радиологическом исследовании, справедливо проведение электромиографии (ЭМГ) с целью дифференциальной диагностики корешкового синдрома от периферической нейропатии [22].
Но не стоит забывать, что одной из частых причин радикулопатии, при отсутствии грыж МПД, может служить стеноз межпозвонковых отверстий, который может быть обнаружен по МРТ или КТ.
Лечение
Перед началом лечения следует исключить наличие так называемых красных флажков. «Красные флажки» – это факторы риска, обнаруженные при болях в пояснице. Если хотя бы один из этих признаков присутствует при осмотре, требуется дальнейшая диагностика с целью определения основной патологии (инфекция, онкология, ревматическое заболевание, остеопороз).
«Красные флаги»:
- возраст начала заболевания менее 20 лет или более 55 лет;
- недавняя серьезная травма в анамнезе;
- постоянно прогрессирующая, не механическая боль;
- боль в грудной клетке;
- онкологическое заболевание в анамнезе;
- длительное применение кортикостероидов;
- употребление наркотических средств, иммуносупрессия, ВИЧ;
- системно не здоровый пациент;
- необъяснимая потеря веса;
- распространенные неврологические симптомы (в т.ч. синдром конского хвоста);
- структурная деформация;
- лихорадка.
Существуют также психосоциальные «желтые флаги» – это факторы, повышающие риск развития хронической боли. Идентификация желтых флагов должна приводить к когнитивному и поведенческому управлению. Однако нет никаких доказательств значения «желтых флагов» при острой боли внизу спины [22].
«Желтые флаги»
- неуместные установки (например, вера в то, что боль внизу спины крайне опасна и способна вывести из строя человека, или высокие ожидания от пассивного лечения без активного участия в последнем);
- неподобающее поведение при боли (например, страх или избегание физической активности при боли);
- проблемы, связанные с работой (неудовлетворенность от имеющейся работы);
- эмоциональные проблемы (депрессия, тревожность, стресс, тенденция к плохому настроению, уход от социальной активности).
Стартовая терапия при отсутствии неврологического дефицита (слабость в конечностях, нарушения чувствительности и функции тазовых органов, а также наличие секвестрированной грыжи или абсолютного стеноза позвоночного канала) – консервативная. При ноцицептивном, остром или подостром характере боли назначаются НПВС, при хронической нейропатии – антиконвульсанты и антидепрессанты. Показана также лечебная физкультура под руководством подготовленного в этой области врача.
При неэффективности консервативной терапии в течение 4–6 недель и отсутствии показаний для хирургического лечения (двигательные нарушения, миелопатии и причины, приведенные выше) показано выполнение интервенционных процедур лечения боли [23; 24].
В случае с радикулопатией на шейном уровне позвоночника, стоит начинать с эпидурального интерламинарного введения местного анестетика и кортикостероида на уровне С6 – С7 или С7 – Th1 [25-27]. Количество инъекций может варьироваться от 1 до 4 в год. Выполнять повторные процедуры целесообразно только в случае положительного ответа на первую. Интервалы между инъекциями не должны составлять менее двух недель. При недостаточном или кратковременном эффекте эпидуральной интерламинарной инъекции выполняется селективный диагностический трансфораминальный блок для точного определения пораженных спинномозговых нервов. Критерием эффективности является снижение интенсивности корешковой боли не менее чем на 50% в течение 1–3 часов.
В случае положительного результата диагностического блока спинномозговых нервов показана импульсная радиочастотная абляция (РЧА) ганглиев соответствующих нервов [28-30].
При неэффективности вышеуказанных методов показана имплантация эпидуральных электродов для стимуляции шейного отдела спинного мозга и/или его корешков [31; 32].
В случае корешковой боли на поясничном уровне последовательность методов интервенционного лечения боли следующая: эпидуральное интерламинарное, каудальное, трансфораминальное введение кортикостероидов с местным анестетиком [33; 34].
При прямом сравнении этих трех методик введения глюкокортикостероидов трансфораминальные инъекции показали наилучший результат. В случае положительного результата селективного блока спинномозговых нервов может быть выполнена иРЧА соответствующих нервов. Следующим этапом лечения радикулопатий является стимуляция спинного мозга. Операция показана при наличии корешкового синдрома у пациентов с синдромом неудачной операции на позвоночнике. И крайним методом интервенционного лечения являются адгезиолизис и эпидуроскопия. Цель данной процедуры – рассечение спаек в эпидуральном пространстве, которые могут быть потенциальными генераторами боли и препятствовать доставке лекарственных препаратов к источнику боли [5].
Перечисленные способы лечения с уровнями доказательности представлены в таблице 3.
Таблица 3
Уровни доказательности интервенционных методик лечения
|
Техника |
Уровень доказательности |
|
Интерламинарное введение кортикостероидов |
2B |
|
Трансфораминальное введение кортикостероидов с грыжей диска без секвестрации |
2B |
|
Трансфораминальное введение кортикостероидов с секвестрированной грыжей |
2B |
|
Термальная радиочастотная денервация на уровне спинального ганглия |
2A |
|
Пульсовая радиочастотная денервация на уровне спинального ганлия |
2C |
|
Стимуляция спинного мозга (spinal cord-stimulation) |
2A |
|
Адгезиолизис - эпидуроскопия |
2B |
Стоит отметить, что немецкие, норвежские и датские гайдлайны по лечению корешковой боли не рекомендуют эпидуральные инъекции при острой неспецифической боли в спине. В других рекомендациях такой информации нет.
Заключение
Нужно признать, что интервенционные методы лечения корешковой боли прочно заняли одно из ведущих мест в случае с хронической болью, в то время как при остро возникшей радикулопатии место интервенции пока окончательно не определено.



