Распространенность ночного недержания мочи среди детского населения довольно высока. По данным разных авторов, в возрасте от 4 до 15 лет энурез встречается у 2,3–30% детей, в 5 лет — у 15–20% детей, к моменту поступления в школу, в 7 лет — в 12% случаев [2]. К 10 годам — около 5%, к 14 — 2% случаев, среди 18-летних — 1%, а среди лиц старше 18 лет — 0,5%. У мальчиков энурез встречается чаще (60%), чем у девочек (40%) [2].
Исследования Ю.Б. Белан и Т.А. Морозовой [1] показали, что у детей, страдающих энурезом, имеют место высокий уровень тревожности (71,3%), трудности в общении со сверстниками (24,1%) и повышенная конфликтность в семейных ситуациях. На сегодняшний день описано более 250 методов лечения энуреза, но при этом нет четкого разграничения методов терапии в зависимости от формы, этиологии и патогенеза заболевания [7, 8, 9].
Цель исследования
Уточнить этиологические факторы вторичного энуреза у детей и разработать алгоритм патогенетического лечения различных клинических форм заболевания.
Материалы и методы исследования
Обследованы 104 ребенка с энурезом в возрасте от 5 до 15 лет. У 62 из них имела место клиническая симптоматика, характерная для вторичного энуреза на фоне нейрогенной дисфункции мочевого пузыря. У всех детей этой группы отмечались в анамнезе различные дизурические проявления днем во время бодрствования: учащенное или редкое мочеиспускание, императивное неудержание мочи. У всех у них отмечено наличие «светлых» промежутков (отсутствие эпизодов энуреза) от 7 дней и более. При этом отсутствовали симптомы, характерные для первичного энуреза (полидипсия и наследственная предрасположенность).
У остальных 42 детей (32 мальчика и 10 девочек) имели место симптомы как первичного, так и вторичного энуреза. Данную клиническую форму мы обозначили как «смешанная форма вторичного энуреза». У всех 104 детей с энурезом после изучения жалоб, перинатального и семейного анамнеза проводилась объективная оценка суточного ритма произвольных мочеиспусканий и выпитой в течение суток жидкости. Затем поэтапно проводились параклинические методы диагностики: 1-й этап — уронефрологической, 2-й этап — неврологической диагностики.
Уронефрологический этап диагностики включал в себя лабораторные анализы крови и мочи, урофлоуметрию, ультразвуковое исследование почек и мочевого пузыря до и после мочеиспускания и уродинамические исследования. У детей с нарушением уродинамики по показаниям проводились рентгеноконтрастные методы обследования мочевыводящих путей (экскреторная урография или микционная цистоуретерография), а также по показаниям выполнялась видеоуретероцистоскопия с калибровкой уретры.
Основной целью второго неврологического этапа диагностики было определение топики поражения нервной системы, что являлось первопричиной нейрогенной дисфункции мочевого пузыря и вторичного энуреза. У всех детей подробно изучались перинатальный анамнез, неврологическая симптоматика. При необходимости проводились параклинические электрофизиологические исследования: (РЭГ, ЭМГ, ЭХО-ЭГ, ЭЭГ), а также лучевые методы диагностики – спондилография шейного и пояснично-крестцового отдела позвоночника и МРТ. У детей с подозрением на незрелость терминальных отделов спинного мозга (скрытая миелодисплазия) проводилась запись электропотенциалов с длинных мышц спины на уровне ромбовидного треугольника Михоэлса. Эти участки мышц иннервируются из передних рогов С2-С4 сегментов спинного мозга, что позволяет косвенно судить о степени выраженности расстройств спиннальной вегетативной иннервации мочевого пузыря (боковые рога С2-С4 сегментов спинного мозга) (рис. 1).
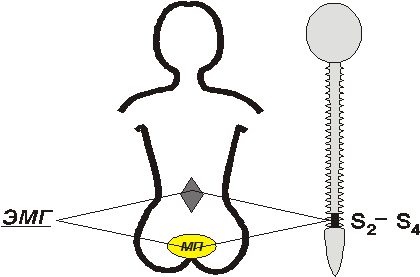
Рис. 1. ЭМГ с мышц выпрямителей спины в области ромбовидного треугольника
У детей с подозрением на натальную травму шейного отдела позвоночника и позвоночных артерий выполнялась спондилография шейных позвонков в двух проекциях. При выявлении посттравматических изменений со стороны шейных позвонков проводилась реоэнцефалография (РЭГ).
Результаты исследования и их обсуждение
У детей с синдромом гиперактивности и невротической симптоматикой назначалась электроэнцефалография (ЭЭГ) с целью оценки биоэлектрической активности коры головного мозга. Консультация детского психолога проводилась всем детям с ночным недержанием мочи.
У детей с нейрогенной дисфункцией мочевого пузыря и вторичным энурезом доминировала симптоматика гиперактивного мочевого пузыря: поллакиурия, императивные позывы к микции с эпизодами императивного дневного неудержания мочи имели место у 41 из 62 детей (66,1%) данной клинической группы. У 21 ребенка (33,9%) из 62 детей отмечались редкие микции (4–5 в течение дня), снижение порога чувствительности к мочеиспусканию. У всех детей с гипорефлексией детрузора имели место функциональные запоры, у 2 из них периодически отмечался энкопрез.
Во второй клинической группе дети имели смешанную клиническую симптоматику, характерную как для первичного, так и для вторичного энуреза. Так, симптомы поллакиурии и наследственной предрасположенности к энурезу были диагностированы у всех 42 детей. При этом у 28 из 42 детей (66,7%) отмечалась также и поллакиурия с императивными позывами в дневное время суток, а у 14 из 42 детей (33,7%) имели место редкие мочеиспускания, пониженное чувство позыва к микции и склонность к запорам.
Функциональное состояние мочевого пузыря и сфинктеров уретры оценивалось по данным ретроградной цистометрии и профилометрии уретры (табл. 1).
Таблица 1
Данные уродинамических исследований у детей с вторичной и смешанной формой энуреза в зависимости от уровня поражения нервной системы
|
Уровень поражения нервной системы (n=104) |
Данные уродинамических исследований |
|||||
|
Ретроградная цистометрия |
Профилометрия уретры |
|||||
|
Нормо- рефлек- торный |
Гиперрефлекторный |
Гипоре- флекто- рный |
Норма-льный тонус |
Повышенный тонус |
Снижен-ый тонус |
|
|
1.Церебральный (n=14) |
2 (14,3) |
12(85,7) |
------ |
2 (14,3) |
12(85,7) |
------ |
|
2. Цервикальный (n=48) |
10(20,8) |
38(79,2) |
------ |
20(41,7) |
28(58,3) |
------ |
|
3.Пояснично-крестцовый (n=27) |
2 (7,3) |
------ |
25(92,7) |
10(37,0) |
------ |
17(63,0) |
|
4. Сочетанный (n=15) |
2 (13,3) |
10(66,7) |
3 (20) |
2 (13,3) |
10(66,7) |
3 (20) |
Примечание: в скобках указан процент.
Полученные в результате комплексного клинического обследования данные позволяют предположить, что у детей с «высоким» уровнем поражения нервной системы (церебральным и цервикальным) имеют место гиперрефлексия детрузора и высокое внутрипузырное давление даже при малых объемах мочевого пузыря. Во время ночного сна кора головного мозга «спит», контроль за накоплением и выделением мочи в этом случае осуществляется только на уровне рефлексов спинного мозга, а волевое удержание мочи в этом случае становится невозможным. Происходит упускание мочи во время сна, так как сфинктеры мочевого пузыря не справляются с функцией удержания мочи при высоком внутрипузырном давлении.
У детей со скрытой миелодисплазией неврологический дефицит обусловлен, как правило, незрелостью S2-S4 сегментов спинного мозга — спинальным парасимпатическим центром иннервации мочевого пузыря. Мотонейроны передних рогов спинного мозга данных сегментов контролируют функцию произвольного сфинктера мочевого пузыря, который, как известно, на 70% осуществляет замыкательную функцию шейки мочевого пузыря и задней уретры. У этой группы детей ночное недержание мочи обусловлено снижением порога чувствительности (гипорефлексией) мочевого пузыря и, что самое важное, недостаточностью его сфинктерного аппарата.
У детей второй клинической группы, со смешанной формой энуреза, наряду с вышеописанными этиологическими факторами, обусловленными нейрогенной дисфункцией мочевого пузыря, имело место еще и наследственно обусловленное нарушение циркадного ритма выработки антидиуретического гормона в ночное время суток. Продукция большого количества мочи в ночное время суток у этой группы детей превышает физиологические резервуарные возможности мочевого пузыря в детском возрасте. Волевое удержание мочи в это время суток невозможно: кора головного мозга «спит», а режим накопления и выделения мочи в этом случае контролируется только спинальными рефлексами. Замыкательный аппарат мочевого пузыря просто не справляется с функцией удержания большого объема мочи, вследствие чего происходит ее упускание во время сна.
Лечение детей с нейрогенной дисфункцией мочевого пузыря и вторичным энурезом проводилось с учетом топики поражения нервной системы и функционального состояния мочевого пузыря. При «высоких» церебральных поражениях нервной системы больным назначались препараты, восстанавливающие обменные процессы в нервной системе: ноотропы, витамины группы В, глутаминовая кислота и т.д. «Расторможенным» детям с синдромом гиперактивности назначались тенотен детский или глицин, рекомендовалось строго выполнять режим дня. Детям с натальной травмой шейного отдела позвоночника назначался электрофорез с 1%-ным раствором эуфиллина на эту область (сила тока 5–7 мА, длительность процедуры 8–10 мин), продолжительность лечения 10 дней. При выявлении незрелости терминальных отделов спинного мозга (скрытая миелодисплазия) электрофорез с 1%-ным раствором эуфиллина проводился по продольной методике на область D8-9-L1 сегментов спинного мозга (зона кровоснабжения артерии Адамкевича, которая входит в спинномозговой канал на уровне D11-D12 позвонков) (рис. 2).
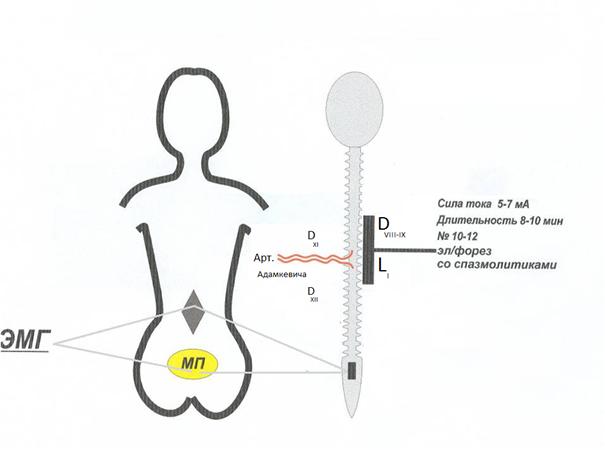
Рис. 2. Физиотерапия миелодисплазии пояснично-крестцового отдела спинного мозга. Схема
Этим же больным проводились парафино-озокеритовые аппликации на область мочевого пузыря и пояснично-крестцовый отдел одновременно с двух полей, 10 процедур на курс лечения. Одновременно с физиотерапией больные принимали ноотропы (пикамилон), витамин В12 внутримышечно и фолиевую кислоту per os в течение 1 месяца. Им также назначались: лечебная физкультура на укрепление мышц тазового дна по Кегелю и тонизирующий массаж пояснично-крестцовой области. Лечение детей с вторичным энурезом проводилось этапно, повторными курсами, через каждые 3 месяца (10 дней физиотерапия и фармакотерапия до 1 месяца) до полного излечения. При гиперактивном мочевом пузыре назначался спазмекс (у детей с 5-летнего возраста по 5 мг в сутки в 2 приема, т.е. по 2,5 мг утром и вечером в течение 1 месяца), а также ректальные свечи с папаверином или красавкой 1 раз на ночь в течение 10 дней. При редких микциях большими порциями мочи (у детей со скрытой миелодисплазией каудальных отделов спинного мозга) назначали электростимуляцию мочевого пузыря, прозерин в порошках по возрасту, принудительный ритм мочеиспускания через каждые 2–2,5 ч.
У детей со смешанной формой энуреза вышеописанное лечение проводилось в условиях дневного (урологического) стационара. Затем дети выписывались домой на амбулаторный этап лечения и принимали синтетический аналог антидиуретического гормона вазопрессина — «минирин подъязычный», который является в настоящее время «золотым стандартом» в лечении детей с первичным энурезом [6]. Данный препарат назначался амбулаторно перед сном в виде монотерапии по 1 таблетке (120 мкг) 1 раз в сутки в течение 3 месяцев. В отдельных случаях доза препарата увеличивалась согласно инструкции производителя.
Таким образом, лечение детей с ночным недержанием мочи проводилось нами дифференцированно, с учетом всех этиологических и патогенетических механизмов развития заболевания. В результате этого полного излечения энуреза удалось добиться у всех 62 детей (59,6%) с вторичным энурезом после 2 курсов этапного лечения и у 42 детей (40,4%) со смешанной формой энуреза после 3 курсов лечения. Если после отмены лечения энурез отмечался однократно или не отмечался вообще в течение 3 месяцев, считали излечение от энуреза полным. При наличии двух и более эпизодов ночного недержания мочи в течение 3 месяцев без лечения назначался очередной курс этапного лечения до полного выздоровления.
Выводы:
1. Ночное недержание мочи у детей — заболевание полиэтиологическое и требует комплексной диагностики с участием врачей различных специальностей и прежде всего уронефрологов (нейроурологов), невропатологов, эндокринологов и детских психологов.
2. Патогенетическое лечение ночного недержания мочи у детей необходимо проводить непрерывно и поэтапно через каждые 3 месяца, до полного выздоровления.
3. Вторичный энурез и энурез смешанной этиологии целесообразнее всего лечить в условиях дневного стационара. Первичный энурез в виде монотерапии минирином достаточно эффективно лечится амбулаторно, в условиях первичного (поликлинического) звена оказания медицинской помощи детям.
Рецензенты:Прусаков В.Ф., д.м.н., профессор, заведующий кафедрой детской неврологии ГБОУ ДПО КГМА Минздрава России, г. Казань;
Вахитов Х.М., д.м.н., доцент кафедры госпитальной педиатрии с курсом поликлинической педиатрии и ПДО ГБОУ ВПО «КГМУ» Минздрава России, г. Казань.
Библиографическая ссылка
Морозов В.И., Салихова Л.Т. СОВРЕМЕННЫЕ ПОДХОДЫ К ДИАГНОСТИКЕ И ЛЕЧЕНИЮ ВТОРИЧНОГО ЭНУРЕЗА У ДЕТЕЙ И ПОДРОСТКОВ // Современные проблемы науки и образования. – 2015. – № 5. ;URL: https://science-education.ru/ru/article/view?id=22697 (дата обращения: 19.04.2024).



