Введение. Последние десятилетия ХХ и начало XXI века ознаменовались четкой тенденцией снижения показателей материнской, перинатальной, младенческой и детской смертности [2]. Это стало возможным благодаря достижениям медико-биологических наук, электроники, фармакологии, сопряженных с родовспоможением. Вместе с тем стала проявляться тенденция – снижение перинатальной смертности происходит в основном за счет уменьшения ранней неонатальной смертности [6], отмечается непрерывное снижение смертности детей с ОНМТ и ЭНМТ, что неизбежно приводит к росту нагрузки на 2 этап выхаживания новорожденных детей. Показатели перинатальной смертности и преждевременных родов (10–12 %) у беременных с хронической гипертензией значительно превышают соответствующие показатели у беременных без гипертензии [5]. Недавние исследования показали, что артериальная гипертензия во время беременности имеет не только краткосрочные, но и отдаленные неблагоприятные последствия для здоровья, как матери, так и ребенка [7]. Однако многие женщины, страдающие гипертонией, особенно в начальной стадии ее развития, сами не знают об этом. Не вызывает сомнения, что перинатальные исходы в большей степени предопределены целой совокупностью факторов, влияющих на течение беременности и родов, поэтому наиболее перспективным путем дальнейшего снижения перинатальной заболеваемости и смертности является заблаговременное прогнозирование наступления неблагоприятного перинатального исхода [2,4]. Вместе с тем данные о факторах риска, ассоциированных с необходимостью восстановительной терапии новорожденных в отделениях 2 этапа выхаживания, по-прежнему остаются скудными.
Целью исследования стало определение наиболее значимых факторов риска в формировании перинатальной патологии, требующей стационарной реабилитации на 2 этапе выхаживания.
Материалы и методы. Проведен ретроспективный анализ первичной медицинской документации родильниц и новорожденных (обменная карта, история родов, история развития новорожденного, медицинская карта стационарного больного), получающих восстановительное лечение на 2 этапе выхаживания в ГБУЗ «Волгоградский областной клинический перинатальный центр №2» по поводу различной перинатальной патологии.
Кроме того, с матерями проведено анкетирование с целью выявления их собственных знаний о наличии у них артериальной гипертензии, а также оценки факторов риска для детей по возникновению в дальнейшем заболеваний сердечно-сосудистой системы [1].
Результаты и обсуждение. Ретроспективный анализ течения беременности проводился для 53 новорожденных, получающих восстановительную терапию в отделении патологии новорожденных и недоношенных детей. Для анализа были отобраны дети в позднем неонатальном периоде в возрасте от 8 до 28 суток жизни (средний возраст – 13,25±6,2 дня). Из них мальчиков было 34 человека (64,2%), девочек – 19 человек (35,8%).
В группе обследуемых находились как доношенные дети – 16 (30,2%) пациентов (средний гестационный возраст 39,13±1,4 нед.), так и недоношенные – 37 (69,8%) человек со сроком гестации 29-36 недель (средний гестационный возраст 32,5±2,1 нед.).
При анализе антропометрических данных новорожденных при рождении число детей с весом более 2500 гр. составило 15 человек (28,3%), детей с низкой массой тела – 28 человек (52,8%), с ОНМТ – 9 (17%), с ЭНМТ – 1 ребенок (1,9%).
В структуре заболеваемости обследуемых были выделены следующие ведущие нозологии: ишемия мозга – 53 случая (100%), инфекция перинатального периода – 26 (49%), неонатальные желтухи – 21 (39,6%), маловесность к сроку гестации – 19 (35,8%), респираторные нарушения – 18 (34%), врожденные пневмонии – 12 (22,6%), преходящие нарушения углеводного обмена – 9 (17%), ВЖК – 4 (7,5%), анемия недоношенных – 2 (3,8%).
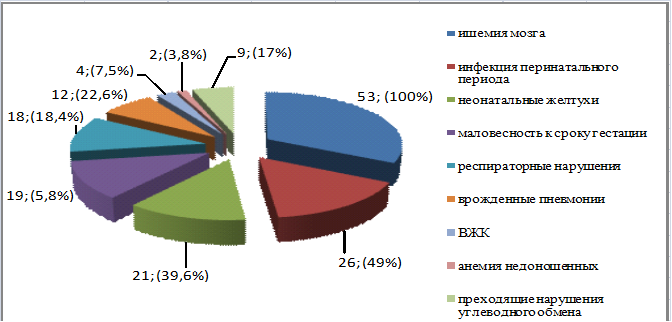
Рис. 1. Структура заболеваемости новорожденных
При оценке способов родоразрешения роды через естественные родовые пути наблюдались у 25 (47,2%) пациентов, путем операции кесарево сечение появилось 28 (52,8%) человек. Способы родоразрешения внутри групп доношенных и недоношенных распределились следующим образом. Естественное родоразрешение у доношенных регистрировалось в 56,25% случаев (9 пациентов) – против 43,2% (16 пациентов) у недоношенных. Экстренное оперативное родоразрешение – 18,75% (3 человека) у доношенных, против 37,8% (14 человек) у недоношенных; плановые оперативные роды – у 25% (4 человека) доношенных, против 19% (7 человек) у недоношенных. При этом основными причинами экстренного родоразрешения послужили резистентный к проводимой терапии гестоз в 47% случаев (8 человек), а также прогрессирующая ФПН в 35,3% случаев (6 человек). Среди причин преждевременного оперативного родоразрешения гестоз (42,8% – 9 случаев) и ФПН (42,8% – 9 случаев) также заняли ведущее место.

Рис. 2. Распределение новорожденных (%) в зависимости от вида родоразрешения
Таким образом, экстренное оперативное родоразрешение является значимым фактором риска в формировании перинатальной патологии, особенно в группе недоношенных детей.
Среди материнской патологии во время беременности чаще всего фиксировались – инфекции генитальные и экстрагенитальные (38 случаев – 72%), угроза прерывания беременности и преждевременных родов (29 случаев – 54,7%), артериальная гипертензия (22 случая – 41,5%), фетоплацентарная недостаточность (20 случаев – 37,7%), гестоз (18 случаев – 34%), варикозная болезнь (10 случаев – 18,8%), ожирение (7 случаев – 13,2%), гестационная анемия (4 случая – 7,5%).
Особый интерес, с нашей точки зрения, представляет факт крайне низкой настороженности женщин по поводу наличия у них артериальной гипертензии во время беременности. Так, согласно анкетному опросу, только 11 женщин (50%) знали об имеющейся у них АГ и контролировали ее уровень. Оставшиеся 11 женщин (50%) не считали это сколько-нибудь серьезной проблемой или вообще не знали о наличии у них АГ. Из всех 22 женщин, имевших АГ, лечение гипотензивными препаратами во время беременности получали только 11 (50%) беременных. Безусловно, некоррегируемая АГ является важным предиктором развития фетоплацентарной недостаточности и преэклампсии, поэтому на уровне женской консультации необходимо тщательнее проводить беседы с беременными, информируя о возможных последствиях при отсутствии лечения АГ.
По результатам анкетирования, 17 новорожденных (32%) имели факторы риска по развитию в дальнейшем сердечно-сосудистых заболеваний (ССЗ). Для отнесения пациента к группе риска мы учитывали такие факторы, как наличие АГ в семье, случаи внезапной и необъяснимой смерти, сахарного диабета, а также инфарктов и инсультов среди ближайших родственников. Сочетание трех и более перечисленных факторов обусловливало определение новорожденного в группу риска по развитию ССЗ. При этом такой регулируемый фактор риска по развитию сердечно-сосудистых заболеваний, как курение в семье, отмечался у 22,6% (12 пациентов). Если бы родители исключили курение, группа риска по формированию сердечно-сосудистых заболеваний сократилась бы с 17 (32%) до 7 человек (13,2%).
При анализе новорожденных с точки зрения уровня дохода в семье на одного человека, мы выделили 3 группы: с низким доходом (менее 6276 руб./чел. и менее – прожиточный минимум Волгоградской области в 2013г.), средним и высоким (3 и более прожиточных минимума на одного человека). Новорожденных из семей с низким доходом оказалось 16 человек (30,2%), со средним – 29 (54,8%), из семей с высоким доходом – 4 ребенка (7,5%). Часть опрошенных (4 человека – 7,5%) по разным причинам отказались указывать уровень своего дохода. Проведенный анализ показал, что низкий уровень дохода в семье является фактором риска по возникновению преждевременных родов. Так, среди недоношенных новорожденных семьи с низким уровнем дохода регистрировались в 32,4% случаев, что в 1,3 раза чаще, чем среди доношенных новорожденных (25% случаев).
Выводы
1. Экстрагенитальная патология является ведущей причиной в формировании перинатальной патологии.
2. К наиболее значимым медицинским факторам риска по развитию перинатальной патологии, требующей восстановительной терапии на 2 этапе выхаживания, относят – АГ во время беременности, гестоз, ФПН, инфекционные заболевания, угроза прерывания беременности и преждевременных родов, экстренное оперативное родоразрешение.
3. Наиболее значимым социально-экономическим фактором является низкий уровень дохода в семье.
4. Отмечается крайне низкий уровень знаний беременных о состоянии своего здоровья, имеющейся патологии до и во время беременности, отсутствие настороженности беременных женщин к фактам подъема у них артериального давления, что в результате приводит к ухудшению перинатальных исходов.
Рецензенты:
Гавриков Л.К., д.м.н., профессор, заведующий кафедрой педиатрии и неонатологии ФУВ ГБОУ ВПО «Волгоградский государственный медицинский университет Министерства здравоохранения Российской Федерации», г. Волгоград.
Волчанский Е.И., д.м.н., профессор кафедры детских болезней педиатрического факультета ГБОУ ВПО «Волгоградский государственный медицинский университет Министерства здравоохранения Российской Федерации», г. Волгоград.
Библиографическая ссылка
Лавренюк И.И. ФАКТОРЫ РИСКА ФОРМИРОВАНИЯ ПЕРИНАТАЛЬНОЙ ПАТОЛОГИИ НОВОРОЖДЕННЫХ, ТРЕБУЮЩЕЙ ВОССТАНОВИТЕЛЬНОЙ ТЕРАПИИ НА 2 ЭТАПЕ ВЫХАЖИВАНИЯ // Современные проблемы науки и образования. – 2013. – № 6. ;URL: https://science-education.ru/ru/article/view?id=11396 (дата обращения: 19.04.2024).



