В настоящее время одним из наиболее распространенных злокачественных новообразований с высоким уровнем смертности во всем мире является рак легких [1]. Согласно патогистологическим характеристикам рак легких подразделяется на два основных типа: 85% составляют немелкоклеточный рак легких (НМРЛ) и 15% – мелкоклеточный рак легких (МРЛ) [2]. Подавляющее большинство случаев диагностированного НМРЛ подразделяется на подтипы и включает в себя аденокарциному и плоскоклеточный рак [3]. По данным исследований, общая 5-летняя выживаемость пациентов с НМРЛ составляет 18% [4]. На момент постановки диагноза НМРЛ у пациентов уже имеется метастатическое поражение, определяющее прогноз и стадию онкологического процесса [4; 5]. Неблагоприятным прогностическим фактором НМРЛ является диссеминация опухолевых клеток по лимфатическим сосудам [6]. Однако связь между лимфангиогенезом и выживаемостью больных НМРЛ остается до конца не изученной. Не менее важным прогностическим фактором считается морфология первичной опухоли, которая все чаще признается в качестве надежных предикторов биологического поведения новообразования при раке легких. Было показано, что особенности гистологического строения аденокарциномы легкого как преобладающего подтипа в соответствии с классификацией Международной ассоциации по изучению рака легких, Американского торакального общества и Европейского респираторного общества (IASLC/ATS/ERS) позволили оценить клинические исходы в нескольких независимых исследованиях [7]. Аденокарцинома легких с преобладающими микропапиллярным и солидным компонентами в морфологии первичной опухоли имеет более агрессивное течение и плохой прогноз [8; 9]. Напротив, аденокарцинома с преобладанием лепидного паттерна обладает низкой степенью злокачественности и скорее ассоциирована с благоприятным прогнозом заболевания [10]. Характеристика ассоциированных с опухолью лимфатических сосудов и лимфангиогенных медиаторов при НМРЛ появилась относительно недавно, и их прогностическая роль до сих пор обсуждается [11]. Высокая заболеваемость и низкий процент выживаемости, связанные с аденокарциномой легких, подчеркивают необходимость выяснения основных механизмов метастатического поражения лимфатических узлов, чтобы обеспечить фундаментальную основу для формирования новых диагностических стратегий и методов лечения. Таким образом, интерес представляет исследование, направленное на возможность по морфологической гетерогенности первичного опухолевого узла при НМРЛ оценить наличие сосудистой инвазии как потенциального фактора, влияющего на выживаемость пациентов.
Цель исследования. Изучить особенности морфологической гетерогенности ткани первичной опухоли при немелкоклеточном раке легкого и сопоставить их с параметрами лимфогенного метастазирования.
Материал и методы исследования. Группу исследования составил 91 пациент с немелкоклеточным раком легкого T1-3N0-2M0, находившийся на лечении в торакоабдоминальном отделении НИИ онкологии Томского НИМЦ (2009-2017 гг.). Всем пациентам проводилось оперативное лечение в объеме лобэктомии с ипсилатеральной медиастинальной лимфодиссекцией или пульмонэктомии без неоадъювантной химиотерапии. Распространенность заболевания определялась согласно международной классификации по системе TNM (8-е издание, 2017 г.). Проводилось морфологическое исследование материала, полученного в результате оперативного этапа лечения. Фиксацию, проводку материала и изготовление гистологических препаратов осуществляли по стандартной методике с последующей окраской срезов гематоксилином и эозином. Морфологическое исследование ткани первичной опухоли легкого проводили согласно следующему алгоритму. Определяли тип рака легкого согласно «Гистологической классификации рака легкого» WHO (2015). Критерием включения в исследование являлись только случаи немелкоклеточной карциномы – плоскоклеточный рак и аденокарцинома. Клинико-морфологическая характеристика пациентов, включенных в исследование, представлена в таблице.
Клинико-морфологическая характеристика пациентов
|
Параметр |
Количество больных (а.ч., %) |
|
Средний возраст, лет |
59,2±7,2 |
|
Пол |
|
|
Мужчины |
76/91 (84%) |
|
Женщины |
15/91 (16%) |
|
Критерий Т |
|
|
Т1 |
29/91 (32%) |
|
Т2 |
35/91 (38%) |
|
Т3 |
27/91 (30%) |
|
Критерий N |
|
|
N0 |
50/91 (55%) |
|
N1 |
39/91 (43%) |
|
N2 |
2/91 (2%) |
|
Клинико-анатомическая форма рака легкого |
|
|
Центральный |
68/91 (75%) |
|
Периферический |
23/91 (25%) |
|
Гистологический тип опухоли |
|
|
Аденокарцинома |
40/91 (44%) |
|
Плоскоклеточная карцинома |
51/91 (56%) |
|
Степень дифференцировки опухоли |
|
|
Высокая |
14/91 (15%) |
|
Умеренная |
51/91 (56%) |
|
Низкая |
26/91 (29%) |
|
Операция |
|
|
Лобэктомия с ипсилатеральной медиастинальной лимфодиссекцией |
88/91 (97%) |
|
Пульмонэктомия |
3/91 (3%) |
В случаях плоскоклеточного рака легкого в паренхиматозном компоненте первичной опухоли выделяли 5 типов структур. Первый тип (структуры 1-го типа) – структура с ороговением, второй тип (структуры 2-го типа) – структуры, состоящие из атипичных клеток шиповатого и базалоидного типа без ороговения, третий тип (структуры 3-го типа) – структуры, состоящие из атипичных клеток базалоидного типа, четвертый тип (структуры 4-го типа) – структуры, построенные из атипичных клеток с резко выраженным полиморфизмом, пятый тип (структуры 5-го типа) – одиночные опухолевые клетки [12] (рисунок). В случаях аденокарциномы легкого определяли стреляющий тип роста (lepidic), ацинарные, папиллярные, микропапиллярные, солидные структуры и одиночные опухолевые клетки [13] (рисунок). Оценивали наличие и процент перечисленных структур к общему числу структур в опухоли.
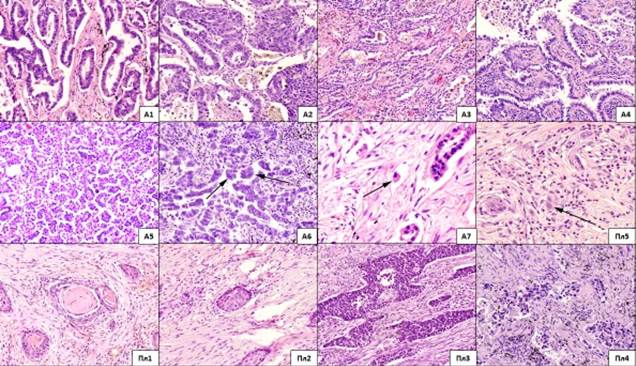
Разнообразие опухолевых структур в паренхиматозном компоненте аденокарциномы легкого и плоскоклеточной карциномы легкого. Окраска гематоксилином и эозином
Аденокарцинома легкого: А1 - ацинарные структуры (х400); А2 - ацинарные и солидные структуры (х400); А3 - лепидик структуры (х400); А4 - папиллярные структуры (х400); А5 - микропапиллярные структуры (х400); А6 - микропапиллярные (указаны стрелками) и ацинарные структуры (х400); А7 - одиночная опухолевая клетка (х800). Плоскоклеточная карцинома легкого: Пл1 - структура с ороговением (1-й тип) (х400); Пл2 - структура, состоящая из шиповатых и базалоидных клеток без ороговения (2-й тип) (х400); Пл3 - структуры, состоящие из базалоидных клеток (3-й тип) (х400); Пл4 - низкодифференцированные структуры, состоящие из полиморфных клеток (4-й тип) (х400); Пл5 - одиночная опухолевая клетка (5-й тип) (х800).
Во всех случаях (плоскоклеточный рак и аденокарцинома легкого) определялась степень дифференцировки опухоли (высокая, умеренная, низкая). Оценивались выраженность стромы опухоли и выраженность стромальной воспалительной инфильтрации. Выраженность стромы новообразования определялась по 3-балльной системе (1 балл – слабо выражена, менее 30% от ткани опухоли; 2 балла – умеренно выражена, составляет 30-70% от ткани опухоли; 3 балла – выражена, составляет более 70% ткани опухоли). Выраженность воспалительной инфильтрации стромы оценивалась в процентах [14] и по 3-балльной системе (1 балл – слабо выраженная инфильтрация, менее 10%; 2 балла – умеренно выраженная инфильтрация, от 10% до 20%; 3 балла – резко выраженная инфильтрация, более 20%). Для верификации диагноза аденокарциномы и плоскоклеточной карциномы легкого выполнялось иммуногистохимическое исследование по стандартной методике с применением антител фирмы Novocastra к Cytokeratine 7 (клон OV-TL 12/30), TTF (клон SPT24), Napsin A (клон NCL-L), р63 (клон 7JUL) и фирмы Dako к Cytokeratine 5/6 (клон D5/16). В случаях с аденокарциномой определялась позитивная экспрессия Cytokeratine 7, TTF, Napsin A и негативная экспрессия маркеров р63, Cytokeratine 5/6; в случаях с плоскоклеточной карциномой легкого – позитивная экспрессия р63, Cytokeratine 5/6 и негативная экспрессия маркеров Cytokeratine 7, TTF, Napsin A. Иммуногистохимическое исследование образцов тканей проводилось с использованием автоматического стейнера Bond™- maX. Морфологическое исследование проводилось с помощью светового микроскопа Carl Zeiss Axio Lab.A1 фирмы Carl Zeiss (Германия) и гистосканера MIRAX MIDI фирмы Carl Zeiss (Германия). Фотографирование гистологических микропрепаратов осуществлялось с использованием цифровой камеры AxioCam MRc5 c программой компьютерной обработки изображений AxioVision 4.6.3 и гистосканера MIRAX MIDI фирмы Carl Zeiss (Германия). В лимфатических узлах оценивалось наличие метастазов, подсчитывалось количество лимфоузлов с метастатическим поражением, а также определялся процент пораженных метастазами лимфоузлов от общего числа исследованных лимфоузлов. Статистическая обработка полученных данных выполнялась с использованием пакета программ Statistica 10.0. Проверку нормальности распределения показателей осуществляли с помощью критерия Шапиро-Вилка. Применялись методы описательной статистики, критерий Манна-Уитни, тест Краскала-Уоллиса, корреляционный анализ по Спирмену. Обсуждались результаты с достоверностью различий при р<0,05.
Результаты исследования и их обсуждение
В результате проведенного исследования были получены следующие результаты. Опухоли размером до 30 мм, соответствующие критерию Т1, чаще наблюдались в группе пациентов с аденокарциномой в сравнении с группой больных с плоскоклеточной карциномой легкого (52% и 16% соответственно, р=0,0001). Важно отметить, что в случаях плоскоклеточной карциномы в сравнении со случаями аденокарциномы легкого статистически значимо чаще обнаруживались более крупные новообразования размером от 31 до 50 мм, соответствующие критерию Т2 (49% и 25% соответственно, р=0,009). Высокая степень дифференцировки опухоли чаще наблюдалась в группе больных с аденокарциномой в сравнении с группой пациентов с плоскоклеточной карциномой (30% и 4% соответственно, р=0,0003). В случаях с плоскоклеточным раком легкого чаще диагностировались новообразования с умеренной степенью дифференцировки в сравнении с группой пациентов с аденокарциномой (67% и 42% соответственно, р=0,008). Частота встречаемости опухолей с низкой степенью дифференцировки не различалась в группах больных с аденокарциномой и плоскоклеточным раком легкого.
При морфологической оценке ткани новообразования было установлено, что паренхиматозный компонент первичного опухолевого узла в случаях плоскоклеточной карциномы статистически значимо чаще был однороден по строению и включал всего лишь один тип структур по сравнению со случаями с аденокарциномой легкого (27% и 7% соответственно, р=0,007). Более разнообразные по морфологическому строению новообразования, включающие два разных типа структур, встречались значимо чаще у пациентов с аденокарциномой по сравнению со случаями плоскоклеточного рака данной локализации (40% и 22% соответственно, р=0,03). Одиночные опухолевые клетки в паренхиматозном компоненте первичного опухолевого узла чаще наблюдались в группе пациентов с плоскоклеточной карциномой в сравнении со случаями с аденокарциномой легкого (59% и 41% соответственно, р=0,03).
При морфологическом изучении ткани новообразования было обнаружено, что выраженность стромы в первичном опухолевом узле и выраженность воспалительной инфильтрации стромы не различалась в группах больных с аденокарциномой и с плоскоклеточным раком легкого. Процент выраженности воспалительной инфильтрации стромы опухоли не имел статистически значимых различий в случаях с аденокарциномой легкого (20,0 (10,0÷65,0); n=40) и плоскоклеточной карциномой (20,0 (10,0÷70,0); n=51). Статистически значимых различий в распределении случаев с разными гистологическими типами опухоли в зависимости от критерия N не было обнаружено. Параметры N0, N1 и N2 наблюдались с одинаковой частотой в группах пациентов с аденокарциномой и с плоскоклеточным раком легкого. Случаи с отсутствием и наличием лимфогенных метастазов встречались с приблизительно одинаковой частотой в группах больных с аденокарциномой (55% (n=22) и 45% (n=18)) и с плоскоклеточным раком легкого (45% (n=23) и 55% (n=28)). Также не было обнаружено различий в количестве пораженных метастазами лимфоузлов у больных с аденокарциномой (2,0 (1,0÷4,0) (n=18)) и с плоскоклеточным раком легкого (3,0 (1,0÷5,0) (n=23)). Различий в проценте пораженных метастазами лимфоузлов в группах пациентов с аденокарциномой (63,5 (40,0÷100,0) (n=18); р=0,295) и с плоскоклеточной карциномой легкого (39,0 (25,0÷75,0) (n=23)) не было обнаружено.
Анализ клинико-морфологических особенностей проявлений опухолевого процесса при аденокарциноме легкого. Сопоставление особенностей морфологического строения паренхиматозного компонента первичного опухолевого узла с клинико-анатомической формой рака легкого показало, что структуры типа лепидик чаще обнаруживались в случаях с центральной локализацией новообразования в сравнении с периферическим расположением процесса (83% и 17% соответственно, р=0,004). Статистически значимых различий в частоте встречаемости других паттернов у пациентов с центральным и периферическим раком легкого не было обнаружено. Процент встречаемости разных паттернов паренхиматозного компонента первичного опухолевого узла не различался в группах больных с центральной и периферической локализацией процесса. В крупных опухолях размером от 51 до 70 мм, соответствующих критерию Т3, структуры типа лепидик встречались значимо реже (0%) по сравнению с папиллярными (27%; р=0,05) и солидными структурами (27%; р=0,05), а также одиночными опухолевыми клетками (38%; р=0,02). В опухолях размером до 30 мм (критерий Т1) и от 31 до 50 мм (критерий Т2) различий в частоте встречаемости разных типов структур в паренхиматозном компоненте новообразования не было обнаружено. Процент солидных структур в паренхиматозном компоненте первичного опухолевого узла был выше в случаях с крупными новообразованиями (Т3) в сравнении с опухолями размером менее 30 мм (Т1) (90,0 (70,0÷100,0) и 30,0 (2,0÷80,0) соответственно, р=0,01). В группе больных с поражением ипсилатеральных перибронхиальных и корневых лимфоузлах (N1) чаще обнаруживались одиночные опухолевые клетки в сравнении со случаями с наличием папиллярных (27%; р=0,03) и микропапиллярных (30%; р=0,05) паттернов в паренхиматозном компоненте новообразования. В группе без лимфогенных метастазов частота встречаемости разных типов структур в паренхиматозном компоненте аденокарциномы легкого не различалась. Достоверных различий в проценте разных типов структур в паренхиматозном компоненте аденокарциномы легкого в зависимости от критерия N не было обнаружено. Частота встречаемости разных типов структур в паренхиматозном компоненте первичной опухоли не различалась в группе больных с наличием или отсутствием лимфогенных метастазов. Количество пораженных метастазами лимфоузлов не различалось в зависимости от наличия того или иного паттерна в паренхиматозном компоненте аденокарциномы. Также не было обнаружено статистически значимых различий и в проценте пораженных метастазами лимфоузлов в зависимости от присутствия в паренхиматозном компоненте опухоли того или иного типа структур. Обнаружена прямая корреляция между процентом пораженных метастазами лимфоузлов и процентом ацинарных структур от общего числа разных типов структур в паренхиматозном компоненте первичного опухолевого узла (r=0,49; р=0,04). У больных с аденокарциномой выраженность стромы первичной опухоли не различалась в группах с центральным и периферическим раком легкого. Достоверных различий в выраженности стромы вокруг разных типов структур паренхиматозного компонента новообразования в группах больных с центральным и периферическим раком легкого не было обнаружено. В высокодифференцированных аденокарциномах чаще (100%) обнаруживались случаи с выраженной стромой в сравнении со случаями, когда строма была слабо (27%; р=0,02) или умеренно выражена (25%; р=0,02). В новообразованиях с умеренной или низкой степенью дифференцировки существенных различий в обнаружении опухолей с разной выраженностью стромы выявлено не было. В группе больных аденокарциномой легкого с отсутствием лимфогенных метастазов (N0) чаще (64%) наблюдались случаи со слабо выраженной стромой в первичном опухолевом узле в сравнении со случаями с наличием метастатического поражения ипсилатеральных перибронхиальных и корневых лимфоузлов (N1) (32%; р=0,02) и с метастатическим поражением ипсилатеральных медиастинальных лимфоузлов (N2) (4%; р=0,0000). У больных с аденокарциномой легкого слабо выраженная строма в первичном опухолевом узле чаще (64%) наблюдалась в случаях без метастатического поражения в сравнении со случаями, когда лимфогенные метастазы присутствовали (36%; р=0,03). Частота встречаемости случаев с умеренно выраженной и выраженной стромой в группах пациентов с наличием и отсутствием лимфогенных метастазов не различалась. Количество и процент пораженных метастазами лимфоузлов не различались в зависимости от выраженности стромы новообразования. В группе больных с аденокарциномой выраженная воспалительная инфильтрация стромы первичного опухолевого узла чаще (86%) наблюдалась в случаях с центральным раком легкого в сравнении с периферической локализацией новообразования (14%; р=0,0001). В опухолях с высокой степенью дифференцировки определялся меньший процент выраженности общей воспалительной инфильтрации в опухоли (10,0 (3,0÷20,0)) в сравнении со случаями, когда новообразование имело умеренную (20,0 (10,0÷70,0); р=0,01) и низкую степень дифференцировки (60,0 (20,0÷90,0)). Связи параметра N, характеризующего лимфогенное метастазирование, с баллом выраженности воспалительной инфильтрации стромы новообразования не было обнаружено. Не обнаружено достоверных различий процента выраженности воспалительной инфильтрации стромы опухоли в группах больных в зависимости от характеристики критерия N. Выраженность воспалительной инфильтрации в строме опухоли не различалась в группах пациентов с наличием или отсутствием лимфогенных метастазов. Процент выраженности воспалительной инфильтрации стромы опухоли в общем не различался в группах пациентов с наличием или отсутствием лимфогенных метастазов. Не обнаружено достоверных различий количества и процента пораженных метастазами лимфоузлов в зависимости от балла выраженности воспалительной инфильтрации стромы первичной опухоли в группе больных с аденокарциномой.
Анализ клинико-морфологических особенностей проявлений опухолевого процесса при плоскоклеточной карциноме легкого. У больных с плоскоклеточной карциномой легкого достоверных различий в частоте встречаемости разных типов структур паренхиматозного компонента первичной опухоли в группах больных с центральной или периферической локализацией опухолевого процесса не было обнаружено. Также не было обнаружено достоверных различий и в проценте разных паттернов паренхиматозного компонента опухоли в группах с центральным и периферическим раком легкого. В случаях высокодифференцированных опухолей чаще в паренхиматозном компоненте обнаруживался 1-й тип структур (25%), чем 3-й (0%; р=0,008), 4-й (3%; р=0,02) и 5-й типы структур (7%; р=0,01). Другие паттерны встречались с приблизительно одинаковой частотой. У больных с умеренно и низко дифференцированными новообразованиями частота встречаемости разных структур паренхиматозного компонента не различалась. Достоверных различий в частоте встречаемости разных типов структур паренхиматозного компонента первичной опухоли в группах больных с разной характеристикой N не было обнаружено. В группе больных без лимфогенных метастазов (N0) определялся больший процент 2-го типа структур (90,0 (60,0÷100,0) (n=23); р=0,02) в сравнении со случаями с N1 (42,5 (17,5÷92,5) (n=16)). В случаях присутствия в паренхиматозном компоненте 3-го типа структур чаще (62%) обнаруживались метастазы в лимфоузлах в сравнении со случаями, когда лимфогенной диссеминации не было (38%; р=0,05). Количество и процент пораженных метастазами лимфоузлов не различались в зависимости от присутствия того или иного типа структур в паренхиматозном компоненте новообразования. Корреляции между количеством и процентом пораженных метастазами лимфоузлов, с одной стороны, и процентом разных типов структур от общего числа разных типов структур в паренхиматозном компоненте первичного опухолевого узла - с другой стороны, не было обнаружено.
Заключение. Анализ результатов, полученных в ходе выполнения данного исследования, позволил определить особенности морфологической гетерогенности первичной опухоли в случаях немелкоклеточного рака легкого, ассоциированные с параметрами лимфогенного метастазирования. Отмечено, что при аденокарциноме легкого наличие в паренхиматозном компоненте новообразования разных опухолевых структур связано с локализацией процесса, размером первичной опухоли, а также с особенностями поражения региональных лимфоузлов метастазами. Обнаружена ассоциация между степенью дифференцировки карциномы и выраженностью стромального компонента, а также степенью воспалительной инфильтрации. Описанные таким образом в работе взаимосвязи в случаях аденокарциномы, на наш взгляд, можно рассматривать как признаки, требующие более пристального изучения и представляющие интерес с точки зрения оценки прогноза заболевания. В свою очередь, при плоскоклеточном раке легкого было выявлено значимо меньшее количество морфологических особенностей, которые могли бы выступать в качестве неких прогностических факторов, определяющих процесс лимфогенной диссеминации при карциноме данной локализации.
Работа выполнена при финансовой поддержке Гранта Президента НШ-2701.2020.7 «Разработка новых подходов к прогнозированию течения карцином молочной железы и легких с учетом морфологической и молекулярно-генетической гетерогенности опухоли».



